Mulheres maduras. Quem são elas?
Poucas décadas atrás, pessoas com 40 anos eram vistas como velhas. Exagero? Sim, mas se pensarmos que a expectativa de vida era baixa, dá para entender um pouco esse absurdo. Porém, felizmente o mundo evoluiu, as pessoas estão vivendo mais e o preconceito, de qualquer tipo, tem sido combatido todos os dias. E se falarmos de evolução, as mulheres, apesar de ainda terem ainda muitas reivindicações a serem atendidas, vêm ganhando mais espaço na sociedade, especialmente no âmbito profissional. E muitas, apesar do desejo incondicional de ser mãe, acabam adiando esse sonho. Isso implica em algo que temos falado muito nos últimos anos: as mulheres têm engravidado cada dia mais tarde. Porém, a maturidade traz suas vantagens. E se olharmos bem para essas mulheres hoje, não saberemos ao certo quantos anos elas têm. Além de terem estudado mais, ou seja, se preparado mais intelectualmente para competir no mercado de trabalho, costumam não descuidar também do lado estético. Investem em novos produtos, procedimentos estéticos e em uma alimentação saudável.
Junte tudo isso e teremos uma mulher completa, madura, interessante e dona de seu destino. E ser mãe em uma fase mais madura da vida reflete no modo dela se mostrar ao mundo. Aos meus olhos, ela rejuvenesce, irradia simpatia e beleza por onde passa. É o que dizem, cada idade tem sua beleza, seus prazeres e desafios. E essa mulher madura tem ensinado que os sonhos não envelhecem, às vezes, eles só ficam adormecidos aguardando a hora certa.
ESSE É UM CONTEÚDO EXTENSO PARA QUE VOCÊ TENHA TODOS OS DETALHES QUE FAZEM A DIFERENÇA!
Introdução: A realidade dos tempos modernos
Um dos maiores problemas da fertilidade feminina é que a média de idade das mulheres que engravidam vem aumentando a cada ano. Se em um passado próximo, o início da maternidade era aos vinte, hoje, a média de idade do primeiro filho supera os trinta, com tendência a aumentar. Atualmente, observa-se que um em cada cinco nascimentos é de mulheres com idade superior a 35 anos.
Índice
ToggleMuitas razões provocaram esta evolução que se iniciou há algumas décadas quando as mulheres passaram a ter opções para o controle de natalidade. Controle esse que suas mães e avós não tiveram, pois não podiam determinar a época desejada de gravidez usando métodos anticoncepcionais de hoje, totalmente reversíveis.
Desde esta época, a mulher passou a adiar a gestação e perseguir um status profissional na carreira desejada.
Média de Idade Materna no Nascimento do Primeiro Filho

Entretanto tudo isto pode ter um preço alto, uma vez que estimula os casais a buscarem seu primeiro filho numa fase de declínio da fertilidade quando ocorre o envelhecimento ovariano. Muitas mulheres, com uma idade mais avançada, mantêm uma aparência física jovial, mas o mesmo não acontece com os ovários e os óvulos. Os ovários refletem a idade cronológica da mulher. Não importa o quanto jovem ela pareça, os óvulos envelhecem com o passar dos anos.
O envelhecimento ovariano pode ser definido como a perda da saúde reprodutiva dos ovários e óvulos (oócitos) e está associado a um declínio no número de folículos ovarianos (também conhecido como reserva ovariana). Os hormônios tornam-se insuficientes, falta ovulação, diminui a fertilidade, as menstruações se tornam irregulares, depois escassas, vão cessando gradualmente e, finalmente, desaparecem completamente de forma irreversível. Este fenômeno é conhecido como menopausa e geralmente ocorre em uma idade média de 51 anos.
Em circunstâncias normais, a diminuição acentuada da função ovariana começa entre 45 e 50 anos de idade. Se a mulher tiver esta perda aos 40 anos, clinicamente chamamos de envelhecimento precoce do ovário ou insuficiência ovariana. O ovário começa a não funcionar adequadamente tanto como órgão endócrino quanto como um órgão reprodutivo. Isto é o envelhecimento ovariano prematuro. Após os 45 é esperado declínio natural da função ovariana, o que é chamado de perimenopausa ou a transição da menopausa.
As mulheres não fazem novos óvulos após o nascimento. A reserva ovariana decresce com a idade. O grau de declínio varia de mulher para mulher, mas, em geral, este envelhecimento começa após os 35 anos e permanece de forma contínua até a menopausa. Entretanto, para algumas mulheres a fertilidade já começa a diminuir a partir dos 30 anos.
Um conceito de envelhecimento ovariano precoce tem sido estudado e sugere que algumas mulheres terão problemas de fecundidade em uma idade precoce. Várias hipóteses têm sido examinadas com base na literatura existente. A idade média da menopausa tem permanecido relativamente constante ao longo dos tempos. Este fenômeno é largamente controlado por fatores genéticos, mas existem algumas influências ambientais, como o hábito de fumar, que provoca uma antecipação da menopausa em até 4 anos. Um estudo prospectivo demonstrou que a idade média da perimenopausa era 47,5 anos (definida pela irregularidade do ciclo) e a idade média da menopausa, 51,3 anos.
Queda da Taxa de Fertilidade de Acordo com a Idade da Mulher
| Idade Materna (anos) | Chances de Gravidez (%) |
|---|---|
| Até 25 anos | |
| 25 à 30 anos | (-) 4% |
| 30 à 35 anos | (-) 19% |
| 35 à 40 anos | (-) 40% |
| > 40 anos | (-) 95% |
Fontes: Tognotti, E. e Pinotti, J.A. A Esterilidade Conjugal na Prática da Propedêutica Básica à Reprodução Humana – Editora Roca Febrasgo.
O envelhecimento ovariano
Não é novidade que mulheres acima dos 40 anos têm uma redução do potencial da fertilidade quando comparadas a mulheres mais jovens e, consequentemente, têm também uma chance menor de sucesso nos tratamentos de fertilização in vitro (FIV). Mas, o ponto obscuro é qual é o limite de idade da mulher para o tratamento de FIV com os próprios óvulos?
A grande maioria dos insucessos nos tratamentos em mulheres acima desta idade é a qualidade dos óvulos que produzem, por formarem embriões de má qualidade que podem ser chamados de embriões incompetentes. Em outras palavras e com mais objetividade: o número de óvulos produzidos na estimulação ovariana tende a ser menor e tendem a formar embriões com alterações cromossômicas (Saiba mais : www.ipgo.com.br/pgd) inadequados para a implantação. Ou, se isso acontecer, a paciente poderá ter abortos ou, em alguns casos, se a gestação se desenvolver, os bebês poderão ter alterações, como por exemplo, a Síndrome de Down. Após os 40 anos, mais de 30% das gestações evoluirão com aborto espontâneo, enquanto em uma mulher em torno dos 30, esse risco é de cerca de 15%. As chances de que a criança apresente algum problema cromossômico também apresentam uma elevação importante. Enquanto aos 30 anos, esse risco é de quase 1/1000, aos 40 anos é em torno de 1/100 e aos 45 anos sobe para 1/30.
Risco de Aborto Conforme o Aumento da Idade
| Idade Materna (anos) | Aborto Espontâneo (%) |
|---|---|
| 15-19 | 9,9 |
| 20-24 | 9,5 |
| 25-29 | 10,0 |
| 30-34 | 11,7 |
| 35-39 | 17,7 |
| 40-44 | 33,8 |
| > 45 | 53,2 |
Risco de Anomalias Cromossômicas em Recém-Nascidos de Acordo com a Idade Materna
| Idade Materna (anos) | Risco de Síndrome Down | Risco Total de Anomalias Cromossômicas |
|---|---|---|
| 20 | 1/1.667 | 1/526 |
| 25 | 1/1.250 | 1/476 |
| 30 | 1/952 | 1/385 |
| 35 | 1/378 | 1/192 |
| 40 | 1/106 | 1/66 |
| 41 | 1/82 | 1/53 |
| 42 | 1/63 | 1/42 |
| 43 | 1/49 | 1/33 |
| 44 | 1/38 | 1/26 |
| 45 | 1/30 | 1/21 |
| 46 | 1/23 | 1/16 |
| 47 | 1/18 | 1/13 |
| 48 | 1/14 | 1/10 |
| 49 | 1/11 | 1/8 |
Entretanto, se conseguirmos um número maior de óvulos, poderemos ter uma chance maior de ter embriões de ótima qualidade (embriões competentes) e, consequentemente, um tratamento bem sucedido e filhos saudáveis. Mas, pela queda no número de óvulos com a idade, muitas pacientes mais velhas têm baixa reserva ovariana (saiba mais aqui), produzindo poucos óvulos e na maioria das vezes, precisamos de um maior numero de estimulações – de 2 a 3.
Taxas de Nascidos-vivos em tratamentos de Fertilização in vitro (FIV) de acordo com idade da mulher

O Gráfico acima descreve a taxa de nascimento em ciclos de FIV, de acordo com a idade da mulher, demonstrando o impacto da idade da mulher no sucesso da FIV. Podemos ver que há uma queda acentuada a partir dos 32 anos, que se acentua ainda mais após os 38 anos. Após os 44 anos, a chance de gravidez é muito pequena, menor que 5%. Com óvulos de doadoras o índice de sucesso alcança quase 70%, independente da idade materna mostrando que o problema na idade está na queda da quantidade e qualidade dos óvulos. Portanto: A idade dos óvulos é muito importante. A idade do útero não é importante.
O envelhecimento natural dos ovários
Como dito anteriormente, o envelhecimento ovariano pode ser explicado pela queda no número de óvulos e sua qualidade. A queda na quantidade ocorre porque mulher tem um número finito de óvulos que não se renovam. Quando inicia seus ciclos menstruais, as meninas têm cerca de 300.000 óvulos disponíveis. A cada mês, geralmente só um óvulo chega à maturidade (ovulação), mas cerca de 1000 são perdidos, reduzindo progressivamente a reserva ovariana, ou seja, o estoque de óvulos disponíveis, até que uma hora se esgota (menopausa). Além de uma redução na quantidade, com o passar dos anos, há um envelhecimento dos óvulos, com queda em sua qualidade, diminuindo a chance de serem fertilizados e aumentando os riscos de embriões cromossomicamente alterados. Isso tem duas explicações: o encurtamento dos telômeros e pela diminuição do funcionamento e número das mitocôndrias. Ambas serão explicadas a seguir.
A genética e os telômeros
Os telômeros ou telómeros (do grego telos, final, e meros, parte) são estruturas constituídas por fileiras repetitivas de DNA que formam as extremidades dos cromossomos, que são os componentes do núcleo da célula responsáveis pela transmissão das características hereditárias. Sua principal função é manter a integridade estrutural do cromossomo. Os cientistas acreditam que o envelhecimento celular está relacionado com estas estruturas. Durante a divisão celular, os cromossomos são duplicados, de forma que as células-filhas recebem um patrimônio genético idêntico ao da célula-mãe. Mas, a cada duplicação, os cromossomos perdem uma parte de seus telômeros, até que estes chegam a um tamanho crítico, a partir do qual a célula para de se dividir. É o encurtamento dessas estruturas que provocam o envelhecimento das células. Cada vez que a célula se divide, os telômeros são encurtados. Como estes não se regeneram, chega a um ponto em que, de tão encurtados, não permitem mais a correta replicação dos cromossomos e a célula perde completa ou parcialmente a sua capacidade de divisão.
Os telômeros são longos nas células jovens, fragmentam-se à medida que a célula envelhece até chegarem a um mínimo, no qual a célula morre. Como defesa a esse fenômeno, existe a enzima telomerase, que funciona como protetor dos telômeros e tem influência crucial nos tipos de células. Esta enzima foi descoberta por Liz Blackburn, Carol Greider e Jack Szostak, que receberam o Premio Nobel em 2009. Por exemplo, no homem, as células germinativas (células que originam gametas), que se replicam a vida toda, possuem a atividade da telomerase sempre alta, e portanto seus telômeros não se encurtam e essas células não morrem nem envelhecem. A vitamina D, produzida quando a pele é exposta à luz do sol, pode ajudar a desacelerar o processo de envelhecimento das células e tecidos, de acordo com pesquisadores britânicos. Um trabalho científico do Kings College of Londonchefiado pelo médico Brent Richards e publicado no American Journal of Clinical Nutrition, avaliou 2.160 mulheres com idades entre 18 e 79 anos, e verificou a concentração de vitamina D no sangue, comparando esse dado ao comprimento dos telômeros. Foi observado que as mulheres com níveis mais altos de vitamina D no organismo tinham maior probabilidade de ter telômeros mais longos em suas células. Este estudo ainda não chega a comprovar causa e efeito, mas acredita-se que a vitamina D pode aumentar a atividade da telomerase (veja nos próximos itens).
As mitocôndrias e o envelhecimento
As mitocôndrias são pequenas estruturas encontradas dentro de todas as células do corpo. Elas são consideradas as usinas de produção de energia da célula (“casa de força da célula”), isso porque utilizam nutrientes e oxigênio para produzir energia química chamada ATP. Aproximadamente 90% de toda a energia do corpo é produzida pelas mitocôndrias. Em algumas células, há apenas algumas mitocôndrias, enquanto em outras há milhares. Geralmente, as células que precisam de mais energia para a função, tais como as do cérebro, coração, músculo esquelético e óvulos, possuem um número maior de mitocôndrias.
No interior da mitocôndria, as moléculas resultantes da alimentação são utilizadas numa série complexa de reações químicas, que resultará na síntese de uma molécula capaz de armazenar energia e transportá-la para toda célula: o ATP. É no ATP que a célula encontrará 90% da energia necessária para exercer suas funções como: produção de proteínas, movimento, excreção, troca de íons, etc. Se não fossem as mitocôndrias, não haveria possibilidade de vida; elas são as estruturas energéticas centrais da célula.
As mitocôndrias durante a idade reprodutiva: os óvulos, com o passar dos anos, tendem a ter uma quantidade menor de mitocôndrias e estas tendem a ser menos funcionais, provocando diminuição do ATP e, assim, uma queda na energia da célula. Uma das principais teorias para o declínio da produção de ATP mitocondrial com a idade é o acúmulo de mutações no DNA mitocondrial (mtDNA). As mitocôndrias têm seu próprio genoma que é distinto do genoma do núcleo das células. Essas mutações levariam a menor função mitocondrial. Com isso, há um declínio na produção de energia mitocondrial do oócito e, assim, muitos processos da maturação tornam-se deficientes, incluindo a separação dos cromossomos, o que leva a uma maior taxa de aneuploidia em embriões de mulheres mais velhas.
Além disso, os embriões têm uma grande consumo de oxigênio e não há replicação mitocondrial até a fase de blastocisto. Assim, a população inicial de mitocôndrias do óvulo tem que ser dividida entre o crescente número de células do embrião. Com uma população menor de mitocôndrias, o embrião pode ter seu crescimento inicial prejudicado.
Os ovários podem envelhecer mais rápido?
Com foi descrito, é normal o envelhecimento ovariano ao longo dos anos. Entretanto, este envelhecimento pode ser acelerado, com uma perda prematura da função ovariana. Isso pode ser devido a várias patologias, mas também pode ser influenciado por fatores externos, alguns relacionados aos tempos modernos. Hoje em dia, mais mulheres estão enfrentando a pressão de trabalho elevada, bem como distúrbios psicológicos. Todos os dias, sentem-se cansadas e cheias de tensões. Fumam, dormem mal, bebem mais, algumas até usam drogas ilícitas, outras fazem exercícios em exagero, estresse exagerado e possuem hábitos alimentares inadequados.
Estes problemas podem causar o envelhecimento prematuro dos ovários e pode levar a síndrome da menopausa prematura. De acordo com uma pesquisa, 27% das mulheres nos seus 30 anos podem ter início dos sintomas da menopausa. O envelhecimento precoce do ovário pode ser uma razão para o envelhecimento físico prematuro da mulher.
Muitas acreditam que não ter menstruações pode ser melhor. Não entendem isto como um problema e portanto não se tratam. Como resultado, elas só percebem o problema do envelhecimento prematuro quando não conseguem conceber. O homem também tem diminuição da sua fertilidade, mas de uma forma muito mais branda.
Cuidados importantes antes do início do tratamento
Alimentação e atividade física
O estado nutricional e o estilo de vida podem causar grande influência na fertilidade, tanto feminina quanto masculina. O conjunto de hábitos e práticas diárias, como elevado consumo alcoólico, tabagismo, sedentarismo e consumo alimentar inadequado, pode afetar a saúde reprodutiva de ambos.
Com a diminuição na taxa de fertilidade da população mundial e o aumento pela procura por tratamentos que melhorassem essa condição, o número de pesquisas na área cresceu. Diferentes estudos afirmam que o baixo peso (IMC menor que 17 kg/m2) e as condições de sobrepeso ou obesidade em mulheres (IMC maior que 25 kg/m2) estão associados a um aumento da infertilidade ou a desfechos gestacionais indesejados.
O estado nutricional e o estilo de vida masculino também exercem grande influência sobre a fertilidade. O conjunto de hábitos inadequados também pode afetar a saúde reprodutiva masculina. Acredita-se que os efeitos desses hábitos possam interferir negativamente na produção do sêmen, bem como na qualidade, quantidade e motilidade dos espermatozoides. Essas situações podem ocasionar alterações no funcionamento do sistema reprodutor e interferir negativamente na saúde reprodutiva de homens e mulheres. O casal saudável tem mais chances de engravidar. Esta é uma ótima forma de fortalecer os laços do casal em um projeto que, em última instância, é de ambos.
O padrão alimentar mediterrâneo vem sendo recomendado como um modelo de alimentação saudável. Este modelo é praticado em diferentes partes do mundo com efeitos benéficos para a saúde humana.
Vale ressaltar que a Dieta Mediterrânea não é apenas um padrão alimentar, mas também uma coleção de hábitos saudáveis tradicionalmente seguidos pelas populações dos países que se localizam ao redor do Mar Mediterrâneo, como Grécia, Espanha, Itália, Portugal, Marrocos, França e os demais ali localizados.
A Dieta Mediterrânea tradicional possui características marcantes, que a transformaram no padrão alimentar mais saudável do mundo. Entre elas estão:
- Abundância de alimentos frescos e naturais (frutas, vegetais, pães, cereais, batatas, feijões, oleaginosas e sementes);
- Alimentos cultivados minimamente processados, respeitando a sazonalidade e a regionalidade;
- Frutas frescas ou doces contendo açúcares ou mel, como sobremesas típicas, consumidos apenas em quantidades moderadas;
- Azeite de oliva, como a principal fonte de gordura;
- Produtos lácteos (principalmente queijos e iogurte) consumidos em quantidades moderadas;
- Consumo médio de quatro ovos por semana;
- Elevado consume de peixes e frutos do mar;
- Carne vermelha consumida em baixas quantidades;
- Consumir sucos naturais de uva (orgânica).
- Evitar alimentos inflamatórios como aqueles que contenham glúten
Praticar atividade física regularmente: a população da região mediterrânea era intensamente ativa na época em que se iniciaram as pesquisas sobre o padrão, o que demonstra que os bons hábitos não estavam exclusivamente associados ao padrão alimentar. Sendo assim, a prática regular de qualquer atividade física deve ser incentivada para todos os casais interessados em melhorar o seu estilo de vida em busca de uma gestação segura e bem-sucedida. Recomendamos, por exemplo, caminhadas de média intensidade, no mínimo, quatro vezes por semana, por 40 minutos. Exercícios em excesso também podem prejudicar a fertilidade de homens e mulheres.
Para saber mais detalhes: www.ebookdietadafertilidade.com.br e www.ebookinflamaçõescronicas.com.br
Hábitos que perturbam a fertilidade
Tabagismo (cigarro): o cigarro é considerado o veneno reprodutivo mais potente do século 21. Vários estudos científicos comprovam seu efeito deletério sobre a saúde reprodutiva. A fumaça do cigarro contém centenas de substâncias tóxicas, incluindo a nicotina, monóxido de carbono, polônio radioativo, alcatrão, fenol, ácido fórmico, ácido acético, chumbo, cádmio, zinco, níquel, benzopireno e substâncias radioativas, as quais afetam a função reprodutiva em vários níveis. No homem, alteram a produção dos espermatozoides e a qualidade do sêmen, além de levar ao aumento na fragmentação do DNA do espermatozoide, o que está associado à maior taxa de aborto e insucesso nos tratamentos de reprodução. Na mulher, o cigarro altera a motilidade tubária, a divisão das células do embrião, formação do blastocisto, muco cervical, receptividade endometrial (mesmo com óvulos/embriões doados) e implantação. A fertilidade é reduzida em 25% nas mulheres que fumam até 20 cigarros ao dia, e em 43% naquelas que fumam mais de 20 cigarros, ou seja, o declínio da fertilidade tem relação direta com a dose de nicotina. Durante a gestação, o fumo pode aumentar a incidência de placenta prévia, descolamento prematuro da placenta e parto prematuro. Deve-se sempre estimular as pessoas a parar de fumar, especialmente os casais que estão tentando engravidar e principalmente homens nesta situação que apresentam contagem de sêmen no limite inferior à normalidade. Entretanto, mesmo com contagem de sêmen normal, o fumo deve ser desencorajado.
Drogas recreativas: a cada ano, novas drogas são introduzidas no “mercado do vício”. Embora nem todas estejam comprovadamente associadas à fertilidade, os prejuízos causados são fortes indícios quando comparados a outras drogas mais antigas. Todas elas agem no sistema nervoso central estimulando, bloqueando e interferindo nos hormônios, principalmente do eixo hipotálamo-hipofisário, fundamentais para o bom funcionamento do sistema reprodutor. Por isso, podemos arriscar afirmar que perturbam a fertilidade tanto do homem quanto da mulher.
Álcool: em doses diminutas, o álcool possui discreta ou nenhuma ação sobre as funções reprodutiva e sexual. O consumo crônico e prolongado, no entanto, prejudica ambas as funções, podendo atingir mais de 80% de comprometimento nos dependentes. Uma meta-análise indicou que as mulheres que bebem três ou mais drinques por dia têm risco 60% maior de apresentar infertilidade quando comparadas àquelas que não bebem. Não houve distinção, nesses estudos, entre o tipo de bebida, podendo ser vinho, cerveja e coquetéis.
Cafeína: a queda da fertilidade feminina está associada à alta dose de cafeína (> 500 mg/dia, equivalente a 5 xícaras por dia). Durante a gravidez, consumir mais de 300 mg/dia de cafeína aumenta o risco de aborto. O consumo moderado (1 a 2 xícaras por dia) não demonstra efeitos adversos na fertilidade ou na gravidez.
Suplementação pré–concepção e outros fatores que ajudam a melhorar a fertilidade
Outros fatores importantes que podem melhorar a fertilidade são a redução do estresse, ter um sono de qualidade e a adição de suplementos vitamínicos, pois podem interferir diretamente na fertilidade da mulher e do homem também. Uma avaliação de nutrientes no sangue como selênio, zinco, ferro no sangue podem indicar a necessidade de uma suplementação complementar. Outras suplementações como ômega 3, vitamina C, magnésio, vitamina E, L- Arginina, mio inositol, DHEA, Coenzima Q10 e outras possibilidades devem ser avaliadas individualmente.
As deficiência de vitaminas podem ser corrigidas com a dieta. Alguns grupos de pacientes, como pacientes submetidas a cirurgia de gastroplastia (redução de estômago) ou com dietas muito restritivas estão mais sujeitas a estas deficiências, necessitando suplementação. A suplementação do ácido fólico ou metilfolato, pelo benefício comprovado na prevenção de defeitos do tubo neural, é indicada de rotina para todas as mulheres que desejam engravidar, devendo manter pelo menos durante o primeiro trimestre.
Estresse oxidativo é quando ocorre um desequilíbrio entre a produção de radicais livres, que lesam as células, e a defesa antioxidante, que a protege. Esse desequilíbrio pode estar relacionado à menor qualidade oocitária, infertilidade feminina e envelhecimento ovariano. Em tratamentos de reprodução assistida, já foi demonstrado que o aumento desse radical no líquido folicular leva a menor qualidade do óvulo, menor taxa de fertilização, menor qualidade embrionária, menor taxa de implantação e maior taxa de aborto. Substâncias antioxidantes são capazes de impedir a formação desses radicais livres, podendo ser benéficos para a fertilidade.
As principais suplementações
1- Acido fólico – folato (Vitamina B9)
A vitamina B9 (ou folato) é imprescindível para os processos de divisão celular, participando da síntese do DNA e formação das hemáceas. A deficiência do folato leva ao aumento da homocisteína (associada a risco aumentado de doença cardíaca, trombose, AVC e perdas gestacionais). Suas necessidades são aumentadas na gestação e sua falta leva a defeitos congênitos do tubo neural como anencefalia, encefalocele, mielomeningocele e espinha bífida. Sua suplementação é indicada de rotina para toda mulher que deseja engravidar (pelo menos 1 mês antes) e durante o primeiro trimestre da gestação. Alguns estudos têm levantado a hipótese de que seu excesso pode levar a prejuízos para a mãe e bebê, mas ainda são estudos controversos. Quando ingerimos o ácido fólico, este deve ser convertido em metilfolato para agir no organismo. Entretanto, algumas mulheres tem menor atividade da enzima MTHFR (metilenotetrahidrofolatoredutase), que metaboliza o ácido fólico, podendo ter produção insuficiente de metilfolato. É o caso das mulheres com mutação da MTHFR, condição presente em até 60% da população. Nesses casos, é preferível a suplementação com METILFOLATO. Atualmente, cada vez mais tem se optado por substituir de rotina a suplementação de ácido fólico por metilfolato (0,4 mg por dia).
2- Antioxidantes (Vitamina C, Vitamina E e Selênio)
Stress oxidativo é um estado caracterizado pelo desbalanço ente moléculas pró-oxidantes e as defesas antioxidantes, estando relacionado a várias patologias ginecológicas, incluindo endometriose, infertilidade, alterações ovulares e complicações obstétricas, como aborto e pré-eclâmpsia. Substâncias antioxidantes podem melhorar esse balanço. A vitamina C e E são vitaminas que têm ação antioxidantes.
Além disso, a deficiência de vitamina C e E podem estar relacionadas a descolamento prematuro de placenta, embora seja rara pois muitos alimentos as contêm. A deficiência de selênio pode levar a síndrome de Keshan, uma cardiomiopatia rara.
Em pacientes inférteis, o IPGO recomenda de rotina suplementação de vitamina C (500 mg/d) e vitamina E (400 UI/dia) para o casal.
3- Vitamina D – 25OH-vitamina D
Algumas publicações têm demonstrado que quando a vitamina D estiver abaixo dos níveis normais, existe influência negativa na capacidade reprodutiva das mulheres. A dosagem é feita no sangue. Níveis de 250H-vitamina D inferiores a 30 ng/ml devem ser tratados por medicamentos via oral. A importância da vitamina D é conhecida principalmente no metabolismo ósseo e em outras reações metabólicas, mas, ultimamente, tem sido envolvida em outros processos biológicos do organismo inclusive no crescimento, desenvolvimento e envelhecimento celular, autoimunidade, resistência à insulina, doenças cardiovasculares, na fertilidade e até na ajuda ao combate aos efeitos do envelhecimento. Publicações científicas analisaram grandes populações e observaram que 67% da população geral apresenta taxas inferiores à necessidade de Vitamina D e necessitam de tratamento, independente de desejarem ou não a gestação. O tratamento deve iniciar com uma dose de ataque por 4 semanas e depois continuar com uma dose menor para a manutenção.
O IPGO recomenda de rotina a dosagem de vitamina D em pacientes inférteis e sua suplementação se valores abaixo de 30 ng/mL. A dose de ataque recomendada é 7000 UI por dia ou 50000 por semana. A dose de manutenção é pelo menos 2000 UI/dia. Atualmente tem também a opção de vitamina D injetável.
4- Coenzima Q10
A Coenzima Q10tem ação oxidante além de melhorar a atividade da mitocôndria (organela responsável pela produção de energia celular). Como dito anteirormente, a função mitocondrial é importante para gerar energia para a célula. Nos óvulos, as mitocôndrias diminuem ao longo dos anos, deixando a célula com menos energia e portanto mais sujeitos a erros na sua divisão, o que leva a óvulos com alterações cromossômicas. Pesquisas em animais demonstram que ratas velhas tratadas com coenzima Q10 produzem óvulos de qualidade semelhante às jovens. Publicações da revista da Sociedade Americana de Reprodução Humana (ASRM-American Society of Reproductive Medicine), demonstraram que suplementos dietéticos ricos em Coenzima Q10 podem melhorar o funcionamento das mitocôndrias, a produção de energia, a maturação dos óvulos e a formação de embriões melhores e com maior chance de implantação. No homem já foram demonstrados efeitos positivos na qualidade do sêmem.
Fontes alimentares: A Coenzima Q10 encontra-se em grandes concentrações principalmente em produtos de origem animal como: carnes, aves e pescados, como sardinha, cavalinha e arenque. Óleos vegetais como óleo de soja, canola, girassol, e oleaginosas são boas fontes de CoQ10 também.
Outras fontes com menor teor de CoQ10: vitaminas que interferem no processo de produção de energia da célula, como:
- Vitamina B2: ovos, leites, queijos, vegetais verdes folhosos, ervilha e feijões.
- Vitamina K: leite e seus derivados, farelo de aveia, cenoura, frutas como kiwi, abacate, ameixa, figo, amora, mirtilo e uvas. Vegetais verdes como salsa, rúcula, espinafre, agrião, alface, couve, escarola, brócolis, repolho e pepino. Azeite, óleos vegetais e oleaginosas também são boas fontes.
5- Vitamina B6 (piridoxina) e Vitamina B12 (cianocobalamina)
A deficiência de ambas está associada a aumento na homocisteína, principalmente em pacientes com mutação do MTHFR. Homocisteína em excesso eleva risco de eventos tromboembólicos e perdas gestacionais e a suplementação destas vitaminas está associada a diminuição de seus níveis. Suplementação de B6 também melhora náuseas na gestação, segundo alguns estudos.
A vitamina B12 atua também na produção de mielina, medula óssea e sistema nervoso. Sua deficiência está ainda associada a anemia megaloblástica e, na gestação, aumenta o risco de morte fetal, diabetes gestacional e pre-eclâmpsia.
6- Outros elementos com ação antioxidante
Selênio: é um oligoelemento que também participa de reações antioxidantes. Tem ainda uma ação sinérgica com vitamina E, um potencializando a ação do outro. Frente a tudo isso, considera-se que a suplementação destes antioxidantes poderia melhorar a qualidade ovular e os resultados reprodutivos, embora os estudos ainda não são claros sobre o real benefício. Durante a gestação, suplementação é necessária somente em casos de deficiência.
N-acetil-cisteína: Tem importante ação antioxidante. Quando em conjunto com selênio, tem sua ação exacerbada.
Beta caroteno: Também tem ação antioxidante.
Picnogenol: Derivado da casca do pinho marítimo francês tem ação antioxidante muito potente, maior que vitamina C e E.
Resveratrol: Além de potente ação anti-oxidante, aumenta a função mitocondrial.
L-citrulina: O óxido nítrico (NO) participa de diversos processos fisiológicos em diferentes sistemas do corpo. Os benefícios ao sistema reprodutor proporcionado pelo NO são: aumento do fluxo sanguíneo local, com maior perfusão e consequentemente maior entregade nutrientes e oxigênio. O NO é um gás e não tem como ser suplementado. A L-arginina é o principal precursor do NO, entretanto, depois de absorvida pelo trato gastrointestinal, grande parte é degradada no fígado. Assim, seus níveis no organismo reduzem bastante. Uma alternativa é a suplementação de citrulina, precursor da arginina. O nome citrulina vem de Citrullusvulgaris, nome latim da melancia, fruta que contém grande quantidade desse aminoácido. Dessa forma a suplementação de citrulina pode melhorar a circulação para os ovários e útero, podendo ser benéfica para a fertilidade feminina.
7- outros minerais
Ferro sérico –Ferritina: A deficiência de ferro durante a gestação é causada principalmente pela dieta pobre neste elemento, levando à anemia e aumento do risco de mortalidade materna. Além disso, afeta o sistema imune, sendo muito importante para prevenção de infecção materna. A suplementação de ferro na gestação evita anemia, diminuindo riscos maternos em caso de sangramento aumentado no puerpério, e melhora as reservas de ferro do recém-nascido. Em alguns países (como os Estados Unidos), a suplementação de ferro durante a gestação é recomendada para todas as gestantes a partir do 2º trimestre de gestação, em outros só se recomenda em vigência da deficiência dos seus estoques (Inglaterra e Canadá).
Magnésio: é um mineral necessário para regular síntese de DNA e proteínas diversas, tendo papel especial na manutenção da função de nervos e músculos. Sua deficiência pode estar relacionada a pré-eclampsia e sua suplementação pode reduzir o risco de seu aparecimento, além de melhorar o crescimento fetal.
Zinco: é um mineral que participa como cofator de diversas reações no organismo. As baixas concentrações de zinco no sangue ocorrem devido a baixa ingesta deste mineral ou por altos concentrações de cobre e ferro na dieta, pois estes que competem com o zinco pelos locais de absorção. Na gestação, a deficiência de zinco pode estar relacionada a malformações, abortos, restrição de crescimento fetal, parto prematuro e pré-eclâmpsia, além de afetar o sistema imune. Sua suplementação, em casos de deficiência pode melhorar peso fetal e reduzir prematuridade.
Abaixo, os principais alimentos que contém cada nutriente:
| Nutriente | Fontes |
|---|---|
| Vitamina A | Hortaliças de coloração alaranjada (abóbora, cenoura, pimentão amarelo) e verde-escura (acelga, agrião, almeirão, couve, pimentão verde, espinafre e rúcula), fígado, leite integral, queijo, manteiga e gema de ovo. |
| Vitamina C | Frutas cítricas (limão, acerola, laranja, abacaxi), tomate, caju, mamão, manga, couveflor e espinafre. |
| Vitamina E | Verduras de folhas escuras, cereais como gérmen de trigo, soja, arroz, algodão, milho, girassol e todos os óleos feitos à base deles, amêndoas, nozes e castanha-do-Pará. |
| Selênio | Castanha-do-Pará, salmão, fígado bovino, tomate, milho, camarão, ostras e semente de girassol. |
| Cálcio | Leite e derivados, iogurtes, queijos brancos, tofu e aveia. |
| Cobre | Frutos do mar, fígado, rim, nozes e frutas secas. |
| Ferro | Carne vermelha, vegetais verdeescuros (brócolis, espinafre e couve) e leguminosas (grão-de-bico, lentilha, ervilha e feijão). |
| Iodo | Ovos, leite e cerveja |
| Magnésio | Abacate, banana, nozes, grão e derivados. |
| Zinco | Carnes bovinas, peixe, aves, leite e derivados e frutos do mar. |
| Vitamina B1 (Tiamina) | Cereais, carnes e verduras, castanhado–Pará e gema de ovo. |
| Vitamina B2 (Riboflavina) | Leite, grãos integrais e frutas amarelas ou alaranjadas. |
| Vitamina B3 (Niacina) | Carne vermelha, ervilha, amendoim, peixe, feijão e fígado. |
| Vitamina B6 (Piridoxina) | Carnes, frutas, verduras e cereais. |
| Vitamina B12 (Cianocobalamina) | Carnes e fígado. |
| Ácido fólico – folato | Cogumelos, hortaliças verdes e fígado. |
Exames básicos e avançados que não podem ser esquecidos
Todo casal que vai ser submetido a tratamento de reprodução assistida deve investigar os possíveis fatores levando-se em consideração cada uma das etapas no processo de reprodução. Para cada uma delas existem exames básicos que devem ser solicitados já na primeira consulta, com o objetivo de afastar ou confirmar hipóteses diagnósticas. Muitas vezes, a idade avançada é o único fator de infertilidade.
Fator hormonal / ovariano:
Este fator representa cerca de 50% dos casos de infertilidade por causa feminina, por anovulação ou por um defeito da mesma (disovulia). Nas pacientes acima dos quarenta, apesar de algumas com excelente reserva ovariana, consideramos que todas apresentam algum grau de fator ovariano, pela queda natural da qualidade ovular que ocorre com a idade. na investigação, os seguites exames devem ser pedimos:
- FSH, LH e estradiol (colhidos entre 2° e 5° dia do ciclo)
- Prolactina, TSH T4 livre, Anticorpos antitireoidianos (antitireoglobulina e antiperoxidase), pois alterações nesses hormônios afetam a ovulação e devem ser tratados.
- Hormônios androgênios (testosterona total e livre, SDHEA, Androstenediona, 17(OH)progesterona), que costumam baixar com a idade, sendo uma indicação a mais de suplementar; ou podem estar aumentados em algumas patologias como síndrome dos ovários policísticos, hiperplasia adrenal congênita, síndrome de cushing, etc.
- Pesquisa da reserva ovariana através de contagem de folículos antrais e/ou hormônio antimulleriano.
- Avaliação da ovulação: pela história, já podermos inferir se os ciclos são ovulatórios ou não. Mulheres com ciclos regulares têm alta chance de estar normalmente ovulando, enquanto pacientes com irregularidade geralmente são anovulatórias. Entretanto, pesquisar a ovulação é essencial na investigação. Pode ser feita por meio de métodos indiretos que, em conjunto, dão o diagnóstico da existência ou não da ovulação. Pode ser realizada através de dosagens de progesterona sérica no 21º dia do ciclo menstrual (valores acima de 2,0 ng/ml são sugestivos de ovulação) ou ultrassonografia transvaginal seriada.
Fator anatômico
Consiste na pesquisa de alterações do órgão reprodutor, que possam impedir o encontro do espermatozoide com o óvulo dentro das tubas e a consequente fecundação ou que dificultem a implantação do embrião no endométrio e seu crescimento. O útero e as tubas devem exibir normalidade na sua morfologia e no seu funcionamento. Podem ser alterações congênitas (malformações mullerianas), patologias adquiridas (miomas ou pólipos) ou sequelas de processos inflamatórios, infecciosos ou procedimentos cirúrgicos. Essa pesquisa consiste em:
- Ultrassonografia transvaginal
- Histerossalpingografia: é um raio X contrastado. Constitui um importante exame para que o ginecologista avalie a integridade morfológica e funcional das tubas e da cavidade uterina, o que é essencial na avaliação da fertilidade. No caso de já haver uma indicação de FIV, esse exame não é necessário.
- Outros exames mais avançados: caso haja alguma alteração anatômica nos exames básicos, uma avaliação mais específica pode ser necessária como Histerossonografia, Videolaparoscopia e Vídeo-histeroscopia. Este último consiste em um exame de imagem onde uma câmera é introduzida na cavidade uterina através do colo do útero podendo diagnosticar alterações que afetam a implantação como miomas, pólipos, processos inflamatórios, malformações e aderências, que são corrigidos cirurgicamente, quando necessário, pela mesma via. Costuma-se pedir de rotina em pacientes que serão submetidas a FIV.
Fator endometriose/ adenomiose
Os indícios da existência dessa doença podem ser dados, além da história clínica (dismenorreia, aumento de fluxo menstrual, dor pélvica e dor durante as relações), pela dosagem no sangue de um marcador chamado CA125 e por imagem suspeita vista pelo ultrassom com preparo intestinal e/ou ressonância magnética. Há indicação desses exames de imagem quando há suspeita clínica, embora cada vez mais se pede de rotina em casais inférteis
Fator genético-cromossômico
As causas genéticas/cromossômicas podem ser consideradas uma causa de infertilidade, já que podem levar à formação de embriões aneuploides, com as consequentes falhas de implantação e a abortos muito precoces, nem sempre fáceis de serem diagnosticados. Dentre as causas cromossômicas, temos as inversões e translocações balanceadas, que aumentam o risco de embrião aneuploide.
Recomendamos acrescentar de rotina a pesquisa da integridade cromossômica do casal pelo cariótipo com banda G (46XX e 46XY). Lembramos que a idade materna, por si só, já é fator de risco para aneuploidia.
Outros fatores da mulher
Normalmente incluímos a pesquisa de anticorpos anticardiolipina e anticoagulante lúpico, que fazem parte do diagnóstico da síndrome dos anticorpos antifosfolípedes, patologia relacionada com perdas gestacionais e falhas de implantação.
Considerando que pacientes com idade avançada têm mais risco de eventos tromboembólicos na gestação, pode-se solicitar ainda a pesquisa de outras trombofilias (doenças onde ocorre aumento da coagulação), aumentando o risco destes eventos, além de abortos. Inclui: Fator V de Leiden, mutação da metilenotetrahidrofolatoredutase (MTHFR), mutação do gene da protrombina, homocisteína, beta-2-glicoproteína, antitrombina III, proteína C, proteína S, antifosfatidilserina e polimorfismo do 4G/5G.
Pode-se ainda incluir pesquisa de células Natural killers (NK) no endométrio em situações específicas.
Fator masculino
A avaliação básica do homem consiste no espermograma. Outros exames podem ser pedidos, de acordo com o caso.
Exames gerais
Além desses desse exames de investigação, todo casal que será submetido a um tratamento de reprodução assistida deve pesquisar sorologias: hepatite B, hepatite C, sífilis, HIV 1 e 2, HTLV 1 e 2 e Zika virus- igM. Isso é uma exigência da ANVISA (Agência Nacional de Vigilância Sanitária).
No caso da mulher, outras sorologias também devem ser pesquisadas: rubéola, toxoplasmose, citomegalovírus e, atualmente, sarampo. Além disso, são necessários citologia oncótica (Papanicolau) e exame de secreção vaginal: bacterioscopia e cultura, culturas para micoplasma / ureaplasma, Neisseria gonorrhoeae e pesquisa de clamídia por PCR
Devem ser pedidos ainda exames clínicos gerais: hemograma, tipagem sanguínea, coagulograma, vitamina D, colesterol e frações, triglicérides, glicemia de jejum.
As mamas também devem ser avaliadas através de exame físico, ultrassonografia e mamografia.
Importância da avaliação clínica
A idade aumenta o risco cardio-vascular da mulher, além de maior incidência de hipertensão na gestação, pré-eclâmpsia, diabetes gestacional e parto pré-termo. Por outro lado, estudos demonstram que isso está mais relacionado com patologias pré-existentes, que são mais frequentes em pacientes mais velhas, do que pela idade em si. Hipertensão e diabetes são mais frequentes em idades mais avançadas. Assim, essas mulheres devem passar por uma avaliação clínica completa, podendo ser necessário mais exames como ECG (eletrocardiograma), ecocardiograma, avaliação de função renal e até uma avaliação cardiológica especializada. Algumas vezes, é necessário compensar as comorbidades antes de engravidar ou adequar as medicações já tomadas para aquelas que pode ser usadas na gravidez. Em alguns casos, não frequentes, os riscos podem ser elevados e uma gravidez contra-indicada.
Importante ressaltar que um pré-natal com seguimento rigoroso sempre se faz necessário. Entretanto, com um bom controle clínico, gravidez em idade avançada é segura.
Pesquisa Básica e Avançada
Importância de avaliar a reserva ovariana
Antes de definir o melhor protocolo para estimulação ovariana é essencial tentar definir a reserva ovariana (ou seja, o número de ovos que continuam disponíveis em seus ovários). A determinação da reserva ovariana ajudará a definir o melhor tratamento e o protocolo de maior segurança para estimular óvulos em um número ideal para dar e de boa qualidade. A reserva do ovário pode ser avaliada pela determinação de FSH e estradiol (E2) no terceiro dia do ciclo menstrual espontâneo. FSH alto (> 12 mUI/ml) indicam uma baixa reserva ovariana. Entretanto, a dosagem de FSH para diagnosticar baixa reserva é pouco sensível, uma vez que só o FSH só se altera quando esta reserva está muito alterada. Outros exames mais sensíveis para avaliar a reserva ovariana são: dosagem de hormônio anti-mulleriano (AMH) e ultrassom no 3º ao 5º dia do ciclo para contagem do número de folículos antrais.
Considerando que mulheres em idade avançada tendem a ter reserva ovariana diminuída, esta avaliação é essencial nestas pacientes. Pacientes com baixa reserva necessitam protocolos específicos para maximizar as chances de sucesso.
Qual o melhor tratamento?
A decisão de um determinado tratamento para os casais com infertilidade não exige só um conhecimento médico técnico, mas também um envolvimento do profissional com o universo da vida do casal em questão. Esses casais geralmente estão frustrados pelo fracasso de um planejamento de uma futura família com filhos e não imaginavam que isso poderia ter dificuldades.
Assim, o médico ginecologista que atende a paciente deve ser sensível a essas frustrações e ajudar o casal na escolha do melhor caminho, ponderando as possibilidades de tratamentos. Não há dúvida na escolha quando existe um fator masculino grave ou obstrução tubária. Nesses casos, a FIV é o tratamento de escolha. Entretanto, em outros casos, muitas vezes, existe mais de uma alternativa para um mesmo objetivo. Quando isso acontece, o casal deve ser alertado quanto às chances de cada uma das possibilidades, levando-se sempre em consideração a idade da mulher.
Apesar de não ser uma condição absoluta, em pacientes com idade avançada há uma tendência de partirmos diretamente para a FIV, independente do caso, uma vez que as chances de sucesso com baixa complexidade (coito programado) ou média complexidade (inseminação intrauterina) são baixas (menores que 5% por tentativa).
Individualizar a estimulação ovariana é fundamental!
Para se definir o melhor protocolo para a estimulação ovariana é importante compreender o significado de “Individualizar“. Individualizar significa ajustar algo para que melhor se adeque aos requisitos de alguém; personalizar. Assim, o protocolo de estimulação ovariana deve ser individualizado para cada paciente de acordo com o seu histórico e a situação em que ela se encontra. Para que qualquer organismo atinja um estado ótimo de maturação (amadurecimento), deve primeiro passar por pleno crescimento e desenvolvimento. Uma boa analogia é o fruto colhido de uma árvore antes de ter se desenvolvido totalmente. Ele ainda pode amadurecer na prateleira e pode até parecer tão atraente como aquele que teve um desenvolvimento adequado. Entretanto, não terá a mesma qualidade. Os mesmos princípios se aplicam para o desenvolvimento e maturação dos óvulos da mulher. Um desenvolvimento adequado, bem como o sincronismo preciso no início de maturação dos óvulos com os hormônios adequados são essenciais para se conseguir um óvulo ideal, uma boa fertilização, um ótimo embrião e, finalmente, a gravidez. Na verdade, nos casos em que a maturação dos óvulos não é devidamente sincronizada, há um aumento do risco de aneuploidia (anormalidades cromossômicas estruturais e numéricas), levando ao comprometimento do desempenho reprodutivo.
O potencial dos óvulos de uma mulher sofrerem maturação ordenada, fertilização bem sucedida e posterior progressão para “embriões de boa qualidade”, capazes de produzir um bebê saudável, é, em grande parte, determinado geneticamente. No entanto, a expressão do potencial reprodutivo é influenciada por numerosas variáveis extrínsecas no ovário e endométrio durante a fase pré-ovulatória do ciclo, principalmente nos casos de mulheres baixas respondedoras e as mais maduras (mais velhas), cujos ovários acompanham o envelhecimento, independentemente da aparência jovial de cada uma. Nesses casos, os protocolos de estimulação precisam ser personalizados para atender às necessidades individuais. A utilização de protocolos especiais como Duostim, utilização do hormônio de crescimento (GH), G-CSF ou outras estratégias para baixas respondedoras, deve ser avaliado individualmente. Tudo o que podemos fazer é evitar comprometer o ambiente de ovário durante a estimulação ovariana e, assim, evitar mais prejuízo à qualidade do óvulo.
Nesses casos, os protocolos de estimulação precisam ser personalizados para atender às necessidades individuais. Tudo o que podemos fazer é evitar comprometer o ambiente de ovário durante a estimulação ovariana e, assim, evitar mais prejuízo a qualidade do óvulo.
Qualidade dos embriões
O IPGO individualiza e otimiza o protocolo de estimulação nas pacientes que serão submetidas à FIV porque entende que o ambiente hormonal em que o óvulo se desenvolve é fundamental para a qualidade dos mesmos e consequentemente a formação de um embrião saudável, principalmente em mulheres maduras (mais velhas) e más-respondedoras.
Tratamentos para mulheres com baixa reserva ovariana
Em um ciclo de fertilização in vitro (FIV), normalmente utiliza-se uma estimulação ovariana para se obter um desenvolvimento folicular múltiplo e, assim, conseguir uma quantidade mínima de óvulos. Entretanto, pacientes mais velhas costumaster uma baixa reserva ovariana e podem responder mal à estimulação ovariana.
Muitos protocolos e terapias adjuvantes já foram propostos para o tratamento de más respondedoras, com resultados controversos na literatura. Uma das grandes dificuldades de avaliação dos reais benefícios das diferentes condutas propostas é o fato de os estudos serem muito heterogêneos, dificultando meta-análises.
Quando estes critérios são encontrados, existem protocolos específicos e terapias adjuvantes que podem ser benéficas, ainda assim, com resultados limitados. Por isso, ainda hoje, os casos de má resposta representam um desafio no tratamento de reprodução assistida.
Estima-se que entre 9% e 24% das pacientes em ciclos de FIV apresentam má resposta. Muitas dessas mulheres acabam não tendo nenhum embrião para transferir, o que representa grande frustração para as pacientes, principalmente quando isso é inesperado, só se chegando ao diagnóstico de “má respondedora” após o tratamento de FIV. Assim, é preferível determinar o problema antes do início do tratamento por meio de exames de reserva ovariana, já alertando a paciente sobre este risco e tomando medidas que possam ser benéficas para melhorar a resposta.
Antes de se iniciar um ciclo de FIV, é necessária uma avaliação individualizada da paciente para escolher o melhor tratamento, assim como estimar as chances de sucesso. Avaliar previamente se a paciente tem algum risco de má resposta é muito importante não só para programarmos um tratamento mais adequado, como também para alertarmos sobre a possibilidade de o tratamento não corresponder ao esperado, evitando frustrações e surpresas futuras.
A principal razão para uma má resposta ovariana ao estímulo hormonal deve-se à presença de um reduzido número de folículos, ou seja, uma reserva ovariana diminuída, o que ocorre, na maioria dos casos, devido à idade avançada. Quanto maior a idade, menor a reserva ovariana e, assim, menor o número de folículos recrutáveis. Além dos casos em que a má resposta se deve a um número diminuído de folículos, vale lembrar ainda que pacientes com reserva ovariana normal podem Tratamentos para mulheres com baixa reserva ovariana apresentar má resposta. Isso pode estar associado a uma exposição deficiente às gonadotrofinas, como em mulheres obesas (que muitas vezes necessitam doses de gonadotrofinas maiores que o habitual), ou menor sensibilidade dos ovários às gonadotrofinas, como em pacientes com endometriomas ou polimorfismos dos receptores de FSH/LH (pesquisa que ainda não é rotina).
Quando uma paciente tem um antecedente de má resposta ou algum fator de risco para isso e deseja um ciclo de FIV, é importante avaliar com cuidado o melhor protocolo de indução na tentativa de se obter os melhores resultados.
Assim, o envelhecimento ovariano exige, além da suplementação dietética e alimentação adequada, tratamentos objetivos e que tenham taxas de sucesso elevadas, uma vez que o tempo perdido pode significar chances cada vez menores do sucesso de gravidez. Se o tratamento de fertilização in vitro convencional não for suficiente, alternativas poderão ajudar a melhorar os resultados.
Fertilização in vitro: Como é feito: o passo-a-passo
Entre os processos de reprodução humana para mulheres mais velhas, a FIV é o que oferece os melhores resultados na concepção do bebê.
Lembramos que se chama fertilização in vitro porque a fecundação é feita em laboratório, ou seja, diferentemente do que ocorre no método natural, a formação do embrião (junção do gameta feminino, o óvulo, com o gameta masculino, o espermatozoide) acontece fora do útero da mulher. O processo pode ser dividido em 6 fases:
- 1ª Fase – Estímulo do crescimento dos folículos.
- 2ª Fase – Bloqueio dos hormônios do organismo (poderá ser antes ou depois do início da estimulação ovariana).
- 3ª Fase – Aspiração e recuperação dos óvulos.
- 4ª Fase – Fertilização dos óvulos pelo espermatozoide.
- 5ª Fase – Transferência do embrião para o útero.
- 6ª Fase – Controle hormonal até o teste de gravidez.
1ª fase Estímulo do crescimento dos folículos
A primeira fase é a estimulação ovariana propriamente dita, quando medicamentos, em geral injetáveis, são administrados para fazer com que vários folículos cresçam nos ovários. Os medicamentos utilizados para indução são chamados gonadotrofinas, contém o hormônio FSH e são encontrados em diversos tipos, dosagens e nomes comerciais. As dosagens diárias recomendadas são reguladas de acordo com a necessidade verificada pelos exames realizados sistematicamente durante essa fase (hormônios e ultrassom). A estimulação ovariana deverá ser acompanhada pela ultrassonografia para avaliar o crescimento e o desenvolvimento dos folículos ovarianos (dentro dos quais estão os óvulos) até que atinjam um diâmetro médio aproximado de 18mm. A espessura do endométrio (tecido que reveste o útero internamente e onde o embrião se implantará) também é avaliada e deverá ser superior a 7mm. Normalmente, são realizados dois a quatro exames de ultrassom transvaginal durante o ciclo, marcados em intervalos médios de dois dias, iniciando no quinto dia após o início da estimulação, até que alcance o ponto pré-ovulatório. Sempre que as datas de exames caírem no domingo ou feriado, não se preocupe, pois, esses exames poderão ser antecipados ou adiados sem interferir no sucesso final do procedimento. Caso seja necessário, os exames serão realizados também nestes dias.
Quando os folículos atingem um diâmetro médio de 18 mm é administrado um medicamento específico: hCG (Ovidrel® ou Choriomon® ), se os embriões forem ser transferidos no mesmo ciclo para o útero da paciente ou Gonapeptyl® ou Lupron® , se os embriões NÃO forem transferidos no mesmo ciclo. Estes medicamentos causam o chamado trigger da ovulação, visando a maturação final dos óvulos. As doses e os horários das medicações têm influência direta no horário da captação dos óvulos. Realizamos a aspiração dos óvulos entre 34 e 36 horas (conforme protocolo escolhido) após a aplicação. Os efeitos colaterais (raros) mais comuns desses medicamentos são: instabilidade emocional, dores de cabeça, perda de apetite, dor abdominal e dor no local das injeções. Neste último caso, a massagem e o calor local (compressas) podem aliviar esses sintomas.
Para que se alcance o objetivo almejado é fundamental a disciplina na medicação e no controle na estimulação ovariana e, para isso, devem ser seguidas as seguintes recomendações:
- Utilize somente os medicamentos recomendados.
- O dia do ciclo é sempre contado a partir do primeiro dia da menstruação.
- Os medicamentos deverão ser tomados e aplicados sempre no mesmo horário.
- A quantidade de medicação utilizada até a coleta dos óvulos vai depender da evolução do crescimento dos folículos. É recomendável sempre medicação extra de reserva.
ULTRASSOM NO 3º DIA DO CICLO
CONTROLE ULTRASSONOGRÁFICO NO 5º DIA DA ESTIMULAÇÃO OVARIANA

CONTROLE ULTRASSONOGRÁFICO NO 11º DIA DA ESTIMULAÇÃO OVARIANA

2ª fase Bloqueio dos hormônios
Consiste no bloqueio da produção pelo organismo dos hormônios que agem nos ovários com medicação adequada. Com esta conduta temos o controle da Observa-se endométrio > 7 mm (trilaminar) e presença de folículo ≥ 18 mm função ovariana “em nossas mãos” não havendo praticamente perigo de ocorrer ovulação fora do previsto. Isto é, sem estes medicamentos o mecanismo de controle da ovulação estaria também sob a influência dos hormônios do próprio organismo e você poderia ovular antes da hora programada de colher os óvulos.
O Bloqueio pode ser TARDIO (esquema curto ou protocolo curto, realizado durante a estimulação ovariana) ou PRÉVIO (esquema longo ou protocolo longo, iniciado antes da estimulação ovariana). A decisão pelo bloqueio prévio ou tardio vai depender de cada caso.
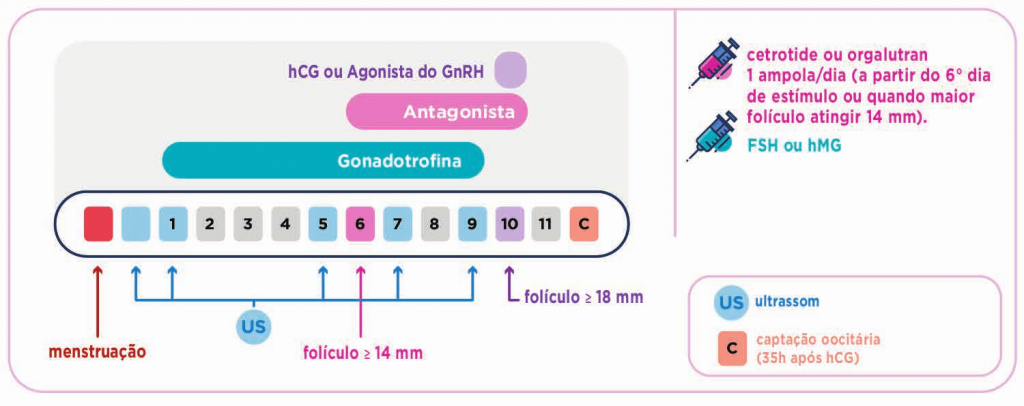
BLOQUEIO TARDIO (protocolo curto): Hoje em dia, o bloqueio tardio, é mais utilizado, pois proporciona um tratamento mais curto, com menos picadas e menor risco de complicações como a Síndrome do Hiperestímulo. É realizado, em geral, a partir do 5º a 8º dia da estimulação ovariana, utilizando a medicação Cetrotide® ou Orgalutran® . Uma vez iniciada, é mantido até o dia do trigger. Existem várias propostas em relação ao momento ideal de iniciar o antagonista, que variam entre o 5º e o 6º dia da indução ou, para alguns, quando os folículos atingirem o diâmetro de 14 mm. Cada clínica tem a sua preferência, o IPGO tem preferido utilizar o protocolo flexível, ou seja, quando a dimensão do maior folículo atinge 14 mm . Uma vez iniciando o antagonista, mantém-se até o dia do trigger.
A maior vantagem deste protocolo está nos casos de pacientes que têm risco de ter Síndrome de Hiperestimulação Ovariana. Nestes casos o hCG que finaliza a maturação folicular é trocado por uma dose única do agonista de GnRH (Gonapeptyl® ou Lupron® ), e com isso evitam-se as complicações desta Síndrome.
PROTOCOLO CURTO COM ANTAGONISTA
BLOQUEIO PRÉVIO (protocolo longo): O Bloqueio é iniciado geralmente no 21º dia do ciclo anterior à estimulação ovariana através de uma medicação injetável (Lupron Kit® , Gonapeptyl daily® ou outros). O Lupron Kit® (o mais usado) vem em um frasco único acompanhado de 14 seringas as quais são usadas para aspiração deste líquido. Você deverá aspirar até a marca 5 ou 10 dependendo do que foi receitado e aplicar na região subcutânea do abdome ou também na face anterior da coxa. As aplicações são diárias e não devem ser interrompidas ou modificadas até segunda ordem. Após 7 a 15 dias de medicação a paciente deverá menstruar. Um ultrassom transvaginal deve ser realizado no 2º ou 3º dia da menstruação, acompanhado muitas vezes de um exame de hormônios (estradiol e progesterona). Caso estes exames confirmem o bloqueio total dos ovários e dos hormônios do seu organismo, a estimulação poderá ser iniciada.
PROTOCOLO LONGO COM AGONISTA

PROTOCOLO CURTO COM PROGESTÁGENOS: É possível realizar o bloqueio dos hormônios com medicação via oral: um progestágeno, hormônio semelhante à progesterona. Neste caso, iniciamos o bloqueio juntamente com o início da estimulação ovariana e mantemos até o dia do hCG ou agonista do GnRH.
PROTOCOLO CURTO COM PROGESTÁGENOS

PROTOCOLO COM FSH DE AÇÃO PROLONGADA: Elonva® (corifolitropina alfa): não há dúvidas de que uma reclamação frequente das mulheres que passam por um ciclo de FIV é o fato de precisarem tomar injeções diárias durante alguns dias. Embora este período normalmente não ultrapasse os dez dias, algumas pacientes chegam a desistir do tratamento por certo tempo e às vezes para sempre, por considerarem esta fase um sofrimento inesquecível.
Elonva® é uma injeção única que vale por sete dias de aplicação de FSH, substituindo as aplicações diárias neste período. É administrada em dose única por injeção subcutânea. As mulheres que pesam 60 kg ou menos devem receber uma dose de 100 microgramas, ao passo que as mulheres que pesam mais de 60 kg devem receber uma dose de 150 microgramas. A própria paciente ou o seu parceiro podem aplicar a injeção no caso de terem recebido as instruções adequadas.
Cinco dias após a injeção do Elonva® , dependendo da resposta dos ovários, inicia-se o tratamento com um antagonista da GnRH, que impede uma liberação prematura dos óvulos pelos ovários. Sete dias após a injeção do Elonva® , no caso de ser necessária uma estimulação ovariana adicional, podem ser administradas injeções diárias de gonadotrofinas (FSH ou FSH+LH), até o momento de se realizar o hCG ou agonista do GnRH. Elonva® (corifolitropina alfa) tem ação semelhante a outros medicamentos que contêm FSH também utilizados para estimular os ovários nos tratamentos de fertilidade, mas tem a diferença de possuir uma ação prolongada no organismo. Em resultado disto, pode ser administrada uma dose única, substituindo desta forma sete injeções diárias necessárias para estes outros.
PROTOCOLO DE ESTIMULAÇÃO OVARIANA COM ELONVA® EM CICLO COM ANTAGONISTA

OBS: uma boa opção é utilizar protocolo de estimulação com Elonva® com progestágenos, reduzindo, assim, ainda mais as picadas. Neste caso, inicia-se o progestágeno via oral no dia de aplicação do Elonva® (MINI-FIV-PLUS)
Qual a melhor gonadotrofina para mulheres mais velhas?
FSH e LH são hormônios chamados gonadotrofinas, sendo produzidos pela glândula hipófise e agindo nos folículos ovarianos (pequenos cistos que contém um óvulo e são revestidos por dois tipo de células: teca e granulosa. O FSH, entre outras coisas, age na granulosa fazendo o folículo crescer e produzir estradiol (hormônio importante para estimular o endométrio). Já o LH age inicialmente na teca produzindo andrógenos (hormônios masculinos), que serão convertidos em estradiol pela granulosa.
Para estimular os folículos a crescer, é necessário o FSH, portanto as medicações de uso na estimulação ovariana sempre contém esse hormônio. Entretanto, podemos encontrar formulações com FSH isolado (Gonal® , Puregon® , Fostimon® ) ou associadas à ação LH (Pergoveris® , Menopur® , Merional® ).
Estudos demonstram associar LH mostra benefício em más respondedoras e pacientes mais velhas. Considerando que mulheres mais velhas tem queda na concentração de andrógenos e estes têm efeito positivo no crescimento folicular, seu uso parece justificado. (vide Uso de testosterona antes do estímulo ovariano).
Além disso, o LH parece ativar nas células da granulosa vias celulares (ERK e AKT) relacionadas a proliferação e crescimento celular e inibição de apoptose (morte celular).
Assim, em pacientes mais velhas, damos preferência a formulações que tenham ação LH associada ao FSH.
3ª fase Aspiração e recuperação dos óvulos
A paciente deverá comparecer ao laboratório especializado aproximadamente 35 horas após a administração do último medicamento (hCG ou Gonapeptyl). Neste momento, o médico estará presente para realizar o procedimento. Em jejum, em horário pré-estabelecido e em uma sala adequada, será dada uma medicação (sedação profunda com Propofol) para relaxar e dormir alguns minutos. Com auxílio do ultrassom, uma agulha especial e um aparato para sucção, os óvulos são colhidos e encaminhados para análise. Este processo é indolor e dura alguns minutos. Após cerca de 60 minutos em repouso em um quarto, a paciente será liberada, podendo executar atividades leves no mesmo dia, mas que não exijam destreza ou concentração (24 horas).

Este é o momento da decisão se irá congelar óvulos (vitrificação) ou fertilizá-los.
AMOSTRA SEMINAL: Normalmente o sêmen é colhido por masturbação no dia da aspiração. Após a preparação adequada, a amostra será examinada e encaminhada para o processo de fertilização.
4ª fase Fertilização dos óvulos
Os óvulos após a ASPIRAÇÃO são separados, cultivados e classificados quanto à sua maturidade. Posteriormente, a fertilização poderá ocorrer de duas maneiras:
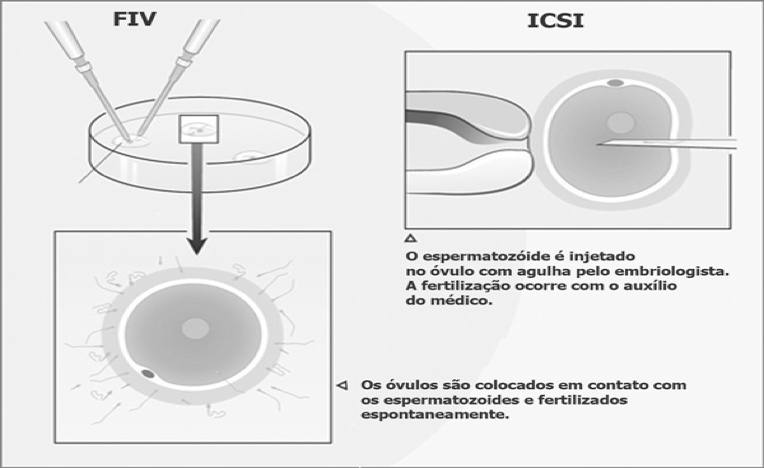
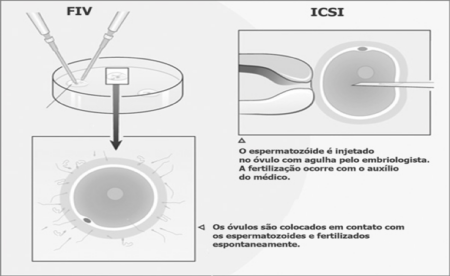
FIV CLÁSSICA: Os óvulos são colocados em uma incubadora no laboratório, junto dos espermatozoides, em condições ambientais semelhantes às encontradas na trompa uterina – local onde normalmente ocorre a fecundação.
ICSI (INTRACITOPLASMATIC SPERM INJECTION OU INJEÇÃO INTRACITOPLASMÁTICA DE ESPERMATOZOIDE)
Quando a quantidade de espermatozoides for pequena, os óvulos serão fertilizados através da micromanipulação dos gametas injetando-se um espermatozoide em cada óvulo – Injeção Intracitoplasmática de Espermatozoide. É uma técnica sofisticada realizada por um profissional especializado, que, através de uma pipeta microscópica, injeta um único espermatozoide dentro do óvulo. Foi desenvolvida com o objetivo de tratar a infertilidade dos homens, que produzem pequenas ou nenhuma quantidade de espermatozoide, e das mulheres, que produzem uma quantidade muito pequena de óvulos e não podem correr o risco de não os ter fertilizados. Numa relação sexual normal, o sêmen ejaculado pode conter mais de 200 milhões de espermatozoides viáveis, mas apenas algumas centenas desse número realmente alcançarão o óvulo liberado na trompa de Falópio (tubas uterinas) e só um será capaz de fertilizá-lo. Homens com uma contagem de espermatozoides abaixo de 5 milhões por mililitro sempre foram considerados como de tratamento quase impossível. Com a ICSI, que é uma manobra laboratorial, pode se obter a fertilização com apenas um espermatozoide injetado em cada óvulo. A Injeção Intracitoplasmática de espermatozoide tem sido considerada como uma revolução nos últimos anos, pois oferece um tratamento viável para os mais difíceis casos de infertilidade masculina e feminina. Enquanto no passado não se podia oferecer nada além doação ou inseminação com esperma do doador àqueles casais cuja infertilidade era resultante de ausência ou da baixa quantidade de espermatozoides, agora, a ICSI oferece uma solução a esses casos e a outros que apresentam óvulos de difícil fertilização. Em ambas as técnicas, após 18h da coleta dos óvulos, estes são verificados e, quando confirmada a fertilização, passam a se chamar EMBRIÕES.

Normalmente os espermatozoides são escolhidos de acordo com sua motilidade e sua morfologia (forma). Mas, em alguns casos, os espermatozoides podem passar por uma seleção mais específica para a realização da ICSI: super-ICSI e PICSI.
“SUPER ICSI”, “ICSI DE ALTA MAGNIFICAÇÃO”: O “Super ICSI”, “ICSI de Alta Magnificação”, Morfologically Selected Sperm Injection, High Magnification Morfological Selection ou IMSI utiliza um sistema ótico que apresentam objetivas de maior poder de ampliação eletrônica das imagens, podendo observar os espermatozoides em detalhes, detectar seus defeitos e selecionar os melhores, pois são aumentados em até 12.500 vezes. Identifica em tempo real e com precisão os espermatozoides com maior capacidade de fertilização quando muitos deles tiverem alterações importantes no seu formato (morfologia alterada), vacúolos, alteração de motilidade e no DNA (fragmentações do DNA) – o conjunto destas alterações é dada pela sigla em inglês MSOME (Motile Sperm Organellar Morphology Examination). Estes espermatozoides podem formar embriões de má qualidade e consequente insucesso da FIV. O IMSI ou “Super ICSI” é indicado principalmente para casais cujo homem tem alterações importantes da morfologia dos espermatozoides, insucesso em tratamentos anteriores de FIV, altas taxas de fragmentação do DNA dos espermatozoides e abortos repetidos. Entretanto, a literatura médica ainda é controversa sobre o real benefício desta técnica.
PICSI (SELEÇÃO DE ESPERMATOZOIDES FUNCIONAIS): PICSI (Sperm Selection Device) é um recurso laboratorial utilizado no tratamento de fertilização in vitro, que seleciona os melhores espermatozoides para serem injetados no óvulo de um modo semelhante ao que ocorre naturalmente no organismo. Nela, o sêmen é colocado em uma placa com ácido hialurônico, uma substância parecida com a que é encontrada na camada externa dos óvulos. Essa substância atrai os espermatozoides de melhor qualidade e com menor fragmentação do DNA. É indicado nos casos de Fragmentação do DNA dos espermatozoides acima de 30%.
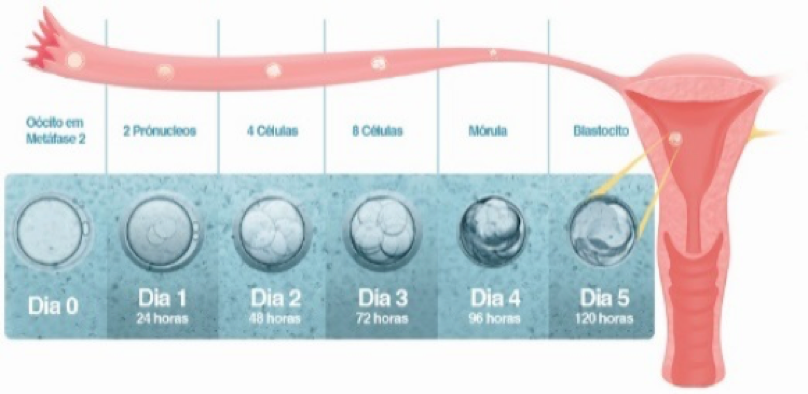
Em qualquer uma destas técnicas, 18 horas após a coleta dos óvulos é confirmada a fertilização e, assim, passam a se chamar pré-embriões, cujo crescimento é acompanhado até o terceiro ou quinto dia de desenvolvimento, quando então os embriões são transferidos ao útero ou vitrificados. Normalmente, esperamos a fase de blastocisto (quinto dia), pois selecionamos os que têm mais chances de implantação, mas dependendo do caso, principalmente se poucos embriões em desenvolvimento, optamos por transferir no terceiro dia. Na fase de blastocisto (quinto dia) poderá ser realizada a biópsia embrionária para análise genética (Biópsia de embriões – ESTUDO GENÉTICO (PGT-A)
5ª fase Transferência do(s) embrião(ões) para o útero
A TRANSFERÊNCIA DO(S) EMBRIÃO(ÕES) PARA O ÚTERO: é indolor, realizada sob visão do ultrassom, com cateter flexível e sem necessidade de anestesia, É introduzido um pequeno cateter pela vagina em direção ao colo do útero até atingir a cavidade uterina. O(s) embrião(ões) deve(m) ser colocado(s) de 1,5 cm a 2 cm abaixo do fundo uterino. A passagem do cateter deve ser um movimento delicado, pois as chances de gravidez têm muita ligação com este momento. Trata-se de um procedimento simples, mas que exige tranquilidade, um bom relaxamento da paciente e experiência do profissional. Após essa etapa, a paciente deverá ficar deitada por alguns minutos, retornando, posteriormente, para casa liberada a fazer atividades físicas limitadas, e orientada com as devidas medicações.
TRANSFERÊNCIA DE EMBRIÕES

Decisões importantes para o dia o dia “D”
1- avaliação da qualidade dos embriões e escolha do dia da transferência (3º ou 5º dia?): no dia seguinte à fertilização, que ocorre horas após a aspiração dos óvulos, os embriões são analisados para verificar qual a porcentagem dos óvulos maduros que foram fertilizados. Na maioria das vezes, mesmo nos casos de ICSI, uma parte desses óvulos não se fertiliza. Já neste momento pode ser feita uma análise inicial microscópica e prognóstica da qualidade desses embriões e quais são os que têm maior chance de sobreviver e alcançar um estágio mais avançado de divisão celular. No terceiro dia, os embriões são mais uma vez estudados para que se faça uma nova classificação dos melhores. A classificação é baseada na “morfologia”.
Na morfologia do embrião de terceiro dia (D3), dois itens são analisados: o número de células (deverá ser de 6 a 8) e o índice de fragmentação. Quanto menor o grau de fragmentação e número adequado de células, teoricamente, melhor será este embrião e maior será a chance de implantação. Neste dia serão conhecidos os de melhor qualidade e, assim, o médico especialista, o embriologista e o casal decidirão juntos quantos deles serão transferidos, número este que pode variar de um a quatro, e que dependerá das regras da ética, da idade da mulher e da qualidade dos embriões.
Comentário importantíssimo: ao classificarmos um embrião de melhor ou pior, não estamos concluindo que as crianças nascidas deles terão saúde diferente umas das outras. Significa simplesmente que, ao implantar os embriões que passaram pelo período de divisão celular inicial com facilidade, a chance de gerar uma gravidez deve ser estatisticamente maior. O embrião morfologicamente “mais feio” (menos células e mais fragmentado) poderá ter uma chance menor de implantação, mas gerar uma criança 100% saudável. Se no terceiro dia após a fertilização tivermos um número excessivo de embriões (superior a três), uma boa conduta é aguardarmos que esses embriões atinjam a fase de blastocistos (D5) para que os melhores passem por mais essa prova de seleção. Assim, no quinto ou sexto dia, os embriões que atingirem essa fase serão os que terão maior chance de implantação. E, mais uma vez, a decisão do dia da transferência será feita após a coleta dos óvulos e no decorrer do desenvolvimento dos embriões no laboratório. Dependerá de algumas variáveis importantes, por exemplo, idade da paciente e número de tentativas anteriores entre outras possibilidades.
Blastocistos: geralmente a melhor opção. Normalmente, por vias naturais, o embrião chega à cavidade uterina com cinco ou seis dias de vida, em um estágio chamado blastocisto. Assim, parece claro que, quando transferimos para a mulher embriões neste estágio (ou seja, cinco ou seis dias após a coleta dos óvulos, a chance de gravidez deve ser maior). Além do mais, como existe uma perda considerável no número de embriões durante esses cinco dias de desenvolvimento, ao se transferir um blastocisto, temos a garantia que ele já atingiu esta fase de desenvolvimento mais avançada em relação ao embrião de terceiro dia. Quando serão vitrificados, podemos ainda esperar até sete dias para ver se chegam à fase de blastocisto. Entretanto, nem sempre conseguimos que o embrião chegue a este estágio no laboratório e sabemos que muitos embriões serão perdidos.
AVALIAÇÃO MORFOLÓGICA DO EMBRIÃO ATÉ O 5º DIA DE DESENVOLVIMENTO
2- Quantos embriões devem ser transferidos?
O Conselho Federal de Medicina (CFM), desde a resolução CFM nº 1.957/2010 (Normas Éticas para a Utilização das Técnicas de Reprodução Assistida), definiu:
“O número máximo de embriões a serem transferidos para o útero não pode ser superior a quatro e são feitas as seguintes determinações:
- Mulheres com até 35 anos: até dois embriões;
- Mulheres entre 36 e 39 anos: até três embriões;
- Mulheres com 40 anos ou mais: até quatro embriões.”
Essa norma é importante para diminuir o número de gestações múltiplas, fixando um número máximo de embriões de acordo com a idade. Como quanto maior a idade da mulher, menor a chance de implantação, podemos colocar mais embriões naquelas com idades mais avançadas. Entretanto, não se leva em conta a qualidade do embrião e se ele está em D3 ou blastocisto. Como blastocistos apresentam maior taxa de implantação que em D3, tendemos a colocar um menor número de embriões nesta fase. Hoje em dia, com a alta tecnologia empregada nos tratamentos de fertilização, a recomendação é transferir um, no máximo dois blastocistos, mas a decisão deverá ser individualizada para cada caso.
Outras preocupações que serão discutidas mais à frente: biópsia embrionária e vitrificação dos embriões.
6ª fase Suporte hormonal
Após a coleta dos óvulos, se a mesma paciente for transferir os embriões neste ciclo, iniciamos o suporte de fase lútea com progesterona e estradiol, se necessário. As opções são semelhantes na descrita no preparo endometrial, mas em geral em doses menores.
Quando a paciente tiver poucos óvulos, o suporte da fase lútea poderá ser feito com três doses de hCG 1.500U SC a cada três dias. Não se deve utilizar hCG para suporte na fase lútea se o número de óvulos for maior pelo risco de Síndrome de Hiperestimulação Ovariana.
Após a transferência, independente de ciclo fresco ou de congelado, realizamos um controle rigoroso das condições hormonais a fim de mantê-los em níveis satisfatórios para um adequado desenvolvimento embrionário intrauterino. As doses recomendadas desses hormônios são ajustadas de acordo com a necessidade da paciente e variam.
Durante a fase lútea, podem ser realizados exames de sangue que comprovam o equilíbrio hormonal (estradiol > 200 pg/mL e progesterona > 20 ng/mL). Caso haja necessidade, as doses da progesterona poderão ser modificadas e/ou introduzido reposição de estradiol, caso já não esteja sendo feita.
O dosagem de beta-hCG é realizado 10 a 12 dias após a transferência dos embriões e, se confirmar gravidez, o suporte hormonal deverá ser mantido até o terceiro mês de gestação.
Diagnóstico da gestação: após cerca de 10 dias contados a partir da transferência dos embriões para o útero, a paciente deverá realizar um exame de sangue (dosagem de beta-hCG) para confirmar a gravidez. Se positivo, repetimos o teste uma semana depois para saber se está subindo adequadamente e após 2 semanas do primeiro teste, realizamos que por ultrassonografia uma semana após o teste inicial para confirmarmos se a gravidez está tópica (dentro do útero), quantos embriões implantaram e se tem batimentos cardíacos (gravidez clínica). Daí em diante, repetimos o ultrassom a cada duas semanas até completar 12 semanas, quando então a paciente deve seguir seu pré-natal como uma gestação espontânea.
Taxas de sucesso com a FIV
- O sucesso da FIV vai depender de vários fatores:
- Idade da mulher;
- Qualidade dos óvulos e espermatozoides;
- Qualidade dos embriões;
- Qualidade endometrial;
- Presença de outros fatores: mioma, adenomiose, endometriose, endometrite, etc.
Entretanto, mesmo quando todos os parâmetros são favoráveis, ainda há chance de insucesso. A idade da mulher é o maior preditor de sucesso da FIV, caindo progressivamente com o avançar da idade. Enquanto mulheres abaixo dos 35 anos têm taxa de gravidez de mais de 60% em ciclos de FIV, essa taxa cai pra menos de 20% nas maiores de 40 anos.
TAXA DE GRAVIDEZ POR TRANSFERÊNCIA EMBRIONÁRIA DE ACORDO COM A IDADE MATERNA

Os dados apresentados acima são as taxas de gravidez por transferência, ou seja, as taxas de sucesso quando se tem pelo menos um embrião para transferência. Entretanto existem casos em que não há óvulos, eles não conseguem ser fertilizados ou formam- -se embriões mas estes param de crescer antes que possam ser transferidos. As chances de não ter embriões também aumenta progressivamente com a idade.
Complicações da FIV
As complicações da FIV são incomuns e em geral não são graves, mas em uma pequena parcela de casos, podem se complicar e levar até a óbito. Essas complicações podem ser divididas em 4 grupos:
A- Complicações agudas decorrentes da estimulação ovariana: o ovário pode responder demais e levar à Síndrome de Hiperestimulação Ovariana (SHO). Casos leves têm frequência de até 20%, moderados de 3-6% e, em sua forma mais severa, ocorre entre 0,5 a 2% dos ciclos de estimulação ovariana. Atualmente, a SHO tem diminuído de frequência através do uso de novos protocolos.
Complicações decorrentes da coleta de óvulos, como:
- Lesão da artéria ilíaca: muito raro, pode levar à laparotomia de urgência, com grande chance de complicações sérias.
- Sangramento ovariano após punção: também infrequente (0,5% dos casos), mas pode necessitar internação para observação e até abordagem cirúrgica para cauterização.
- Infecção pós-punção: descrito em cerca de 0,3% dos casos, necessitando em casos mais graves de tratamento antibiótico e até cirúrgico.
Complicações obstétricas:
- Gravidez múltipla: a taxa de gemelaridade chega até 20% das gravidezes de FIV.
- Prematuridade e baixo peso ao nascer: bebês de FIV/ICSI tem até 2 x mais risco de restrição de crescimento, baixo peso ao nascer e parto prematuro.
Suplementação especial que pode melhorar os resultados dos tratamentos
Diferentes medidas adjuvantes já foram propostas com o intuito de melhorar os resultados em pacientes mais velhas e com baixa resposta. Entre as medidas sugeridas estão: piridostigmina (Mestinon®) e L-arginina que não apresentam um estudo (meta-análise) comprovando suas eficácias. Por outro lado, outros estudos mostram real benefício com o uso do GH (hormônio de crescimento) e da testosterona transdérmica, os quais são opções neste grupo de pacientes. Soma-se ainda a utilização de G-CSF (fator de crescimento de colônia de granulócito), que apresenta poucos estudos, mas que parece melhorar os resultados, DHEA, melatonina, e inositol.
DHEA (Dehidroepiandrosterona):
O DHEA (Dihidroepiandrosterona) é um hormônio normal no organismo fabricado no ovário e nas glândulas supra-renais. Diminui progressivamente com a idade. É essencial para a fabricação do hormônio estrógeno da mulher e é vendido como suplemento alimentar com o objetivo de combater o envelhecimento e melhorar a sensação de bem-estar. A falta reduz o desejo sexual, a massa muscular e as ações do sistema imunológico. Durante o período reprodutivo da mulher, sua concentração no organismo é mais alta. Quando esse hormônio apresenta concentrações abaixo do normal, reflete em outros hormônios femininos que também estarão em concentração menor, prejudicando a reprodução. Diversos trabalhos científicos têm demonstrado sua ação positiva em mulheres mais velhas com dificuldade em engravidar ou com falência ovariana precoce.
A ingestão do hormônio DHEA por via oral em um período não inferior a dois meses tem demonstrado aumentar as chances de gravidez. Entretanto, este tratamento ainda necessita de mais estudos que comprovem as reais vantagens no aumento do sucesso nos tratamentos de fertilização.
Uso de testosterona antes do estímulo ovariano
O folículo é formado por dois tipos de células: teca e granulosa. No início do ciclo, somente a teca produz andrógenos (hormônios masculinos), que são convertidos pela granulosa em estrógeno, hormônio sexual feminino essencial para o desenvolvimento do endométrio. Estudos em animais sugerem que andrógenos tem ainda outras funções, desempenhando um papel importante no desenvolvimento folicular nos estágios iniciais, estimulando crescimento dos folículos e diminuindo a apoptose (morte celular). Além disso, aumento na concentração intraovariana de andrógenos parece aumentar a expressão de receptores de FSH nas células da granulosa (células do folículo), aumentando a sensibilidade dos ovários ao FSH, além de aumentar a expressão da enzima aromatase, responsável pela produção de estradiol.
Assim, alguns estudos já demonstraram melhora da resposta ovariana com uso de testosterona transdérmica em paciente más respondedoras. Foram publicados vários trabalhos ao longo dos anos avaliando seu uso mas os resultados são controversos, havendo ainda dúvida do real benefício. Apesar de passível de questionamentos, uma recente meta-análise (estudo que avalia todas as publicações de um tema e os une em um trabalho único) concluiu que o uso de testosterona transdérmica antes da estimulação ovariana em más respondedoras pode melhorar número de óvulos maduros, número de embriões, taxa de gravidez clínica e taxa de nascidos-vivos. Além disso, diminui a dose de gonadotrofina necessária e o número de dias de estímulo.
Estudos ainda demonstram que mulheres mais velhas tem queda na produção de andrógenos o que sugere que esse grupo de pacientes mais se beneficiariam com uso da testsoterona.
Hormônio de crescimento (GH):
O hormônio GH (Growth Hormone – Hormônio do Crescimento) é sintetizado pela hipófise e, como o próprio significado sugere, é responsável pelo controle do crescimento do ser humano. Devido à sua função, passou a ser empregado em técnicas de reprodução assistida, principalmente em casos de pacientes com baixa reserva ovariana ou más-respondedoras. O GH age no organismo todo, promovendo o crescimento e o desenvolvimento de todas as células do corpo humano. Estudos realizados constantemente ao longo dos últimos anos têm apontado o hormônio GH como um grande influenciador da função ovariana.
Vários estudos mostram taxas de sucesso de FIV significativamente melhores nas pacientes que adicionaram este hormônio ao tratamento de estimulação aumentando significativamente as chances de uma gravidez e o nascimento de um bebê.
O mecanismo pelo qual o hormônio de crescimento (GH) pode melhoraras taxas de sucesso da fertilização in vitro não está claro. No entanto, com base em estudos em animais e humanos, tem sido demonstrado que este hormônio está envolvido na produção de hormônios esteroides no ovário e no desenvolvimento de folículos ovarianos, aumento significativo na expressão dos receptores dos hormônios FSH e LH nas células da granulosa e aumento significativo da função mitocondrial. Estudos têm demonstrado que, em ratinhos, quando está faltando o receptor e a proteína de ligação do hormônio de crescimento, há uma redução significativa no desenvolvimento de folículos ovarianos.
Outros estudos têm demonstrado taxas melhores de gravidez e nascidos vivos com FIV após a suplementação do hormônio do crescimento em pacientes más respondedoras. No entanto, é importante deixar claro que essa suplementação não é um tratamento mágico, pois muitas mulheres que usam este hormônio ainda terão tentativas infrutíferas de FIV.
Como o GH auxilia em tratamentos de Reprodução Assistida?
O hormônio GH atua por meio da estimulação da somatomedina C, ou IGF-1 (fator de crescimento de insulina I). É encontrado em vários tecidos e também nos folículos ovarianos, porém, de acordo com estudos, a quantidade desse hormônio é menor em mulheres que apresentam baixa reserva ovariana. Logo, conclui-se que a redução do IGF-1 altera as funções celulares de mulheres com idade avançada ou acometidas pela Insuficiência Ovariana Prematura.
Partindo desse princípio, pesquisas recentes demonstraram que mulheres com baixa contagem de óvulos que tiveram o hormônio GH adicionado ao protocolo de estimulação ovariana tiveram uma melhor resposta folicular. O uso do hormônio GH pode, ainda, aprimorar a qualidade dos óvulos, proporcionando embriões de melhor qualidade e, consequentemente, aumentando as taxas de gravidez. Entretanto, interfere pouco na quantidade de óvulos gerados na indução da ovulação.
Existem duas razões para esse resultado:
- A administração do hormônio GH durante a estimulação ovariana gera uma melhor resposta das gonadotrofinas (medicações, normalmente injetáveis, utilizadas durante a indução ovariana), por meio da regulação dos receptores de FSH (hormônio folículo estimulante).
- O hormônio do crescimento no óvulo reforça a atividade mitocondrial.
Assim, há comprovação de que os óvulos de mulheres acometidas por baixa reserva ovariana são de melhor qualidade e com mitocôndrias mais funcionais quando recebem hormônio GH. Isso tem incentivado muitos países a já adotarem o uso do hormônio do crescimento em tratamentos de reprodução assistida para mulheres na mesma situação.
Protocolos de aplicação do GH
• Esquema curto – Esquema tradicional de aplicação do GH
Os protocolos são variáveis. As doses mais eficazes do hormônio do crescimento e a duração ainda não foram esclarecidas. Até a atualidade, os estudos publicados utilizam doses entre 4UI – 24UI, administradas diariamente ou a cada dois dias, utilizadas durante os primeiros dias de estimulação ou para toda a fase de estimulação. Alguns ensaios clínicos têm demonstrado a sua efetividade quando combinados a protocolos tradicionais de indução de ovulação em mulheres com reserva ovariana diminuída, pois melhoram a função ovariana e aumentam as taxas de gravidez, mas não aumentam a produção de óvulos.
• O NOVO PROTOCOLO – Esquema longo
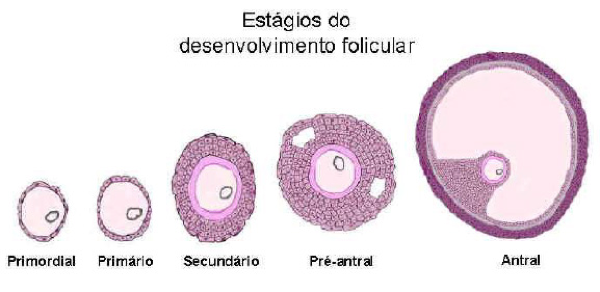
Um novo protocolo pode oferecer melhores resultados: o ESQUEMA LONGO DO GH. O hormônio GH é iniciado em uma fase precoce, antes da estimulação ovariana e estimulando precocemente as mitocôndrias dos óvulos.
Por que o ESQUEMA LONGO?
Ovogênese e foliculogênese: é o processo no qual ocorre a formação dos óvulos. Esse processo tem início antes do nascimento da mulher, ou seja, durante o seu desenvolvimento embrionário, ainda dentro do útero, mais ou menos no terceiro mês de sua vida intrauterina, e continuam se desenvolvendo na fase infantil, na puberdade e na fase adulta até a menopausa. Durante toda a vida da mulher, alguns óvulos evoluem para a maturidade e se mostram adequados para serem fecundados e gerar bebês saudáveis, e muitos outros não. Estes se perdem, não evoluem e se tornam atrésicos (degenerados). Portanto, a formação final do óvulo para ser fertilizado passa por vários estágios que se iniciaram na fase inicial em que a mulher está ainda no útero de sua mãe (fase embrionária): folículo primordial, folículo primário, folículo secundário; e outra final, que se inicia 85 dias antes da ovulação: folículo preantral, folículo antral precoce e folículo antral. Após passar por esses estágios de desenvolvimento, os folículos passam por uma fase final de recrutamento que se inicia logo após a menstruação, na qual 15-20 folículos são selecionados, entram na fase de crescimento, mas somente um é selecionado para a maturação final. Nos ciclos induzidos, como é o caso dos PROGRAMAS DE FERTILIZAÇÃO, mais óvulos são selecionados. Portanto, devemos correlacionar as fases da foliculogênese até o folículo preovulatório da seguinte forma: crescimento folicular – 65 dias , recrutamento e seleção – 10 dias e maturação final – 10 dias.
O Protocolo Longo
Este protocolo baseia-se na ideia que a maioria dos estudos até hoje publicados mostra que o PROTOCOLO CURTO, que aplica o GH exclusivamente no período concomitante à estimulação ovariana, não é aplicado no período mais importante, quando os folículos ainda são pequenos e são mais receptivos aos efeitos proliferativos do IGF-1 (ovogênese e folículogênese). Neste novo protocolo, os pesquisadores colocam a hipótese de que ao iniciar o GH, pelo menos 6 semanas antes do início da fertilização, a produção de óvulos poderia aumentar e melhorar ainda mais as chances de gravidez. O objetivo deste protocolo é melhorar a resposta ovariana à estimulação das gonadotrofinas para FIVpela adição do hormônio de crescimento humano durante o estágio inicial do desenvolvimento do folículo Esta hipótese baseia-se em observações prévias de efeitos do hormônio do crescimento em folículos pequenos e do fato de que estudos anteriores utilizaram o GH somente durante a própria indução da ovulação. Portanto, a aplicação do GH pode ser mais efetiva se for administrada pelo menos 6-8 semanas antes do início do ciclo de FIV, visando os pequenos folículos em crescimento.
A aplicação do GH inicia-se 60 dias antes da data provável da captação dos óvulos. Isto é, antes do início do ciclo menstrual anterior ao ciclo que será induzido.
IMPORTANTE: Por se tratar de um tratamento prolongado com medicação injetável (60 dias), recomendamos que seja indicado sob a luz de critérios rigorosos.
RISCO DE COMPLICAÇÕES COM O USO PROLONGADO DO GH: Publicações demonstram que o risco do uso prolongado do GH só ocorre quando usado como anabolizante. Nestes casos, usam-se doses maiores por mais de 90 dias. Estas publicações mostram ainda que em doses menores, como as recomendadas em reprodução, NÃO AUMENTA o risco de câncer e, pelo contrário, melhora o perfil lipídico e a osteoporose (as referências bibliográficas sobre este assunto estão no fim deste ebook).
Melatonina
Hormônio produzido pela glândula pineal, responsável pelo controle do ritmo circadiano (dormir-acordar). A sua produção é estimulada pela escuridão e inibida pela luz. Tem papel benéfico e recuperador na qualidade do sono. Já é documentado que a melatonina é um excelente antioxidante natural. A partir dos 30- 40 anos ajuda a prevenir (ou pelo menos retardar) doenças relacionadas com o envelhecimento e radicais livres. Durante o processo da ovulação, grande quantidade de radicais livres são produzidos e estes, em excesso, induzem a apoptose (morte celular), resultando na atresia folicular. Níveis aumentados de melatonina diminuem a quantidade de radicais livres prevenindo esta atresia. O balanço entre radicais livres e antioxidantes tem papel importante na maturação do óvulo (oócito) e na fertilização. Além disso, estudos têm demonstrado que a qualidade dos óvulos e dos embriões depende não só da formação genética e cromossômica, mas também do ambiente em que os óvulos se desenvolvem (fluido folicular que envolve os oócitos antes da ovulação). A ação antioxidante da melatonina, reduzindo radicais livres do fluido folicular, melhora a qualidade do oócito. A melatonina ainda estimula diretamente a liberação de progesterona pelo corpo lúteo e o protege da ação de radicais livres, conferindo manutenção da função lútea. Em pacientes com infertilidade, o tratamento com melatonina parece melhorar a qualidade do oócito, além de aumentar as taxas de fertilização. A dose recomendada é de 3 mg/dia. Apesar de ainda necessitar de mais estudos que comprovem a sua eficácia, pode ser uma opção para as pacientes com óvulos e embriões de má qualidade.
Inositol
Substância que é mediadora de vários processos celulares, com efeitos positivos no metabolismo das mulheres. Recentes estudos têm demonstrado que a presença de altos níveis de mio-inositol (MI) no fluido folicular está relacionada com boa qualidade dos óvulos, e a sua suplementação nos tratamentos melhora a divisão celular e os resultados de gravidez. Recentes resultados sugerem que a terapia com MI em pacientes que respondem mal à estimulação ovariana resulta em um aumento no número de oócitos recuperados, sugerindo um papel na melhoria da resposta ovariana às gonadotrofinas.
G-CSF (fator estimulante de colônias de granulócitos):
CSFs (colony-stimulation factor) são citocinas produzidas principalmente por células sanguíneas e que se unem a receptores de células da medula óssea induzindo proliferação e diferenciação de glóbulos brancos (células de defesa). Entre elas está o G-CSF. Este induz a diferenciação de células sanguíneas em granulócitos (um tipo de glóbulo branco, que pode ser basófilo, eosinófilo e neutrófilo), principalmente o neutrófilo, e por isso é muito usado para pacientes com neutropenia (queda dos neutrófilos) que pode ocorrer pós-quimioterapia. Entretanto, não só células sanguíneas produzem CSFs, mas vários tecidos como osteoblastos, endotélio, ovário, endométrio. Estudos demonstraram, ainda, que nos tecidos fetais há receptores para esses fatores de crescimento. A concentração sanguínea dessas citocinas aumenta durante ovulação, além de ter alta concentração no fluido folicular e nos tecidos fetais. Além disso, estudos em animais mostraram que quando essas citocinas estão ausentes não ocorre implantação. Um estudo de 2005 (Samassi et al., 2005) avaliou 82 mulheres submetidas a FIV, dosando o nível sérico de G-CSF, e mostrou que as que apresentaram grande aumento do G-CSF endógeno tiveram taxa de gravidez de 33,5%, e as que tiveram nível baixo de G-CSF tiveram taxa de gravidez nula. Esse aumento ocorre principalmente durante a estimulação ovariana, caindo do dia do hCG até o dia da transferência. Entretanto, a partir da transferência, as pacientes que engravidaram mostraram aumento progressivo da citocina da transferência até a implantação e então até confirmação da gestação. As que não engravidaram mostraram pequeno aumento até a implantação, mas depois queda até o dia do beta-hCG, o que sugere um importante papel do G-CSF na implantação e na manutenção da gravidez.
Frente a isso, sugeriu-se a importância destes fatores em todas as etapas reprodutivas, sendo proposto seu uso como terapia adjuvante em ciclos de FIV para pacientes com falhas de implantação, aborto de repetição e más respondedoras. Um estudo demonstrou que, em pacientes más respondedoras, com o uso de CSF durante o estímulo ovariano, houve menos cancelamentos e menor dose de gonadotrofina necessária. Selecionando pacientes com esta citocina diminuída no sangue, seu uso associado ao estímulo ovariano levou a um maior número de oócitos maduros e fertilizados e menos cancelamentos em relação a ciclo prévio sem a medicação. Os estudos são ainda muito escassos, mas o uso do G-CSF pode ser uma opção para estas pacientes.
Piridostigmina (Mestinon®)
A piridostigmina (Mestinon®) é um fármaco que aumenta a secreção do Hormônio de Crescimento (GH) que por sua vez regula a atividade do IGF-1 (Fator de Crescimento Insulina Like – 1), podendo ajudar o crescimento dos folículos em pacientes más respondedoras. Embora sua principal utilização seja no tratamento da doença Miastenia Grave, a sua ação pode ser benéfica em mulheres com baixa resposta ao estímulo ovariano.
IGF-1 tem papel importante na função ovariana, desenvolvimento folicular, produção de estrógeno e maturação oocitária, e um estudo demonstrou que pacientes más respondedoras apresentavam nível diminuído de IGF-1 no líquido folicular. Foi ainda observado que o nível de IGF-1 no líquido folicular de mulheres que engravidaram num ciclo de FIV era maior do que nas que não engravidaram. E maiores concentrações de IGF-1 no líquido folicular mostrou relação com melhor qualidade do embrião.
O Mestinon® pode causar alguns efeitos colaterais como sonolência, visão embaçada, salivação e lacrimação excessiva e é contraindicado em pacientes com asma ou doença pulmonar crônica. É melhor absorvido com alimentos, devendo, então, ser tomado após as refeições.
Um estudo com 70 pacientes baixas respondedoras comparou um grupo que usou 60 mg piridostigmina 2 vezes ao dia a partir do início do ciclo até o dia do hCG com outro grupo que utilizou placebo. As pacientes que usaram a medicação necessitaram menos dias de estímulo e menor dose de medicação para estimular os ovários. Os níveis de GH e estradiol também foram mais altos nas pacientes que usaram a medicação, assim como o número de óvulos coletados e fertilizados. Não houve efeito colateral relatado, apenas um leve desconforto na língua de 2 pacientes que voltou ao normal espontaneamente. As taxas de gestação foram maiores no grupo que usou a piridostigmina.
Protocolos especiais para mulheres maduras com baixa reserva ovariana
Se o tratamento de FIV convencional não for suficiente, outras alternativas poderão ajudar a melhorar os resultados.
- Duostim: Protocolo dupla coleta em um único ciclo: O DuoStim, ou Double Stimulation (Dupla Estimulação), consiste num protocolo de estimulação ovariana onde são realizados 2 coletas de óvulos no mesmo ciclo menstrual, aumentando, assim, o número de óvulos coletados. Em um ciclo de FIV normalmente utiliza-se de uma estimulação ovariana para se obter um desenvolvimento folicular múltiplo e assim, conseguir uma quantidade mínima de óvulos que formem pelo menos um embrião de boa qualidade, de preferência blastocisto (embrião com 5 dias de desenvolvimento). Considerando que, mesmo com grande avanço da técnica, nem todos os óvulos são fertilizados e entre os embriões formados, nem todos serão de boa qualidade, recomenda- -se a obtenção de pelo menos 6-8 óvulos maduros. Entretanto, uma parte das mulheres submetidas a um ciclo de FIV, mesmo com altas doses de medicações, recrutam um número pequeno de folículos, apresentando o que chamamos de uma má resposta, ou seja, quando são coletados 3 óvulos ou menos. Uma opção é fazer mais de uma coleta para conseguir acumular um maior número de óvulos. Isso pode ser demorado, pois algumas poderão necessitar de várias coletas. No protocolo DuoStim, após a coleta dos óvulos, não se espera o próximo ciclo, mas já se inicia um novo ciclo de estimulação ovariana, propiciando uma nova coleta de óvulos neste mesmo ciclo. A medicação para estimular os ovários pode ser variável de acordo com cada caso. Inicia-se a estimulação ovariana da forma usual, utiliza-se o bloqueio da ovulação com antagonista do GnRH ou progestágeno e o trigger deve ser feito com agonista do GnRH. Depois de 2 a 5 dias da coleta de óvulos, já se inicia um novo protocolo de estimulação com a mesma medicação. Um estudo utilizando este protocolo observou maior número de óvulos maduros e embriões na segunda coleta e em outro, não houve diferença no número de óvulos, óvulos maduros, embriões ou taxa de embrião euploides (geneticamente normais) comparando as duas coletas. Isso mostra que não é necessário Protocolos ESPECIAIS para mulheres maduras com baixa reserva ovariana esperar o próximo ciclo para estimular novamente os ovários e fazendo este protocolo, pode-se aumentar o número de óvulos obtidos. O DuoStim pode ser útil em pacientes más respondedoras, aumentando o número de óvulos coletados num mesmo ciclo e, assim, aumentando a chance de gravidez.
- Mini-FIV: Ao invés de altas doses hormonais para tentar recrutar um número maior de folículos ovulatórios, opta-se por modelos mais econômicos (protocolo de mínima estimulação ovariana – MEO), em que se obtém um número pequeno de óvulos, mas com as vantagens de não ter os efeitos colaterais de hiperestimulação ovariana e ter um custo financeiro muito menor. Nestes protocolos, costumamos associar medicações via oral como o citrato de clomifeno e o letrozole, que levam ao aumento da produção endógena de gonadotrofinas, ajudando na estimulação ovariana.
- Banco de embriões ou Armazenamento de embriões: A recente introdução do “Banco de Embriões” tem sido indicada em mulheres com baixa reserva, pois, através de repetidas estimulações os embriões são armazenados e depois transferidos em uma única etapa. Uma vez que estas mulheres produzem poucos óvulos em cada estimulação e, portanto formam poucos embriões, além de pela idade avançada terem maior chance de embriões alterados, o número repetido de coletas proporciona na sua soma um número maior de embriões, o que aumenta a chance de se obter embriões “competentes”.
- Ciclos naturais ou Naturais modificados: A FIV pode ser realizada em ciclos naturais sem a estimulação ovariana. O Ciclo natural em FIV envolve a coleta de um único óvulo, produzido naturalmente pelo organismo. Consiste na ideia de que o óvulo escolhido pelo organismo materno para o processo ovulatório é o melhor para ser fecundado e gerar um bebê. É indicado em casos restritos, como mulheres que não respondem aos estímulos ovarianos convencionais ou, quando estimuladas, formam embriões de má qualidade, ou nas que tem o FSH mais alto que o normal, isto é, uma baixa reserva ovariana. Os ciclos naturais talvez teriam a chance menor de produzir embriões com malformações cromossômicas, embora não se tem ceerteza disso. As mulheres que escolhem o ciclo natural são também aquelas que tem que realizar FIV mas desejam algo próximo ao que a natureza determina. A intenção é capturar aquele óvulo escolhido pelo organismo materno como o melhor naquele mês para ser fecundado. É também útil em pacientes que mesmo com altas doses, só produzem um óvulo.
- Ciclo Natural Modificado: o Ciclo Natural Modificado, da mesma forma que o descrito anteriormente, não utiliza medicação para a estimulação ovariana inicial e, por isso, somente um único óvulo escolhido pelo organismo materno é recrutado. Entretanto, ao final do processo ovulatório, é adicionado o hormônio antagonista do GnRH com o objetivo de impedir uma ovulação prematura e o cancelamento do ciclo. Para essas mulheres, o ciclo natural em FIV é uma oportunidade de gestação que utiliza quantidade mínima de hormônios e por isso é mais aceitável que a FIV-Convencional. As taxas de gravidez podem ser maiores se forem realizadas coletas de óvulos seguidas, acompanhadas de fertilização e vitrificação de embriões. Dessa maneira, as taxas de gestação serão maiores, por haver um número maior de embriões para a transferência.
Uso do LH prévio à estimulação
O uso de LH antes da estimulação ovariana tem princípios semelhantes ao uso de testosterona prévia (Uso de testosterona antes do estímulo ovariano). O LH é um hormônio produzido pela glândula hipófise que age inicialmente nas células da teca produzindo andrógenos (hormônios masculinos), que serão convertidos em estradiol pela granulosa. Frente aos estudos mostrando benefícios com uso da testosterona em más respondedoras, sugeriu-se que uso de LH prévio poderia aumentar a sensibilidade dos folículos ao FSH via aumento de andrógenos. Pensando nisso, um estudo francês realizou um ensaio clínico randomizado com 146 mulheres avaliando o uso de LH antes da estimulação ovariana e demonstrou aumento no número de folículos antrais e de óvulos fertilizados nas pacientes que fizeram uso do LH.
Protocolo LH prévio ao ciclo
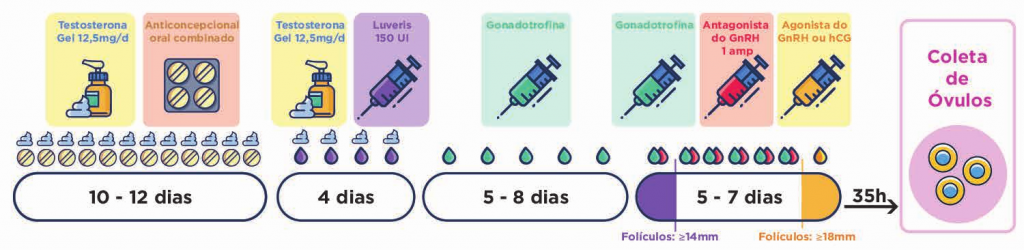
O protocolo acima tem 3 fases:
- Uso de anticoncepcional (de baixa dosagem) juntamente com testosterona transdérmica por 10 a 12 dias. Caso a paciente tenha FSH elevado, este fase será mantida até que FSH esteja abaixo de 12 mUI/ml.
- Para-se uso do anticoncepcional e inicia uso de LH (Luveris® ) 150 UI/dia por 4 dias via subcutânea, mantendo uso da testosterona trasndérmica.
- Inicia-se a estimulação ovariana com FSH+LH (Pergoveris® ) ou hMG (Menopur® ou Merional® ). O uso de gonadotrofinas com ação LH associada se deve a estudos que demonstram ter benefício em más respondedoras e pacientes mais velhas.
Acreditamos que este protocolo pode ser útil para algumas mulheres mais velhas com baixa reserva ovariana para se obter uma melhor resposta ovariana, embora sabemos que os resultados ainda são limitados. Fazemos uma ressalva que o objetivo é tentar melhorar a resposta em termos de ter mais óvulos mas acreditamos não ter influência na qualidade dos mesmos.
Protocolos antigos, mas que ainda tem valor
Protocolo microflare
O protocolo microflare utiliza agonista do GnRH (acetato de leuprorrelina ou triptorrelina) num esquema e dose diferente do protocolo longo. No protocolo microflare são utilizadas, previamente ao estímulo, pílulas anticoncepcionais orais (ACO) para que se evite a permanência de cistos remanescentes do ciclo anterior, os quais podem produzir hormônios e impedir o início da estimulação, além de promover um crescimento folicular mais homogêneo. O uso do agonista é então iniciado três dias após a interrupção do ACO, no mesmo ciclo menstrual em que os óvulos serão coletados, diferentemente do protocolo longo, que começa uma semana antes do início da menstruação (no 21º dia do ciclo anterior). Neste caso, há a vantagem do chamado “efeito flare” ou “flare-up”, o qual promove a liberação de gonadotrofinas endógenas. A ideia é que o agonista irá estimular inicialmente a glândula hipófise a liberar FSH (e LH), que somará efeito juntamente com a gonadotrofina exógena, recrutando mais folículos e os impulsionando a crescer (“flare-up”). Com isso, espera-se obter uma melhor estimulação, com mais folículos maduros e mais óvulos para FIV. Continuando com o uso do agonista no decorrer da estimulação, a glândula hipófise é suprimida, e não haverá ovulação prematura. As gonadotrofinas são aplicadas a partir do 3º dia do início do agonista (Lupron ou Gonapeptyl). Quatro estudos compararam o protocolo microflare com ciclo curto com antagonista, e em geral não houve diferenças em taxas de gravidez. Entretanto, dois deles demonstraram maior número de óvulos com este protocolo (Davar et al., 2009; Demirol et al., 2009), sendo uma alterativa neste grupo de pacientes.
“Stop Lupron”
Algumas mulheres podem ficar “super bloqueadas” pelo protocolo longo com o uso de agonistas do GnRh. O protocolo “stop Lupron” é uma opção para tentar obter uma melhor resposta à estimulação. Esse protocolo é iniciado da mesma forma que o protocolo longo, no 21º dia do ciclo anterior, mas normalmente com uma dose mais baixa, tal como 0,25 mg de acetato de leuprorrelina (0,05 ml) ao dia, em vez de 0,5 mg (0,1 ml). Após a menstruação e a confirmação de bloqueio hipofisário, inicia-se FSH e simultaneamente o agonista é completamente interrompido. A capacidade de suprimir LH deste Protocolos antigos, mas que ainda tem valor protocolo não é tão completa quanto com o protocolo longo, no entanto, o risco de um pico de LH prematuro é baixo, principalmente quando os exames de dosagens deste hormônio são feitos durante a estimulação, identificando eventuais aumentos. Os resultados deste protocolo não são muito encorajadores, uma vez que estudos demonstram alta incidência de cancelamentos e sem vantagens em relação a protocolos convencionais. Entretanto, pode ser uma possibilidade quando outros protocolos não tiverem obtido resultados satisfatórios.
Biópsia de embriões ESTUDO GENÉTICO (PGT-A)
A configuração cromossômica normal, ou a integridade cromossômica do embrião é fundamental para determinar a sua qualidade e a provável chance de gravidez. Chamamos de configuração cromossômica perfeita e saudável um embrião euplóide, isto é, tem todos os 46 cromossomos (46,XX ou 46, XY), que são os que tem maior chance de gravidez. Chamamos de embrião aneuplóide, quando tiver um número alterado de cromosomos, para mais (trissomias), ou para menos (monossomias), ambos com menor chance de gestação, maior chance de abortos, ou ainda, em poucos casos, bebes que nascem com anomalias compatíveis com a vida (Síndrome de Down – trissomia do cromossomo 21 , Síndrome de Edwards – trissomia do cromossomo 18 e outros). O fato é que se observa que, nos tratamentos de fertilização somente 50% dos embriões resultantes de fertilização, mesmo em mulheres jovens, são cromossomicamente normais e este número é ainda menor em mulheres acima dos 40 anos, aproximadamente 15%. Os embriões conseguidos por estas mulheres podem ser geneticamente e previamente selecionados por um exame chamado PGT-A (Teste genético Pré-Implantacional para Aneupoidia). Desta maneira, oferecemos a estes casais chances realistas de conseguirem uma gestação saudável, com os próprios óvulos. Mulheres mais velhas produzem com mais frequência embriões alterados, que chamamos de “incompetentes” (aneuplóides), que não se desenvolvem, levam a um aborto espontâneo ou resultam em bebês anormais. Assim, o PGT-A pela técnica de NGS pode ser somada ao “Banco de embriões”, para identificar quais os embriões “competentes” capazes de proporcionar uma gestação saudável.
O que é biópsia embrionária?
Biopsia embrionária (Trofectoderma): é um procedimento de retirada de células do embrião (trofectoderma: células que vão originar as estruturas da placenta) para análise genética ou cromossômica. É muito importante que a biópsia seja Biópsia de embriões ESTUDO GENÉTICO (PGT-A) realizada de maneira correta para que não comprometa o desenvolvimento do embrião no futuro. Essas células, então, poderão ser submetidas às seguintes análises:
PGS (Pré-implantation Genetic Screening) em português, Triagem Genético Pré-Implantacional): atualmente denominado PGT-A (Preimplantation Genetic Testing- Aneuplody ou Teste Genético Pré-implantacional para aneuploidias) é um exame realizado no embrião antes da implantação no útero, com o objetivo de diagnosticar a existência de alguma doença cromossômica. Essa avaliação estuda os 24 cromossomos do corpo humano (22 pares de cromossomos autossomos denominados com números de 1 a 22 e mais dois sexuais X e Y). Essas técnicas são capazes de identificar todas as anomalias cromossômicas chamadas aneuploidias, que são alterações de perdas ou ganhos no número de cromossomos, causados por erros na divisão celular. Os embriões gerados com cromossomos a mais ou a menos não conseguem se desenvolver normalmente, e são a principal causa de falhas reprodutivas. Entre as aneuploidias mais conhecidas estão as síndromes de Down, Patau, Edwards, Klinenfeter e Turner. As técnicas detectam alterações envolvendo todos os 24 cromossomos e são realizadas em uma fase adiantada de evolução embrionária, o blastocisto, geralmente no quinto dia após a fecundação (120 horas), o que permite avaliar um número maior de células (de 6 a 10) e, consequentemente, obter um resultado mais preciso. A retirada das células embrionárias ocorre após a realização de uma pequena abertura na região externa do blastocisto, chamada de trofectoderma.
Algumas células que se exteriorizam por essa abertura são delicadamente aspiradas e encaminhadas ao laboratório de genética. Os embriões saudáveis são transferidos para o útero. Essa avaliação pode aumentar a chance de sucesso do tratamento. Para facilitar o entendimento, padronizou-se nomear o exame PGT-A (teste genético pré-implantacional para aneuploidia).

Chance de pelo menos um embrião normal na biópsia
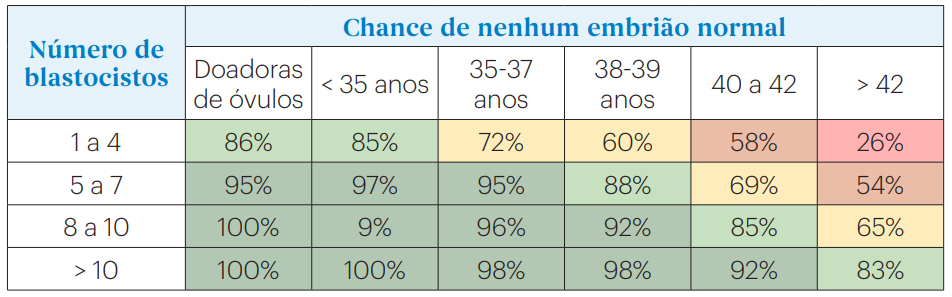
Time-lapse: um avanço tecnológico que pode melhorar os resultados
Time-Lapse (EmbryoScope® Plus) é uma incubadora (local é onde os embriões se desenvolvem no período em que estão no laboratório, antes de serem transferidos para o útero), que difere das outras por possuir uma câmera de vídeo acoplada ao sistema, que permite fazer vídeos do desenvolvimento dos embriões e melhorar o acompanhamento da fertilização até a transferência para o útero da mulher. Isto tem um efeito muito positivo na escolha do melhor blastocisto e, provavelmente, nos melhores resultados. As pacientes poderão até receber um vídeo sobre o desenvolvimento de seus embriões. A reprodução assistida está avançando muito, especialmente no campo tecnológico, já que as clínicas não param de incorporar novos elementos a seus laboratórios para alcançar o objetivo final perseguido: um bebê saudável em casa. Uns dos avanços mais marcantes nos últimos anos a este respeito são as incubadoras com tecnologia Time-Lapse, cuja câmera permite ver a evolução dos embriões sem ter que removê-los da incubadora para o check-up. As vantagens dessas incubadoras sobre as convencionais são notáveis, já que seu sofisticado sistema de captura de imagens permite registrar mudanças no desenvolvimento embrionário as quais, com as incubadoras convencionais, podem passar despercebidas. A incubadora Time-Lapse possui vários compartimentos separados fisicamente onde os embriões são introduzidos, cada um com uma câmera que apreende imagens a cada 10 minutos.
A incubadora possui um software que converte todas essas imagens em um vídeo, por meio do qual as pacientes podem ver os primeiros dias de desenvolvimento dos embriões concentrados em poucos minutos. Graças a este sistema, os embriologistas podem ter informações sobre os embriões que estão em cultivo no laboratório, o que lhes permite melhor seleção daqueles com maiores possibilidades de implantação. Desta forma, a cultura até o estágio de blastocisto dos embriões ocorre sob condições estáveis de temperatura e umidade, CO2 e baixa concentração de oxigênio, como aconteceria em condições normais no corpo de uma mulher. Em geral, qualquer paciente em tratamento de fertilização in vitro poderia usar este tipo de incubadora, mas ela é especialmente indicada para casais que passaram por processos anteriores fracassados ou por casais que desejam apenas transferir um único embrião.
Doação de óvulos
Como dito, as chances de gravidez utilizando óvulos próprios em pacientes com idade avançada não são altas. Quando se esgotam as possibilidades, ou o casal já está muito desgastado com múltiplas falhas de tratamentos, existe a opção de utilizar óvulos doados, cujas chances de sucesso estão próximas de 70%. A doação de óvulos é realizada no Brasil pelo IPGO há mais de 15 anos. É ética e legal, contanto que não haja fins comerciais e seja anônima. Portanto, a doadora não saberá a identidade do casal receptor e vice-versa – é o que determina a lei e a ética. Chamamos de doadora a mulher que será estimulada para um ciclo de FIV, do qual resultará a coleta de vários óvulos que serão doados, na sua totalidade (doação exclusiva) ou metade deles (doação compartilhada), para um casal, sendo os embriões transferidos ao útero de outra mulher.
Avaliando e selecionando as pacientes doadoras
No Brasil a ovodoação é obrigatoriamente anônima, ou seja, nem a doadora nem a receptora sabem a identidade de uma ou de outra, diferente dos Estados Unidos, onde o casal pode escolher uma doadora conhecida. É muito comum o casal pedir para que a irmã ou parente de um deles doe o óvulo para ser fertilizado com o sêmen do parceiro, tendo a criança, então, características da família dos dois membros do casal. ISSO NÃO É PERMITIDO NO BRASIL! No Brasil também não é permitida nenhuma transação comercial neste tipo de tratamento. A doação deve ser voluntária e sem fins lucrativos. Segundo a Resolução CFM nº 2.168/2017, é permitida a chamada doação compartilhada, isto é, uma mulher, em tratamento para engravidar, pode doar parte dos seus óvulos, em troca do custeio de parte do tratamento.
Por essa resolução, a idade limite para ser doadora é 35 anos. No IPGO, a candidata a doadora, além de um exame clínico e laboratorial rigoroso, deve preencher um questionário detalhado sobre sua vida pessoal e médica incluindo detalhes Doação de óvulos sobre antecedentes e características familiares. Detalhes físicos como peso, estatura, tipo e cor dos cabelos, cor dos olhos e da pele são incluídos neste questionário, acompanhados de uma foto de quando era criança para que o casal tenha uma ideia da fisionomia de quem lhe doará os óvulos.
Solicitamos também que escrevam um pequeno texto que reflita os seus sentimentos e traços da sua personalidade que darão maior ênfase às suas características íntimas. Hábitos como tabagismo, alcoolismo e uso de drogas devem ser questionados. As doadoras não são buscadas ao acaso, na maioria das vezes, elas estão fazendo também um tratamento para engravidar (doação compartilhada) em decorrência de problemas de fertilidade do marido (poucos espermatozoides ou ausência deles), fatores tubários ou esterilidade de causa aparente, sendo, independente da razão sempre submetidas a exames para a pesquisa da fertilidade, principalmente da reserva ovariana. Todas as sorologias como sífilis, HIV, hepatite B e C, HTLV 1 e 2, pesquisa de secreção vaginal e Papanicolau devem ter sido realizadas há menos de 6 meses, além de tipagem sanguínea, cariótipo para descartar translocações balanceadas e avaliação rigorosa da reserva ovariana. Além disso, exame de zika virus – igM deve ser colhido no prazo de menos de um mês antes da coleta.
Dessa forma, para ser doadora, a mulher deve ter as seguintes características:
- Idade entre 18 e 35 anos;
- Bom nível intelectual;
- Histórico negativo de doenças genéticas transmissíveis;
- Teste negativo para doenças infecciosas sexualmente transmissíveis;
- boa reserva ovariana.
Como o casal escolhe a doadora?
Quando se utiliza óvulos doados, há, primeiramente, duas possibilidades de escolha:
- Óvulos vitrificados: a doadora já foi submetida ao processo de estimulação ovariana e coleta de óvulos que foram, então, congelados. Tem a vantagem de saber já quantos óvulos estão disponíveis;
- Óvulos frescos: neste caso, as doadoras estão aguardando para iniciar o tratamento que deverá ser realizado simultâneo ao preparo da mulher que ira gestar. Tem a vantagem dos óvulos serem frescos, mas a desvantagem de não sabermos exatamente quantos óvulos a doadora terá.
Em termos de chances de sucesso, atualmente, as taxas estão praticamente iguais comparando óvulos frescos e congelados.
Quem são as doadoras?
- Pacientes do programa de fertilização in vitro ou inseminação artificial com altas respostas ao estímulo ovariano, às vezes, desejam de forma voluntária e anônima doar parte dos óvulos obtidos ou embriões excedentes;
- Doação compartilhada: É a situação mais comum. Neste caso, a receptora recebe os óvulos doados de uma paciente submetida à FIV que doa metade dos seus óvulos obteidos em troca do custeio de parte do seu tratamento. Desta forma, o casal e a doadora estão se ajudando mutuamente;
- Óvulos e embriões congelados provenientes de mulheres submetidas à tratamentos de FIV que engravidaram e tiveram seu(s) filho(s). De alguma forma, o sucesso do tratamento já realizado indica uma boa qualidade destes óvulos. Estas pacientes, quando não desejam ter mais filhos, muitas vezes doam os óvulos ou embriões excedentes. Vale ressaltar que a doação de óvulos é muito mais fácil de ser aceita pela paciente em relação à doação de embriões;
- Doação por generosidade pura: Algumas mulheres de maneira altruística ou já beneficiadas por tratamentos anteriores de FIV, não desejando mais ter filhos e movidas por um sentimento de gratidão, se oferecem para doar seus óvulos sem qualquer benefício.
Cada clinica deve manter um registro de todas as doadoras e receptoras bem como dos resultados de cada tratamento, de preferência até o nascimento dos bebês. Além de serem confidenciais, a confiabilidade dos arquivos médicos deve ser respeitada como qualquer outro. A liberação de informações só poderá ser feita mediante autorização expressa do paciente.
Como é feita a FIV com óvulos doados?
Sincronizando a doadora e útero de substituição
Se formos utilizar óvulos frescos, é necessário sincronizar o ciclo da doadora com a dona do útero. Existem vários protocolos que podemos utilizar para sincronizar as duas como, por exemplo, os análogos do GnRH, o uso de pílulas anticoncepcionais ou o uso concomitante de análogos e antagonistas de GnRH. O importante é fazer com que as duas possam iniciar juntas o tratamento. A doadora iniciará com injeções para estimular a ovulação enquanto a receptora iniciará com medicações via oral para preparar o útero para receber o embrião.
No caso de óvulos congelados, o preparo do útero pode se iniciar no início do ciclo que desejarem.
Tratamento da doadora
A doadora é submetida a estimulação ovariana usual para um ciclo de FIV. Se forem utilizar óvulos frescos, no dia da coleta, o homem deve colher uma amostra por masturbação no mesmo laboratório que os óvulos foram coletados e os óvulos maduros serão submetidos ao processo de fertilização (ICSI).
Quando o processo for realizado pela doação compartilhada, metade dos óvulos serão fertilizados com os espermatozoides do marido da doadora e a outra metade com os espermatozoides do casal receptor. Se houver número impar de óvulos, a doadora fica com um óvulos a mais.
O tratamento da receptora
A receptora necessita um preparo do endométrio (tecido que reveste internamente o útero) antes da transferência. Este preparo pode ser simultâneo à estimulação ovariana da doadora, com transferência de embriões frescos. Neste caso, devemos sincronizar os ciclos das duas mulheres com anticoncepcional, outros hormônios ou bloqueio hormonal.
Geralmente utilizamos estradiol exógeno e acompanhar o endométrio por ultrassom. Como dito, isso pode ser precedido de um bloqueio hormonal que pode ser feito com 1/2 ou 1 ampola de agonista do GnRH de depósito na fase lútea (21° dia) do ciclo anterior.
Quando a paciente menstrua, no segundo ou terceiro dia, inicia-se estradiol via oral e/ou transdérmico. Há 3 opções de estradiol: 6 mg via oral, 3 adesivos de 100 cmg trocados a cada 3 dias ou estradiol gel (6 pumps por dia). No IPGO, costumamos dar 4 mg via oral e um adesivo. Esta medicação será mantida mantido por pelo menos dez dias e o endométrio acompanhado por ultrassom. No dia da coleta dos óvulos da doadora, se o endométrio estiver adequado (> 7 mm e de aspecto trilaminar), inicia-se a progesterona. Uma das seguintes opções será a utilizada:
- Progesterona injetável (Progesterone®): 50 a 100 mg/dia – intramuscular;
- Progesterona micronizada (Utrogestan®): 600 a 1200 mg/dia – via vaginal;
- Progesterona gel (Crinone® 8%): 1 a 2x/dia, via vaginal.
Em algumas situações pode ser adicionado o Duphaston® (didrogesterona 10 mg 12/12h, via oral).
A transferência será realizada 3 ou 5 dias após a coleta, dependendo do embrião ser de terceiro dia ou blastocisto.
No caso de óvulos congelados, o processo é semelhante, iniciando a progesterona após pelo menos10 dias de uso do estradiol, se o endométrio estiver com aspecto satisfatório. Neste di, os óvulos são descongelados e fertilizados.
Ultrassom no 10o dia após preparo do endométrio
Em ciclos de transferência de embriões ou óvulos congelados, se a mulher tem ciclos regulares há ainda a opção de não utilizarmos medicação, somente acompanhando um ciclo ovulatório espontâneo, com a presença somente dos hormônios produzidos pelo próprio organismo. Deve ser acompanhado rigorasamente por ultrassom e dosagens hormonais (estradiol, progesterona e LH). Quando o folículo atinge mais de 17 mm, normalmente faz-se uso do hCG, que simula o pico de LH, que desencadeia a ovulação 36 horas depois. Isso pode ser antecipado caso o LH estiver em ascensão. No momento da ovulação, os oócitos são descongelado e fertilizados e a progesterona é introduzida. Caso os embriões já estejam vitrificados, a progesterona também é iniciada no dia da ovulação.
Em relação ao número de embriões transferidos, considerando que as doadoras de óvulos tem menos de 35 anos, pode-se transferir no máximo 2 embriões!!!!
O teste de gravidez é realizado de 10 a 12 dias após a transferência embrionária, o caso de beta-hCG positivo, a reposição hormonal (estradiol e progesterona) deverão ser mantidas até 12 semanas.
Rejuvenescimento do Ovário ou Reativação Folicular
Recentemente, muito vem se falando de rejuvenescimento ovariano, ou seja, recuperação de ovários que já não apresentam mais função. Ainda não se consegue criar novos óvulos, entretanto algumas opções de tratamentos vem sendo propostas. Já foi provado que mulheres que não apresentam mais óvulos em ciclos de FIV e mesmo as que já não tem mais ciclos menstruais, com níveis hormonais indicando menopausa, na verdade ainda têm folículos ovarianos (pequenos cistos que contêm um óvulo cada) que estão presentes apesar de não serem recrutados. Com o entendimento das vias moleculares que controlam o recrutamento ovariano, alguns tratamentos foram propostos. Na verdade, o termo correto é Reativação folicular, uma vez que reativa folículos dormentes mas não tem o poder de criar óvulos quando os ovários já não os tem mais, além de não melhorar a qualidade dos óvulos. É ainda é considerado experimental e só pode ser realizado em casos específicos em que se enquadram nos princípios éticos do Conselho Federal de Medicina.
Todas as técnicas apresentadas até hoje estão em uma fase inicial e são experimentais e embora já apresentem alguns resultados positivos, consideramos ainda cedo para concluir a sua efetividade.
A técnica clássica é realizada através de uma cirurgia onde se retiram fragmentos do ovário, os trata com medicação específica e os reimplanta no próprio ovário remanescente ou próximo a ele. Acredita-se que este procedimento ativa o recrutamento folicular.
Não realizamos este procedimento de rejuvenescimento (Reativação folicular) como indicação única operatória, pois é considerada uma técnica experimental. Não é indicada também em mulheres com idade superior a 42 anos, pois não haverá melhora da qualidade ovular
As alternativas para reativação folicular são:
- Rejuvenescimento do ovário pela infusão de PRP (plasma rico em plaquetas) nos ovários. O PRP é rico de fatores de crescimento que pode reativar folículos dormentes;
- Rejuvenescimento pela via HIPPO: técnica cirúrgica semelhante a reativação folicular clássica, mas somente retirando os fragmentos e os reimplantando diretamente;
- REFOS – Reativação folicular simplificada.
REFOS – Reativação folicular simplificada
A técnica de reativação folicular simplificada, que chamamos de forma abreviada de REFOS tem o mesmo objetivo da técnica Hippo, apresentada em outro vídeo que está disponível no CANAL IPGO. O objetivo, que é reativar folículos dormentes que não respondem ao estímulo ovariano habitual nos tratamentos de fertilização assistida. Foi idealizado inicialmente pelo grupo New Hope Fertility Center em New York e consiste em fazer algumas punções no ovário, utilizando a mesma agulha utilizada na coleta dos óvulos nos tratamentos de FIV. A vantagem deste procedimento é o fato de ser simples, não é cirúrgico e pode ser feito com anestesia local ou sedação e dura, no máximo, 5 minutos.
O IPGO realiza este procedimento em pacientes que obedecem aos critérios de inclusão, médicos e éticos, para este procedimento.
