Para muitos casais que passam por tratamentos de infertilidade, a fertilização vitro representa a última esperança para conseguir um filho. Muitos já passaram por outras tentativas sem sucesso de tratamentos de menor complexidade como o Coito Programado e a Inseminação Artificial, e por isso, é muito frustrante para eles que depositam todas as suas expectativas neste tratamento, ver que todos os esforços foram em vão. Tempo perdido, disciplina nos horários, injeções, ultrassom, dinheiro gasto, expectativa, ansiedade – a vida parou neste período – e não deu certo!!!
Uma pergunta comum após o teste negativo é: por que o embrião ou os embriões transferidos para o útero não implantaram? A resposta geralmente não é simples, mas, algumas hipóteses devem ser avaliadas, pois podem ajudar a esclarecer problemas menos frequentes que ainda não foram pesquisados, mas, ao serem diagnosticados, podem ter aumentadas as chances de serem tratados no futuro.
ESSE É UM CONTEÚDO EXTENSO PARA QUE VOCÊ TENHA TODOS OS DETALHES QUE FAZEM A DIFERENÇA!
Alimentação e atividade física
O estado nutricional e o estilo de vida podem causar grande influência na fertilidade, tanto feminina quanto masculina. O conjunto de hábitos e práticas diárias, como elevado consumo alcoólico, tabagismo, sedentarismo e consumo alimentar inadequado, pode afetar a saúde reprodutiva de ambos.
Índice
ToggleCom a diminuição na taxa de fertilidade da população mundial e o aumento pela procura por tratamentos que melhorassem essa condição, o número de pesquisas na área cresceu. Diferentes estudos afirmam que o baixo peso (IMC menor que 17 kg/m2) e as condições de sobrepeso ou obesidade em mulheres (IMC maior que 25 kg/m2) estão associados a um aumento da infertilidade ou a desfechos gestacionais indesejados.
O estado nutricional e o estilo de vida masculino também exercem grande influência sobre a fertilidade. O conjunto de hábitos inadequados também pode afetar a saúde reprodutiva masculina. Acredita-se que os efeitos desses hábitos possam interferir negativamente na produção do sêmen, bem como na qualida-de, quantidade e motilidade dos espermatozoides. Essas situações podem oca-sionar alterações no funcionamento do sistema reprodutor e interferir negativa-mente na saúde reprodutiva de homens e mulheres. O casal saudável tem mais chances de engravidar. Esta é uma ótima forma de fortalecer os laços do casal em um projeto que, em última instância, é de ambos.
O padrão alimentar mediterrâneo vem sendo recomendado como um mo-delo de alimentação saudável. Este modelo é praticado em diferentes partes do mundo com efeitos benéficos para a saúde humana.
Vale ressaltar que a Dieta Mediterrânea não é apenas um padrão alimentar, mas também uma coleção de hábitos saudáveis tradicionalmente seguidos pelas populações dos países que se localizam ao redor do Mar Mediterrâneo, como Grécia, Espanha, Itália, Portugal, Marrocos, França e os demais ali localizados.
A Dieta Mediterrânea tradicional possui características marcantes, que a transformaram no padrão alimentar mais saudável do mundo. Entre elas estão:
- Abundância de alimentos frescos e naturais (frutas, vegetais, pães, cereais, batatas, feijões, oleaginosas e sementes);
- Alimentos cultivados minimamente processados, respeitando a sazonalida-de e a regionalidade;
- Frutas frescas ou doces contendo açúcares ou mel, como sobremesas típi-cas, consumidos apenas em quantidades moderadas;
- Azeite de oliva, como a principal fonte de gordura
- Produtos lácteos (principalmente queijos e iogurte) consumidos em quanti-dades moderadas;
- Consumo médio de quatro ovos por semana;
- Elevado consume de peixes e frutos do mar;
- Carne vermelha consumida em baixas quantidades;
- Consumir sucos naturais de uva (orgânica);
- Evitar alimentos inflamatórios como aqueles que contenham glúten.
Praticar atividade física regularmente: a população da região me-diterrânea era intensamente ativa na época em que se iniciaram as pesquisas sobre o padrão, o que demonstra que os bons hábitos não estavam exclusiva-mente associados ao padrão alimentar. Sendo assim, a prática regular de qual-quer atividade física deve ser incentivada para todos os casais interessados em melhorar o seu estilo de vida em busca de uma gestação segura e bem-sucedida. Recomendamos, por exemplo, caminhadas de média intensidade, no mínimo, quatro vezes por semana, por 40 minutos.
Para saber mais detalhes: www.ebookdietadafertilidade.com.br
www.ebookinflamaçõescronicas.com.br
Hábitos de vida
Tabagismo (cigarro)
O cigarro é considerado o veneno reprodutivo mais potente do século 21. Vários estudos científicos compro vam seu efeito deletério sobre a saúde repro-dutiva. A fumaça do cigarro contém centenas de substâncias tóxicas, incluindo a nicotina, monóxi do de carbono, polônio radioativo, alcatrão, fenol, ácido fór-mico, ácido acético, chumbo, cádmio, zinco, níquel, benzopireno e substâncias dioativas, as quais afetam a função reprodutiva em vários níveis. No homem, alteram a produção dos espermatozoides e a qualidade do sêmen, além de levar ao aumento na fragmentação do DNA do espermatozoide, o que está associado à maior taxa de aborto e insucesso nos tratamentos de reprodução. Na mulher, o cigarro altera a motilidade tubária, a divi são das células do embrião, formação do blastocisto, muco cervical, receptividade endometrial (mesmo com óvulos/embriões doados) e implantação. A fertilidade é reduzida em 25% nas mulhe-res que fumam até 20 cigarros ao dia, e em 43% naquelas que fumam mais de 20 cigarros, ou seja, o declínio da fertilidade tem relação direta com a dose de nicotina. Durante a gestação, o fumo pode aumentar a incidência de placenta prévia, descolamento prematuro da placenta e parto prematuro. Deve-se sem-pre estimular as pessoas a parar de fumar, especialmente os casais que estão tentando engravidar e principalmente homens nesta situação que apresentam contagem de sêmen no limite inferior à nor malidade. Entretanto, mesmo com contagem de sêmen normal, o fumo deve ser desencorajado.
Drogas recreativas
A cada ano, novas drogas são introduzidas no “mercado do vício”. Embora nem todas estejam comprovadamente associadas à fertilidade, os prejuízos cau-sados são fortes indícios quando comparados a outras drogas mais antigas. Todas elas agem no sistema nervoso central estimulando, bloqueando e interferindo nos hormônios, principalmente do eixo hipotálamo hipofisário, fundamentais para o bom funcionamento do sistema reprodutor. Por isso, podemos arriscar afirmar que perturbam a fertilidade tanto do homem quanto da mulher.
Álcool
Em doses diminutas, o álcool possui discreta ou nenhuma ação sobre as fun-ções reprodutiva e sexual. O consumo crônico e prolongado, no entanto, pre-judica ambas as funções, podendo atingir mais de 80% de comprometimento nos dependentes. Uma meta-análise indicou que as mulheres que bebem três ou mais drinques por dia têm risco 60% maior de apresentar infertilidade quando comparadas àquelas que não bebem. Não houve distinção, nesses estudos, entre o tipo de bebida, podendo ser vinho, cerveja e coquetéis.
Cafeína
A queda da fertilidade feminina está associada à alta dose de cafeína (> 500 mg/dia, equivalente a 5 xícaras por dia). Durante a gravidez, consumir mais de 300 mg/dia de cafeína aumenta o risco de aborto. O consumo moderado (1 a 2 xícaras por dia) não demonstra efeitos adversos na fertilidade ou na gravidez.
Embriões
Alterações cromossômicas
Um problema comum são as eventuais alterações cromossômicas dos embriões que impedem a implantação, principalmente em mulheres com mais de 40 anos, mesmo quando eles apresentam um aspecto próximo à perfeição no dia da transferência. Isto não significa que este será um problema repetitivo em todos os tratamentos, mas esta possibilidade deve ser considerada para se compreender que pode ter havido uma seleção natural do organismo materno que impediu a implantação do embrião não saudável. Por esta razão, a Equipe IPGO recomenda que o casal realize o exame cariótipo.
Exame Cariótipo
Esse exame identifica as anormalidades cromossômicas “dormentes” no homem e na mulher, ou seja, as características recessivas que, ao serem transmitidas ao embrião, poderão tornar-se evidentes e causar doenças que impossibilitem o desenvolvimento do bebê. O cariótipo é um exame de sangue simples e deve ser feito tanto pela mulher quanto pelo homem. É importante esclarecer que homens que têm baixa contagem de espermatozoides possuem chances maiores de apresentar anormalidades cromossômicas.
Biopsia de Blastocisto (Trofectoderma)
A biópsia embrionária é um procedimento de retirada de células do embrião (trofectoderma), que vão originar as estruturas da placenta para análise genético ou cromossômico. É muito importante que a biópsia seja realizada de maneira correta para que não comprometa o desenvolvimento do embrião no futuro.
PGS (Pré-implantation Genetic Screening)
(em português, DPI (Diagnóstico Pré-Implantacional)
Esse exame é realizado no embrião antes da implantação no útero da mãe, com o objetivo de diagnosticar a existência de alguma doença cromossômica. Essa avaliação estuda os 24 cromossomos do corpo humano (22 pares de cromossomos autossomos denominados com números de 1 a 22 e mais dois sexuais X e Y). Estas técnicas são capazes de identificar todas as anomalias cromossômicas chamadas aneuploidias, que são alterações de perdas ou ganhos no número de cromossomos, causados por erros na divisão celular. Os embriões gerados com cromossomos a mais ou a menos não conseguem se desenvolver normalmente, e são a principal causa de falhas reprodutivas. Entre as aneuploidias mais conhecidas estão as Síndromes de Down, Patau, Edwards, Klinenfeter e Turner. As técnicas detectam alterações envolvendo todos os 24 cromossomos e são realizadas em uma fase adiantada de evolução embrionária, o blastocisto, geralmente no 5º dia após a fecundação (120 horas), o que permite avaliar um número maior de células (6 a 10) e, consequentemente, obter um resultado mais preciso. A retirada das células embrionárias ocorre após a realização de uma pequena abertura na região externa do blastocisto, chamada de trofectoderma (que dará origem à placenta). Algumas células que se exteriorizam por esta abertura são delicadamente aspiradas e encaminhadas ao laboratório de genética. Os embriões saudáveis são transferidos para o útero. Essa avaliação pode aumentar a chance de sucesso do tratamento. Para facilitar o entendimento, padronizou-se nomear o exame PGT-A (Teste Genético Pré-implantacional).
Falso positivo e falso negativo: apesar de seus benefícios, este exame pode apresentar resultados “falso positivo”, ou seja, indicar que o embrião é alterado, quando na verdade é normal, o que levaria ao descarte de um embrião saudável. Esta possibilidade de “falso positivo” ou “falso negativo” é possível e previsível neste tipo de exame. Em outras palavras, o exame PGS pode levar a um tratamento MAIS EFICIENTE por minimizar as possibilidades de anomalias no bebê e aumentar a probabilidade de resultados positivos na FIV, pois a maioria dos embriões com anomalias não chega a implantar ou termina em aborto no início da gestação, uma vez que é esperado que parte dos embriões formados na FIV sejam anormais, ( NÃO SAUDÁVEIS), sendo uma importante causa de falha de FIV. Por outro lado, um ensaio clínico mostrou que a possibilidade de “falsos positivos” (embriões saudáveis diagnosticados realizado por Scott et al demons-como anormais e serem descartados) pode ocorrer em até 4% dos casos (alguns consideram que este número pode chegar até a 20% – Paulson,R-2019 Best of ESHRE and ASRM) e tornar o tratamento MENOS EFICAZ. Se houver falso positivo, podemos estar descartando a única chance de a paciente engra-vidar. O diagnóstico de mosaico (presença de dois ou mais tipos de linhagem celular com diferentes cromossomos no mesmo embrião) pode também causar alguma insegurança na decisão final.
Time lapse (embrioscópio)
A reprodução assistida está avançando muito, especialmente no campo tecnológico, já que as clínicas não param de incorporar novos elementos a seus laboratórios para alcançar o objetivo final perseguido: UM BEBÊ SAUDÁVEL EM CASA. Uns dos avanços mais marcantes nos últimos anos a este respeito são as incubadoras com tecnologia Time Lapse, que incorpora uma câmera que permite ver a evolução dos embriões que estão dentro do momento da fertilização, sem ter que removê-los da incubadora para o check-up.
O Time Lapse (embryoscopePlus) permite fazer vídeos do desenvolvimento dos embriões e melhorar seu acompanhamento da fertilização até a transferência para o útero da mulher. Isto tem um efeito muito positivo na escolha do melhor blastocisto. Os pacientes poderão até receber um vídeo sobre o desenvolvimento de seus embriões.
As vantagens dessas incubadoras sobre as convencionais são notáveis, já que seu sofisticado sistema de captura de imagens permite captar mudanças no desenvolvimento embrionário as quais, com as incubadoras convencionais, podem passar despercebidas. A incubadora Time Lapse possui vários compartimentos separados fisicamente onde os embriões são introduzidos, cada um com uma câmera que captura imagens deles a cada 10 minutos. A incubadora possui um software que converte todas essas imagens em um vídeo, através do qual os pacientes podem ver os primeiros dias de desenvolvimento de seus embriões concentrados em poucos minutos. Graças a este sistema, os embriologistas podem ter informações sobre os embriões que estão em cultivo no laboratório, o que lhes permite melhor seleção daqueles com maiores possibilidades de implantação.
Desta forma, a cultura até o estágio de blastocisto dos embriões ocorre sob condições estáveis de temperatura e umidade, CO2 e baixa concentração de oxigênio, como aconteceria em condições normais no corpo de uma mulher.
Em geral, qualquer paciente em tratamento de fertilização in vitro poderia usar este tipo de incubadora, mas ela é especialmente indicada para casais que passaram por processos anteriores fracassados ou por casais que desejam apenas transferir um único embrião.
Outros exames
Existem outros exames que avaliam a qualidade dos embriões, como análise do meio de cultura em que eles se desenvolvem no laboratório, aparelhos que avaliam o consumo de oxigênio de cada um, além de outros que analisam quais embriões têm maior chance de implantação. Novas técnicas também têm sido indicadas para melhorar a qualidade dos embriões, como a transferência de citoplasma. Nessa técnica, o citoplasma do óvulo de uma doadora é injetado no óvulo da mulher receptora antes da fertilização. Embora esse procedimento possa melhorar a qualidade embrionária, entra em contradição com princípios éticos por provocar a integração de vários padrões cromossômicos. Assim, ainda é necessário que sejam feitos mais estudos para conclusões definitivas.
Fator masculino
O fator masculino também pode ser responsável pela má qualidade embrionária. Além da repetição do Espermograma, outros exames poderão ser realizados ou refeitos.
Fragmentação do DNA dos Espermatozoides
Exame que tem sido indicado recentemente, pois as alterações detectadas reduzem a capacidade reprodutiva dos homens. Ainda não há evidências comprovadas da influência destas alterações nas taxas de gravidez, mas existem indícios dessa relação.
Calcula-se que quando o Índice de Fragmentação for igual ou superior a 30, as taxas de sucesso estarão comprometidas.
A causa mais frequente para esta alteração é o estresse oxidativo causado pelos maus hábitos (cigarro, álcool, etc.) e obesidade, entre outros. Além da orientação ao paciente em condicionar de forma saudável seu estilo de vida, as vitaminas C e E poderão solucionar o problema. Por isto, não custa nada, antes de iniciar qualquer tratamento de infertilidade, sugerir uma rotina de vida fundamentada em bons hábitos.
Durante a fertilização in vitro SÃO UTILIZADOS RECURSOS LABORATORIAIS ESPECÍFICOS. Atualmente a técnica mais utilizada é conhecida como Zymot ou Fertile Chip. É um chip de micro fluído que simula a seleção espermática que ocorre no organismo feminino, sem a necessidade de centrifugação das demais técnicas e consequentemente com menor formação de radicais livres e menor fragmentação do DNA. De maneira simplificada a amostra do sêmen é colocada numa placa e o espermatozoide vai passando por uma espécie de filtro, selecionando-se assim aqueles espermatozoides com melhor potencial. A outra técnica, hoje em dia pouco utilizada, chama-se PICSI (Physiological Intracytoplasmatic Sperm Injection – injeção intracitoplasmática de espermatozoide fisiológica), que consiste em selecionar os espermatozoides para serem injetados no óvulo de um modo semelhante ao que ocorre naturalmente no organismo. Nesse caso, o esperma é colocado em uma placa laboratorial contendo ácido hialurônico (Hyalozima), substância também encontrada na camada externa dos óvulos. Essa substância atrai os espermatozoides de melhor qualidade, que serão isolados e encaminhados para a fertilização. Em alguns casos, podem ser prescritos antibióticos e, em situações extremas, poderá ser realizada a punção dos espermatozoides diretamente do testículo, onde costumam ter grau menor de fragmentação. Essa alteração do espermatozoide pode influenciar negativamente as chances de gravidez.
IMSI (Intracytoplasmic Morfologically Select Sperm Injection), ou “Super ICSI”, ou “ICSI de alta magnificação” ou “ICSI magnificado”:
Considerado um dos mais recentes avanços nas técnicas de Fertilização Assistida, é uma nova versão do já conhecido ICSI (Injeção Intracitoplasmática do Espermatozoide). Esse exame é recomendado quando o homem apresenta espermatozoides com alterações importantes na motilidade, morfologia, altas taxas de fragmentação do DNA e presença de vacúolos, além de abortos repetidos. O conjunto dessas alterações é denominado pela sigla em inglês MSOME (Motile Sperm Organellar Morphology Examination).
O IMSI utiliza sistema ótico chamado “contraste de fase interferencial”, com objetiva de maior poder de ampliação eletrônica das imagens, possibilitando observar os espermatozoides em mais detalhes, detectar seus defeitos e selecionar os melhores, pois são aumentados em até 12 mil vezes. O ICSI convencional, para termos comparativos, aumenta só 400 vezes. Existem perspectivas de que, no futuro, um microscópio potente poderá separar os espermatozoides saudáveis daqueles comprometidos para que só esses sejam introduzidos no óvulo, mas isso é ainda uma promessa distante da realidade atual.
HPV no sêmen
A associação entre HPV no sêmen e a infertilidade masculina tem sido demonstrada em alguns estudos científicos. Apesar das variáveis entre esses estudos, todos demonstraram maior prevalência do vírus no sêmen de homens inférteis, sugerindo que o HPV possa contribuir para a infertilidade. As amostras desses homens apontam espermatozoides com diminuição na motilidade, aumento na fragmentação do DNA e concentração aumentada de anticorpos antiespermatozoides no fluido seminal, o que leva ao questionamento se essa redução na motilidade não se deve a um mecanismo imunológico pela presença desses anticorpos na superfície do espermatozoide, o que estaria associado à infertilidade e a abortos (Yang, Foresta, et al).
Um outro estudo demonstrou que em 72% de homens inférteis com HPV no sêmen, o vírus foi encontrado na cabeça do espermatozoide, levantando a possibilidade do espermatozoide carregar o genoma viral para dentro do óvulo durante a concepção tanto natural quanto em laboratório. Em ciclos de FIV (Garolla et al), a queda foi de 40,8% (sem HPV) para 8,2% (com HPV). Foi visto ainda que, nesses casos de FIV, a presença do HPV esteve associada a uma redução no desenvolvimento embrionário precoce, com menor taxa de formação de blastocisto (embrião com 5 dias de desenvolvimento), o que explica a maior taxa de aborto nestes ciclos (62.5% em infectados vs. 16.7%, quando sêmen sem HPV). Um estudo prévio desse mesmo grupo já havia demonstrado uma alta taxa de aborto (66,7%) em casais que fazem FIV e têm HPV presente no sêmen. Outro estudo apresentado no Congresso Europeu de Reprodução (ESHRE – Helsinque, 2016), avaliou 117 casais com falhas de implantação e demonstrou taxas de aborto maiores no grupo com HPV (33,3% vs 10,2%).
Protocolos personalizados de indução de ovulação e outras drogas
Os protocolos de indução de ovulação podem ter influência direta no número e qualidade dos óvulos e embriões e, por isso, mudanças neste aspecto podem ser bem-vindas. Não há um esquema único de remédios que seja ideal para todas as mulheres. Existem muitos medicamentos de ótima qualidade que podem ser eficientes para algumas pacientes, mas não para outras. Nem sempre é possível acertar na primeira tentativa. Portanto, após análise criteriosa do ciclo anterior, pode-se recomendar uma nova estratégia.
Individualizar a estimulação ovariana é fundamental!
Para se definir o melhor protocolo para a estimulação ovariana é importante compreender o significado de “Individualizar“. Individualizar significa ajustar algo para que melhor se adeque aos requisitos de alguém; personalizar. Assim, o protocolo de estimulação ovariana deve ser individualizado para cada paciente de acordo com o seu histórico e a situação em que ela se encontra. Para que qualquer organismo atinja um estado ótimo de maturação (amadurecimento), deve primeiro passar por pleno crescimento e desenvolvimento. Uma boa analogia é o fruto colhido de uma árvore antes de ter se desenvolvido totalmente. Ele ainda pode amadurecer na prateleira e pode até parecer tão atraente como aquele que teve um desenvolvimento adequado. Entretanto, não terá a mesma qualidade. Os mesmos princípios se aplicam para o desenvolvimento Protocolos personalizados de indução de ovulação e outras drogas e maturação dos óvulos da mulher. Um desenvolvimento adequado, bem como o sincronismo preciso no início de maturação dos óvulos com os hormônios adequados são essenciais para se conseguir um óvulo ideal, uma boa fertilização, um ótimo embrião e, finalmente, a gravidez. Na verdade, nos casos em que a maturação dos óvulos não é devidamente sincronizada, há um aumento do risco de aneuploidia (anormalidades cromossômicas estruturais e numéricas), levando ao comprometimento do desempenho reprodutivo. O potencial dos óvulos de uma mulher sofrerem maturação ordenada, fertilização bem sucedida e posterior progressão para “embriões de boa qualidade”, capazes de produzir um bebê saudável, é, em grande parte, determinado geneticamente. No entanto, a expressão do potencial reprodutivo é influenciada por numerosas variáveis extrínsecas no ovário e endométrio durante a fase préovulatória do ciclo, principalmente nos casos de mulheres baixas respondedoras e as mais maduras (mais velhas), cujos ovários acompanham o envelhecimento, independentemente da aparência jovial de cada uma. Nesses casos, os protocolos de estimulação precisam ser personalizados para atender às necessidades individuais. A utilização de protocolos especiais como Duostim, utilização do hormônio de crescimento (GH), G-CSF ou outras estratégias para baixas respondedoras, deve ser avaliado individualmente. Tudo o que podemos fazer é evitar comprometer o ambiente de ovário durante a estimulação ovariana e, assim, evitar mais prejuízo à qualidade do óvulo.
Escolha Da Melhor Medicação
Existem alguns tipos de medicações utilizadas para estimular os ovários. Todas são eficientes, mas podem ser individualizadas para cada paciente quando se realiza a Pesquisa de Polimorfismo no Gene do Receptor Hormônio Folículo Estimulante (FSHR).
FSHR (Pesquisa de Polimorfismo no Gene do Receptor Hormônio Folículo Estimulante): exame relacionado à resposta individual às medicações indutoras da ovulação em pacientes que serão submetidas a fertilização in vitro. Variações deste gene (polimorfismos) podem ter relação direta com a escolha da medicação ideal para a paciente, interferindo nos resultados dos tratamentos de infertilidade.
De acordo com o genótipo da paciente (isto é, o perfil genético do gene para este receptor), o perfil varia conforme a posição dos amioácidos Aspargina (denominado pela letra” N”) e Serina ( denominado pela letra “S”) em relação a posição 680 da proteína, podendo ser:
a) Genótipo SS: Serina680Serina ou Ser680Ser: responde melhor a HP- -FSH (Fostimon, Merional e Menopur);
b) Genótipo NS: Aspargina680Serina ou Asp680Ser:responde melhor a r-FSH ( Gonal , Puregon, Elonva, Rekovelle e Pergoveris);
c) Genótipo NN: Aspargina680 Aspargina ou Asp680 Asp: responde igual aos dois tipos de medicamentos.
Com isto, é possível individualizar a melhor opção de medicamentos, minimizando os custos, oferecendo um prognóstico mais direcionado e um resultado mais rápido.
É importante lembrar que a Pesquisa de Polimorfismos do Gene Receptor de FSH é um critério de nortear a escolha da melhor medicação para a estimulação dos ovários, mas não garante estes resultados. A Pesquisa só é recomendada após uma investigação criteriosa da saúde reprodutiva da paciente, principalmente os exames que avaliam a reserva ovariana, como FSH (3º dia), contagem de FOLÍCULOS ANTRAIS E HORMÔNIO ANTIMULLERIANO.
Útero-endométrio
Normalmente a avaliação da cavidade uterina é feita antes dos programas de Fertilização in vitro, mas caso ainda não tenha sido feita, esta investigação poderá ajudar a afastar alterações como pólipos, miomas ou aderências que podem impedir a implantação dos embriões.
Miomas
Os miomas submucosos são os mais importantes pois podem interferir na anatomia da cavidade uterina e prejudicar implantação embrionária. Os miomas de maior volume, mesmo quando não deformam o interior do útero, podem, em algumas situações, prejudicam as chances de gestação.
Histeroscopia
O melhor exame para esta investigação é a videohisteroscopia (visibilização da cavidade uterina por um endoscópio) que além de diagnosticar as alterações citadas, pode identificar processos inflamatórios (endometrite) não reconhecidos em outros exames comuns. A biópsia do endométrio pode concluir esta hipótese e o tratamento com antibióticos resolverá o problema. Outras avaliações do endométrio poderão ser feitas como, por exemplo, a verificação da presença de células NK (Natural Killer). A dificuldade na transferência dos embriões muitas vezes causa traumas no endométrio e atrapalha a implantação do embrião, principalmente quando este ato for acompanhado de dor. A videohisteroscopia com a dilatação do colo ou simplesmente a dilatação do colo uterino isolada beneficia a próxima tentativa que, preferencialmente, deverá ser realizada com sedação. A transferência embrionária sob a visão do ultrassom traz benefícios ainda maiores, pois permite ao médico observar o trajeto do cateter em direção a cavidade uterina, bem como mostrar ao casal a localização exata da colocação dos embriões.
Células NK (Natural Killer)
Em excesso, podem atrapalhar a implantação dos embriões. Entretanto, ainda é necessária a realização de outros estudos sobre este assunto para uma conclusão definitiva sobre o real valor desta avaliação.
As pacientes que tiveram endométrio fino durante a indução da ovulação, nas tentativas anteriores, poderão ser beneficiadas com o uso do hormônio estradiol, aspirina e outras drogas vasodilatadoras.
Hidrossalpinge
Consequência de um processo inflamatório que dilata as trompas e provoca a formação de conteúdo líquido no seu interior, prejudica o ambiente uterino, dificulta a implantação dos embriões e aumenta a incidência de abortos.
A retirada das trompas afetadas aumenta significativamente as taxas de gravidez, pois o conteúdo que nelas existiam e que provavelmente escorria para o interior do útero impedindo a gravidez, deixa de existir.
O diagnóstico de hidrossalpinge pode ser feito pelo ultrassom, histerossalpingografia e pela videolaparoscopia.
ERA (Teste de Receptividade Endometrial) – ERA (Endometrial Receptivity Array)
Algumas vezes, a implantação do embrião no endométrio não ocorre e esta falha pode ocorrer por diferentes motivos. O endométrio, em situações habituais, é receptivo quando está pronto para a implantação do embrião, e normalmente isto ocorre entre os dias 19º ao 21º do ciclo menstrual (5-7 dias pós-ovulação ou 5 dias após o início da ação da progesterona). Este período de receptividade é chamado de JANELA DE IMPLANTAÇÃO. Entretanto, algumas mulheres podem não ter esta sincronia, isto é, a janela de implantação não é no 5º dia de progesterona, mas no 6º, 7º ou antes, no 4º dia.
Esse exame nos permite diagnosticar se o endométrio é receptivo no momento habitual, analisando a expressão de um grupo de genes responsáveis por esta função. Para isso, uma biópsia endometrial deve ser feita na fase receptiva do ciclo menstrual após cinco dias de uso da progesterona. O teste ERA é indicado em situações especiais, como falhas repetidas de vários tratamentos em que houve transferência de embriões que não implantaram.
Entre as principais causas de insucesso dos tratamentos de fertilização estão as alterações do endométrio, que impedem ou dificultam a implantação dos embriões. Alguns exames têm explicado estas dificuldades, como o aumento de células NK (Natural Killer), processos inflamatórios e outros, mas isso tem sido insuficiente para esclarecer os resultados negativos. Este exame (ERA) avalia a receptividade endometrial e pode esclarecer alguns resultados negativos e melhorar as chances de gravidez.
Micróbios (microbioma ou microbiota) no endométrio
Algumas bactérias presentes no sistema reprodutor são consideradas normais e constituem 9% da flora natural do corpo humano. Muitas delas nem sempre são facilmente identificáveis. A flora vaginal normal é definida pela presença de espécies de bactérias do gênero Lactobacillus, que são comumente associados a um estado saudável (micróbios “do bem”), por regular o sistema imunológico e proteger o organismo contra a entrada e proliferação de germes ruins que podem causar doenças.
O equilíbrio desta flora pode mudar ao longo do ciclo menstrual, dependendo de fatores como o uso de produtos íntimos, tipo de roupas íntimas e mudanças dos níveis hormonais durante o ciclo menstrual (estradiol e progesterona). Alterações da flora vaginal, como, por exemplo, a vaginose bacteriana, que é uma síndrome vaginal causada pelo crescimento excessivo de bactérias anaeróbias, como Atopobium vaginae, Gardnerella vaginalis, Mobiluncus curtisii e Mycoplasma hominis podem levar a comprometimento da saúde reprodutiva (micróbios “do mal”). O crescimento dessas bactérias está associado ao risco elevado de perdas gestacionais (abortos precoces e tardios), além de partos prematuros.
O endométrio, diferentemente da vagina, em condições normais, sempre foi considerado estéril. Entretanto, alguns estudos utilizando exames de cultura do fluido endometrial vêm demonstrando o crescimento de um ou mais micro-organismos, com vários micróbios do “bem” e do “mal”. Um estudo microbiológico da cultura da ponta do cateter de transferência embrionária em pacientes submetidos à fertilização in vitro (FIV) revelou a presença de espécies bacterianas tanto Lactobacillus, quanto não-Lactobacillus (Enterobacter spp., Streptococcus spp., Staphylococcus spp., Escherichia coli e bactérias gram-negativas). Foi demonstrado ainda que a presença de bactérias na cavidade uterina afetava negativamente as taxas de implantação e gravidez.
Outro estudo avaliou amostras do fluido endometrial na fase secretora do ciclo menstrual (fase em que ocorre a implantação do embrião). O endométrio foi classificado como microbioto Lactobacillus (quando mais de 90% da flora é formada por Lactobaccilus) ou microbiota não-Lactobacillus (quando mais de 10% da flora era formada por outras bactérias). Concluíram que a flora endometrial era estável ao longo do ciclo, mas, quando havia um desequilíbrio da flora endometrial na fase secretora (com aumento de bactérias não-Lactobacillus) havia diminuição da taxa de implantação [de 60,7% para 23,1% (P=0,02)], taxa de gravidez [70,6% vs 33,3% (P=0,03)], de gravidez em curso [58,8% vs 13,3% (P=0,02)] e nascidos vivos [58,8% vs 6,7% (P= 0,002)].
Portanto, a flora bacteriana do endométrio é independente da regulação hormonal, mas a presença de bactérias não-Lactobacillus (micróbios “do mal”) neste local, está correlacionada ao impacto negativo nos resultados dos tratamentos de fertilização in vitro, na taxa de gestação espontânea, além de aumentar o risco de perda gestacional. A pesquisa e o tratamento dessas bactérias podem, assim, ser relevantes para o sucesso da gestação.
Outros exames com a mesma finalidade são:
EMMA: Análise Metagenômica Do Microbioma Endometrial: teste que utiliza o sequenciamento de nova geração (NGS) para avaliar se o ambiente microbiano endometrial é favorável à implantação. Através do teste EMMA é possível identificar a porcentagem de Lactobacilos e desequilíbrios presentes no endométrio e melhorar o prognóstico reprodutivo da paciente. Proporções baixas de Lactobacilos não são recomendáveis para os melhores resultados.
ALICE: Análise da Endometrite Crônica: o teste ALICE identifica as bactérias mais frequentes associadas à Endometrite Crônica causada por infecção da cavidade uterina por patógenos bacterianos. Estes testes auxiliam no manejo e tratamento das infecções uterinas com a indicação de uso de probióticos ou antibióticos adequados.
Endométrio fino
A implantacão de embriões é um processo muito delicado, bem orquestrado e governado pela interação entre vários fatores maternos e embrionários, resultando em gravidez.
O crescimento adequado do endométrio é um passo importante na receptividade endometrial, na implantação de embriões e nas consequentes taxas de sucesso dos tratamentos de fertilização. Um endométrio fino, com menos de 7 mm de espessura está ligado a uma menor probabilidade de gravidez, embora isto não exclua a possibilidade de gestação. Diversas modalidades de tratamento vêm sendo estudadas e incluem o uso de estrogênio prolongado, estimulação dos ovários com quantidade mínima de medicação, baixas doses de hCG, letrozol, pentoxifilina, vitamina E, l-arginina, aspirina em baixas doses, sildenafil vaginal ( Viagra), acupuntura, G-CSF intra-uterino e terapia com células-tronco. Todas estas modalidades de tratamento podem melhorar significativamente nas taxas de gravidez. Os primeiros resultados dos testes com terapia com células-tronco parecem promissores.
Para melhorar a espessura do endométrio existem algumas alternativas:
Pentoxifilina e Vitamina E
A pentoxifilina é um derivado da metilxantina usado no tratamento de doenças vasculares. E relatado que aumenta a dilatação dos vasos sanguíneos, inibe as reações inflamatórias e o fator de necrose tumoral (TNF), que é uma citoquinina inflamatória, A combinação da pentoxifilina e da Vitamina E é uma opção que pode melhorar a espessura endometrial em pacientes com endométrio fino.
Dose baixa de aspirina
Acredita-se que a aspirina em baixas doses aumente o fluxo sangüíneo endometrial dmelhorando a circulação pela artéria uterina e, consequentemente, melhora as taxas de gravidez.
Acupuntura
A acupuntura, uma das mais antigas intervenções da medicina tradicional chinesa, tem sido utilizada em várias condições obstétricas e ginecológicas, incluindo a infertilidade. Vários relatórios conseguiram mostrar que a acupuntura pode melhorar taxas de gravidez nos casos de enddométrio fino.
Sildenafil ( Viagra) vaginal
O citrato de sildenafil é um inibidor da fosfodiesterase-5 que aumenta os efeitos vasodilatadores do óxido nítrico, que por sua vez aumenta o fluxo sangüíneo no endométrio. Estudos realizados relataram que pacientes que tinham anteriormente um endométrio fino, entre 5-7 mm em um ciclo anterior de FIV ou IUI, e receberam 25 mg de sildenafil vaginal quatro vezes por dia durante 8–12 dias , tiveram aumeto da espessura endometrial. O uso de tadalafil ( Cialis) pode ser uma opção interessante.
Fator estimulador de colônias granulócitos (G-CSF)
Essa medicação que tem o nome em inglês GRANULOCYTE COLONY- -STIMULATING FACTOR), já é naturalmente produzida pelos glóbulos brancos do sangue (neutrófilos), mas quando aplicada, estimula as células tronco. É usado na oncologia e tem demonstrado efeitos positivos em mulheres com problemas inexplicáveis de infertilidade e ter um papel direto na promoção do crescimento endometrial.
Alguns estudos demonstraram que a utilização do G-CSF aplicado diretamente na cavidade endometrial, antes da transferência dos embriões, conseguiu aumentar a espessura endometrial em apenas 48 horas após o uso da medicação e a consequente gravidez.
Plasma rico em plaquetas autólogo ( PRP)
O Plasma rico em plaquetas autólogo (PRP) é uma opção de tratamento pode melhorar os resultados das pacientes submetidas a tratamento de FIV que não conseguem um endométrio com espessura adequada (superior a 7mm), mesmo com os tratamentos hormonais.
É produzido a partir do sangue da própria paciente na qual será utilizado (sangue autólogo) e promove o crescimento do endométrio e melhora o resultado da gravidez na fertilização in vitro (FIV). O método é notavelmente simples e fácil de executar. A amostra é processada em uma centrífuga para aumentar as plaquetas, separando vários componentes de sangue. As plaquetas são ricas em vários fatores de crescimento diferentes que vão atrair outras células de repara- ção, (neutrófilos, monócitos, fibroblastos), também chamadas de células “trabalhadoras”, que permitem a proliferação tecidual.
A infusão de PRP intrauterino representa um método para o endométrio fino com má resposta, uma vez que pode ser capaz de promover o crescimento endometrial e melhorar o resultado da gravidez em pacientes com endométrio fino. Leia na íntegra no site do IPGO.
Terapia com células-tronco
Múltiplas evidências, algumas que datam do início dos anos 80, sustentam a presença de células progenitoras endometriais nas camadas basal e funcional do endométrio humano. Com a tremenda capacidade regenerativa do revestimento endometrial durante cada ciclo estral, foi hipotetizado que estas células tronco / progenitoras desempenham um papel importante na regeneração endometrial. Apesar de sua descoberta há mais de 30 anos, a capacidade regenerativa de células-tronco endometriais foi comprovada recentemente quando colaboradores demonstraram que células-tronco adultas endometriais são capazes de gerar endométrio humano após transplante em cápsulas renais de ratos. O papel das células-tronco na regeneração endometrial não está limitado às células progenitoras endometriais locais; de facto, as células estaminais derivadas da medula óssea hematopoiéticas e não hematopoiéticas (BMDSC) são recrutadas para o endométrio em resposta à lesão.
Nível elevado de progesterona no dia do HCG
A progesterona tem uma função durante a segunda fase do ciclo menstrual e é particularmente importante para a implantação dos embriões e progressão da gravidez. Entretanto, nos tratamentos de fertilização in vitro (FIV), quando se realiza a estimulação ovariana, se o nível da progesterona estiver elevado no dia da aplicação do HCG, poderá ser responsável pela receptividade e na probabilidade de gravidez. Este fato tem sido o foco de interesse há vários anos, motivo de controvérsias e assuntos de muitos debates. Algumas publicações avaliaram a elevação de progesterona no dia do HCG e a importância no sucesso nos tratamentos de FIV e concluiram que os melhores resultados seriam quando os níveis atingissem um limiar crítico de 1,5 ng /mL. Outros estudos, um pouco mais flexíveis, consideraram que este nível de tolerância deve ser proporcional ao número de óvulos produzidos, podendo o limiar se tolerado até 2,25 ng/mL.
Assim elaboramos a seguinte tabela de proporcionalidade:

Várias estratégias têm sido propostas com o objetivo de impedir a elevação da progesterona no dia do HCG, como a utilização de esquemas mais suaves de estimulação ovariana. Pode-se ainda dar preferência àquelas com associação de LH ou cancelamento da transferência do(s) no ciclo da indução (ciclo fresco), seguindo-se da transferência de embriões congelados-descongelados em um ciclo seguinte natural ou artificialmente preparado.
Problemas imunológicos
Os problemas imunológicos têm sido responsabilizados por alguns casos de insucesso na Fertilização In Vitro e abortos de repetição. Alguns autores acreditam que muitos casos de falha são, na verdade, abortos muito precoces que, após um período curto de implantação embrionária não chega a ser detectado nos testes de gravidez, não evoluem e são eliminados. Existem controvérsias a respeito deste tema, mas os resultados positivos têm nos encorajado a prosseguir com tratamentos, que só devem ser indicados em situações especiais.
Perfil Th1 e Th2
As células T auxiliares (Th) são células do sistema imunológico que são ativadas quando o organismo necessita de uma reação a um determinado corpo estranho. Podem ser subdivididas em duas populações efetoras distintas, Th1 e Th2 e devem estar balanceadas. Th1 é pró-inflamatório, isto é, combatem agentes agressores ao corpo humano e as Th2 neutralizam a Th1. Células Th1 e Th2 desempenham papéis distintos em várias condições fisiológicas ou patológicas. É provável que, entre outros mecanismos, a resposta Th2 poderia proteger o embrião contra esta possível rejeição. O aumento da relação Th1/Th2 já foi observado não apenas em casos de abortamentos de repetição, mas também de múltiplas falhas de implantação em ciclos de fertilização in vitro.
Incompatibilidade de antígenos leucocitários entre o casal: (Cross-Match)
Este é um exame que não apresenta evidências científicas comprovadas de sua eficácia (Medicina Baseada em Evidências) e não é mais permitido pelo último relato da Agência Nacional de Vigilância Sanitária (ANVISA) – Ofício 2586/2015 CFM/DECCT. Por ser proibido, uma outra alternativa com eficácia semelhante é o Fator estimulante de colônias de granulócitos (G-CSF).
HLA-C/KIR (KIR= Killer Immunoglobulin-like Receptors e HLA-C = Human Leucocyte Antigen – Antígenos Leucocitários Humanos)
Este exame pode ajudar a melhorar as chances de um resultado positivo nos tratamentos de fertilização assistida ao definir que transferir para o útero UM ÚNICO embrião pode dar melhores resultados do que transferir DOIS OU MAIS. Isso se baseia no fato de que todas as mulheres têm, no seu útero, células imunológicas (chamadas NK) com receptores capazes de reconhecer o embrião quando esse chega ao útero materno. Estes receptores das células NK chamam-se KIR e se dividem em três grandes grupos genéticos (KIR AA, KIR AB e KIR BB). Eles têm função inibitória ou estimulatória sobre as células NK e importância fundamental na implantação dos embriões, na formação da placenta e, consequentemente, no próprio desenvolvimento da gestação. A ação dessas células, tão importantes para uma gestação normal, depende de uma perfeita interação imunológica entre uma molécula da superfície das células do embrião (chamada HLA-C) e os receptores KIR das células NK uterinas. Todo ser humano dispõe, em suas células, de antígenos (moléculas que interagem com o sistema imune) denominados HLA, que distinguem os antígenos do próprio organismo dos antígenos estranhos. Os antígenos HLA estão presentes em todas as células do corpo humano e coordenam a resposta imunológica do nosso organismo não só nos transplantes, mas também em diversas doenças e reações a medicamentos, estimulando a formação de células de defesa, os leucócitos e anticorpos. O antígeno do embrião é o HLA-C. O HLA-C do embrião pode ser de dois tipos: C1 e C2. A molécula C1 interfere pouco na atividade da célula NK, então pouco afeta a gestação. Já a C2 tem uma ação muito maior sobre os receptores KIR, sendo, então, mais importante para a gestação. Assim, com base no resultado do exame KIR do pai e da mãe, podemos decidir e optar pela transferência de um único embrião.
Trombofilias
São doenças pouco frequentes e que provocam alterações de coagulação do sangue. Estas alterações não são detectadas em exames de sangue comuns, e quando existem, aumentam a chance de formar coágulos sanguíneos e causar tromboses mínimas capazes de impedir a implantação do embrião ou provocar abortos. Os exames para esta pesquisa são feitos por coleta de sangue em laboratórios especializados e sempre com indicação médica. São eles:
- Anticorpos antifosfolípides
- Anticorpo antifosfatidil – serina (IgG, IgM e IgA)
- Anticorpo antifosfatidil – etenolamina (IgG, IgM e IgA)
- Anticorpos antitireoideanos
- Anticorpos antinucleares
- Células NK (Natural Killer)
- Anticorpo antiespermatozoide
- Fator V de Leiden
- Antitrombina III
- MTHFR ( não é considerado por muitos como trombofilia mas interfere na coagulação)
- Protrombina mutação
- Homocisteína
- Proteína S
- Proteína C
- Beta 2 glicoproteina 1
- ECA (enzima conversora de angiotensina)
- Polimorfismo 4G/5G
A presença destas alterações no sangue das mulheres sugere causas imunológicas ou trombofilias. Os tratamentos variam de uma simples aspirina infantil até medicamentos mais sofisticados como a heparina, corticoides e imunoglobulina injetável.
É fundamental salientar que esta tecnologia não representa garantia no sucesso para a obtenção da gestação e sim uma nova alternativa para aqueles que até o momento não tiveram sucesso em tratamentos anteriores
Mais sobre as trombofilias
As Trombofilias têm importância não só na reprodução humana, mas também nas doenças cardiovasculares, uma vez que estão entre as principais causas de morte na população brasileira causando as duas mais importantes doenças deste setor: o Infarto Agudo do Miocárdio (IAM) e o Acidente Vascular e Encefálico (AVE).
A maioria dos quadros de IAM e AVE é proveniente de episódios de Tromboembolismo Venoso e/ou Arterial que são considerados doenças comuns, com incidência anual de um a três casos por 100 habitantes.
As alterações genéticas que levam ao Tromboembolismo Venoso e/ou arterial são denominadas trombofilias, definidas como uma condição hereditária ou adquirida, caracterizada por promover alterações na coagulação sanguínea, alterações estas que resultam em um maior risco para trombose e doenças relacionadas, como doenças cardiovasculares e cerebrovasculares.
As mais comuns predisposições genéticas à trombose são caracterizadas por mutações em cinco genes diferentes:
- Gene Fator V de Leiden: o Fator V de Leiden é um regulador central da Hemostasia. A mutação do gene G1691A provoca uma variante da molécula do Fator V. Essa variante conserva sua atividade pró-coagulante, por não sofrer bloqueio natural da proteína C, o que o que predispõe à formação de trombos. Essa mutação é a mais comum das alterações hereditárias relacionadas à trombose (De Stefano ET AL).
- Gene da Protombina: a Protrombina é o precursor da protease trombina, enzima chave no processo de Hemostasia e Trombose. A mutação G20210A contribui para a elevação dos níveis plasmáticos de Protrombina e aumento nos níveis de Trombina, que pode facilitar a incidência de trombose venosa ou arterial (coronarianas ou cerebrais). Geralmente a mutação da Protrombina está associada a outros fatores de risco genético (Mutações no gene do Fator V de Leiden, mutações no gene da Metilenotetrahidro- folato redutase), ou adquiridos (Anticoagulante lúpico, gravidez puerpério, traumas, imobilizações, neoplasias, cirurgias) (Brown ET AL).
- Gene da enzima Metilenotetrahidrofolato redutase (MTHFR): a MTHFR é uma enzima chave no metabolismo do Folato e da Homocisteína. As mutações C677T e A1298C contribuem para o aumento da Homocisteína plasmáticas. Tanto a Hiper-Homocisteínemia severa, quanto à moderada, levam a episódios trombóticos. Os pacientes podem permanecer assintomáticos até a terceira ou quarta década, quando apresentam episódios trombóticos. A Hiper-homocisteínemia plasmática está associada à aterosclerose prematura e trombose arterial. Neste exame são estudadas as mutações destes três genes acima descritos, além do polimorfismo C825T, no gene da subunidade B3 da Proteína G que está associado ao aumento da massa corporal, retenção de peso e hipertensão arterial na população em geral. Os resultados deste exame devem ser avaliados pelo médico responsável.
- ECA (enzima conversora de angiotensina): é uma enzima que converte uma substância do organismo chamada angiotensina I em angiotensina II, que desempenha um papel importante no equilíbrio de eletrólitos (por sua ação nos rins) e aumentando a pressão arterial (por aumentar a contração dos vasos). Existem medicamentos que inibem a enzima conversora de angiotensina (ECA). Sua ação já é bem estabelecida em diminuir a concentração de angiotensina II, provocando o relaxamento dos vasos sanguíneos e, portanto, reduzindo a pressão arterial. Além disso, a angiotensina II tem um impacto importante sobre a estrutura vascular. Considerando que a placenta é formada por múltiplas estruturas vasculares que se formam, a angiotensina II interfere na formação, metabolismo e função da placenta, órgão responsável pela irrigação e drenagem sanguíneo do feto. Dessa forma, foi sugerido que alterações na ação da angiotensina II poderiam ser causa de abortamento. Nos humanos, cada gene de um cromossomo, tem correspondência no outro cromossomo (genes alelos). O gene da enzima conversora da angiotensina (ECA) possui um polimorfismo bialélico, ou seja, podem ter 2 formas alternativas, que são denominadas Deleção (D) ou Inserção (I), resultando em três possíveis combinações: DD, II e I/D. Estudos demonstraram que o tipo de gene afeta diretamente a quantidade circulante da enzima ECA. Assim, portadores do genótipo DD (homozigose para o alelo D) apresentam concentrações séricas mais elevadas da enzima e, logo, de angiostensina II, enquanto portadores do genótipo II (homozigose para o alelo I) apresentam concentração mais baixas de ECA e angiotensina II.
Segundo dados da literatura, os portadores do genótipo DD possuem um risco de serem acometidos por infarto aumentado em 3,2 vezes em relação aos genótipos II e ID. Uma meta-análise que avaliou 11 estudos comparando um total de 1637 mulheres com história de aborto de repetição sem causa aparente e 1659 mulheres sem antecedente de aborto avaliou a associação de aborto com os diferentes genótipos do gene da ECA. Foi observado que, em relação às mulheres com genótipo II, mulheres com genótipo DD apresentaram um risco de aborto aumentado em 81%, enquanto as com genótipo ID tem aumento em 50%.
A pesquisa do polimorfismo da ECA é realizada através de coleta de sangue, enviada ao laboratório para análise por PCR. - Polimorfismo 4G/5G: esta alteração está também associada com o risco aumentado de doenças cardiovasculares, levando a uma chance de 20% de ter infarto do miocárdio. Em uma recente publicação na revista científica internacional American Journal of Reproductive Immunology, uma meta-análise de 18 estudos publicados demonstrou que este polimorfismo pode estar realmente associado a abortos e sua pesquisa deve fazer parte da investigação de aborto recorrente. Outro estudo sugere associação com complicações gestacionais tardias, como insuficiência placentária, que pode levar a restrição de crescimento e alterações na circulação fetal. Sugere-se ainda que poderia estar associada à falha de implantação, mas ainda não tem dados conclusivos nesta área. O inibidor do ativador do plasminogênio tipo 1 (PAI-1) é um dos fatores que regula a coagulação do sangue. O polimorfismo 4G/5G é uma variação comum do gene do PAI-1 que está relacionado com a concentração plasmática do PAI-1. O alelo 4G leva a maiores concentrações de PAI-1, aumentando a coagulação; enquanto o alelo 5G resulta em menores níveis de PAI-1 circulantes. A presença do alelo 4G está associada ao risco aumentado de eventos tromboembolísticos e doenças cardiovasculares, com risco de 20% para o infarto do miocárdio. Além disso, altas concentrações de PAI-1 são encontradas em mulheres com aborto precoce de origem desconhecida e a presença do alelo 4G pode explicar estes casos, principalmente se no exame de sangue for detectado o alelo 4G em homozigose (2 alelos). Considerando que pelo menos 25% dos casos de aborto recorrente não se encontra uma causa que explique, a pesquisa do polimorfismo 4G/5G é mais um exame que pode auxiliar neste diagnóstico e permitir um tratamento para que um novo aborto seja evitado.
Endometriose
Aassociação entre endometriose fertilidade tem sido alvo de discussão há muitos anos. Os debates em torno das proporções com que esta doença afeta a capacidade da mulher em ter filhos têm causado, por muitas vezes, um “vaivém” nas condutas e tratamentos médicos. É certo que todos os tipos e graus de Endometriose podem influenciar a fertilidade, mas, ainda assim, o diagnóstico não é tão evidente e, entre outras causas de infertilidade, fica como última opção na pesquisa.
Em alguns casos, esta demora pode ser explicada pela inexistência de sintomas, ausência das queixas clínicas e falta de evidências laboratoriais dos Exames de Sangue e Ultrassom Endovaginal. Muitas vezes, a Videolaparoscopia, conclusiva para o diagnóstico, só é solicitada após alguns tratamentos sem sucesso, atrasando a concepção e prolongando o sofrimento do casal.
A Endometriose pode atrapalhar o resultado de gravidez mesmo nos programas de Fertilização In Vitro e, por isso, após a falha destes tratamentos, esta possibilidade de diagnóstico deve ser avaliada, ainda que na ausência de sintomas. Temos observado uma taxa maior de gravidez em pacientes com sintomologia inexpressiva que realizam a Videolaparoscopia quando comparada com aquelas que não a fizeram e, por isso, acreditamos muito na importância desse diagnóstico.
A Endometriose causa infertilidade pelos seguintes efeitos:
- Influencia os hormônios no processo de ovulação e na implantação do embrião;
- Altera também o hormônio prolactina e as prostaglandinas que agem negativamente na fertilidade;
- Provoca alterações imunológicas: alterações celulares responsáveis pela imunologia do organismo (células NK, macrófagos, interleucinas, etc.);
- Interfere na receptividade endometrial. O endométrio, tecido situado no interior da cavidade uterina e local onde o embrião se implanta, sofre a ação de substâncias produzidas pela Endometriose (ILH e LIF – Leukemia Innibitory Factor), que atrapalham a implantação do embrião;
- Pode interferir no desenvolvimento embrionário e aumentar a taxa de abortamento.


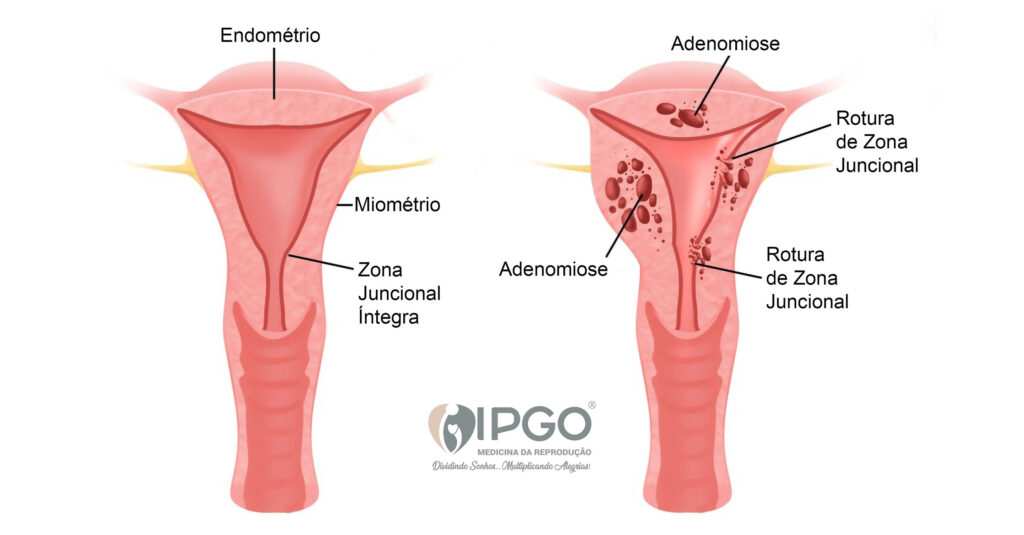
Adenomiose
A Adenomiose é uma patologia uterina relacionada com a Endometriose, caracterizada pela presença de glândulas e estroma endometrial no miométrio (camada muscular do útero), podendo levar a hipertrofia das fibras musculares, com aumento do volume uterino.
A Adenomiose pode ser focal ou difusa, e, quando difusa, pode tornar o útero mais volumoso e pesado. A doença é comumente encontrada em multíparas entre 35 e 50 anos, mas estudos recentes mostram sua associação com infertilidade, falhas de implantação e abortos recorrentes.
Clinicamente, a Adenomiose causa menorragia (aumento do fluxo menstrual), dismenorreia (cólicas) e dor pélvica crônica. Sua causa ainda é desconhecida.
A Ressonância Magnética da pelve é o exame padrão ouro para o diagnóstico, com 90 de taxa de especificidade e sensibilidade, mas uma Ultrassonografia Endovaginal boa resolução realizada por profissionais especializados nesta área, também pode ser utilizada para diagnóstico. Mulheres que apresentam a zona juncional entre o endométrio e miométrio acima de 8mm são diagnosticadas com a doença.
O mecanismo exato da associação de Adenomiose e infertilidade ainda não está claro. Estudos mostram sua associação com as falhas de implantação e aumento no risco de abortos em mulheres submetidas a tratamento de Fertilização in Vitro. Estudos multicêntricos apontam para um mecanismo autoimune no processo, devido ao aumento de macrófagos (CD163) e células NK (CD 56) no endométrio de mulheres com Adenomiose.
Pacientes com Adenomiose se beneficiam com “Ultra Down Regulation” por 2-6 meses, isto é, a mulher recebe os medicamentos agonistas de depósito Adenomiose (Lectrum, Lupron Depot ou Zoladex) antes do início do preparo do útero para a transferência dos embriões. O tempo de tratamento vai depender do grau de comprometimento do útero.
Atualmente, o IPGO recomenda o exame de Ultrassom com preparo intestinal para que se avalie também a Endometriose que, frequentemente, está associada à Adenomiose. A partir desse exame, a Adenomiose é considerada grave quando compromete mais do que 50% do miométrio.
Poucos óvulos maduros (“Duplo Gatilho”)
Uma das grandes preocupações dos casais, e principalmente das mulheres que passam por este procedimento, é a quantidade e qualidade dos óvulos que serão obtidos. Não alcançar o esperado frustra. Ter óvulos maduros é um pré-requisito para a realização do processo de fertilização in vitro. Ter mais pode ser melhor
O “Duplo Gatilho” (Double Trigger) é uma nova ferramenta valiosa no arsenal para tratar pacientes com baixo rendimento de óvulos maduros, apesar de um desenvolvimento folicular aparentemente normal e dos níveis de estradiol adequados. Mesmo sem o antecedente negativo, pode ser uma opção para aumentar o número de óvulos captados, óvulos maduros e embriões formados, com melhores taxas de gravidez.
Essa técnica é indicada em pacientes com histórico de muitos óvulos imaturos nos ciclos de fertilização in vitro. Essas pacientes poderão ser beneficiadas com um número significativamente maior de óvulos recuperados, um número maior de embriões transferidos e maiores taxas de gravidez.
Contrações uterinas em excesso após a transferência embrionária
Alguns estudos demonstraram que o embrião transferido pode ser expelido pelo útero após a transferência embrionária, o que se atribui às contrações uterinas. Esses estudos levantaram a hipótese de que nos tratamentos de fertilização in vitro, as contrações uterinas em excesso, acompanhadas ou não da sensação de cólicas, no momento da transferência dos embriões ou nos dias que se seguem, podem, muitas vezes, ser responsáveis pela falha do tratamento.
A Ressonância magnética cine-mode display é equipada com um software é capaz de medir as contrações uterinas e sua direção. O tratamento alternativo é com a medicação Atosiban, no momento da transferência embrionária. Leia na íntegra este artigo no site do IPGO.
Inflamações crônicas “silenciosas”
As Inflamações Crônicas Subclínicas, que aqui chamamos de “Inflamações Silenciosas” por serem imperceptíveis e não causarem sintomas, podem interferir na fertilidade, dificultando o sucesso da gravidez espontânea, e também nos tratamentos de fertilização (falhas de implantação).
A inflamação é um mecanismo de defesa natural do corpo. Faz parte do sistema imunológico e pode ser desencadeada por muitos fatores. É um processo complexo pelo qual os glóbulos brancos do corpo são liberados no sangue ou tecidos afetados para combater a infecção. A inflamação é a maneira de o corpo marcar uma região para receber atenção do sistema imunológico.
Óvulos e espermatozoides saudáveis e hormônios equilibrados são necessários para uma gravidez bem-sucedida, mas igualmente importante é a condição e a receptividade do útero. Um óvulo fertilizado deve inserir-se na parede do útero para implantação, mas a inflamação uterina crônica é uma causa conhecida de falha na implantação e perda gestacional precoce.
Essas inflamações são causadas por razões variadas: estresse físico, emocional e mental; dieta inadequada; toxinas ambientais; problemas simples de saúde, como alergias e obesidade; problemas ginecológicos, como ovários policísticos, endometriose, falência ovariana ou simples processos naturais, como a própria ovulação ou mudança cíclica do ovário.
Exames específicos para identificação precoce da Inflamação Crônica Subclínica são as citocinas: Interleucina 10 (IL-10); Interleucina 6 (IL-6); Lipoproteína A; Óxido Nítrico; Fator de Necrose Tumoral (TNF alfa) e a Fosfolipase A2 (PLAC2) .
O tratamento baseia-se em dieta apropriada que deverá ser indicada por nutricionista ou nutrólogo, suplementos vitamínicos manipulados de forma individualizada que minimizem o processo inflamatório, além da redução do estresse e atividades físicas regulares.
Condições reprodutivas associadas à Inflamação Crônica incluem: Endometriose; Síndrome do Ovário Policístico (SOP); Doença Inflamatória Pélvica; Miomas Uterinos e Cistos Ovarianos; Adenomiose e Síndrome de Asherman; Menopausa Precoce (insuficiência ovariana prematura); má qualidade de espermatozoides; má qualidade dos óvulos.
IEG (Injeção Endometrial de Gonadotrofina Coriônica Humana)
Gonadotrofina coriônica humana (hCG) intrauterina antes da transferência dos embriões
A implantação é um processo complexo e muitos fatores estão envolvidos, como, por exemplo, a gonadotrofina coriônica humana (hCG). Esse hormônio é secretado pelo embrião e tem papel fundamental na “invasão” do endométrio e na regulação da tolerância imunológica do endométrio ao embrião, essencial para implantação. Além disso, ele regula a liberação de várias substâncias importantes para esse processo. Dessa forma, a injeção de hCG diretamente no endométrio pode melhorar a taxa de implantação. Esta ideia foi proposta inicialmente por Mansour et al, que realizou um grande estudo realizado no Egito avaliando a injeção intrauterina de 500 UI de hCG antes da transferência de embrião. Foi demonstrado que, com esse procedimento, houve aumento da taxa de implantação de 29,5% para 41,6% e a taxa de gravidez de 60% para 75%, resultados estatisticamente significativos (crescimento médio de 23% nesse estudo). Nesta técnica, um frasco de hCG é diluído em meio de cultura e injetada no endométrio antes da transferência. Logo após este estudo, realizamos um estudo similar no IPGO, no qual nomeamos o procedimento de IEG (Injeção Endometrial de Gonadotrofina Coriônica). Em nosso estudo, também houve aumento nas taxas de implantação, taxa de gravidez e taxa de gravidez clínica nas pacientes que realizaram IEG antes da transferência de embriões, mas sem IEG (Injeção Endometrial de Gonadotrofina Coriônica Humana) significância estatística, provavelmente devido ao pequeno número de casos. Vários estudos surgiram depois, com resultados controversos. Uma revisão sistemática e meta-análise foi então realizada por Gao et al e publicada em Julho de 2019 na revista científica Fertility and Sterility https://www.fertstert.org/article/ S0015-0282(19)30142-6/pdf. Este tipo de estudo consiste em avaliar tudo o que foi publicado na literatura médica a respeito do tema, unir os estudos e avaliar conjuntamente os resultados. Apesar de não ter consenso de qual o melhor momento a ser realizada (alguns minutos antes ou horas antes da transferência embrionária), a conclusão foi que a IEG pode aumentar as taxas de implantação, gravidez clínica e nascimentos.
As causas do insucesso podem ser problemas com os embriões, útero-endométrio, problemas imunológicos, endometriose e adenomiose, poucos óvulos maduros e inflamações Crônicas subclínicas.
Conclusão e novas perspectivas
Aavaliação das falhas nos tratamentos por fertilização in vitro é muito complexa e deve ser individualizada para cada casal. Muitos pacientes, ao terem um novo diagnóstico que talvez justifique o insucesso dos seus tratamentos, perguntam a si mesmos e a seus médicos porque esta iniciativa não foi tomada antes que ocorressem fracassos sucessivos. É importante enfatizar que vários destes exames são alvo de controvérsias e discussões no mundo inteiro.
Existem ainda outros exames, como a dosagem da Anexina V; Anti-anexina V; Citocinas Th1 e Th2; Glicodelina-A e IGFBB-L; HLA-G (Human Leukocyte Antigen-G, que ajuda selecionar o melhor embrião);; INVOcell (a fertilização ocorre dentro de uma cápsula colocada dentro da vagina); e a SEED (Sub Endometrial Embryo Delivery, uma mini câmera é inserida dentro do útero no momento da transferência para se localizar o melhor local para a implantação), que têm indicações restritas, mas que talvez, num futuro próximo, possam ser utilizados.
Muitos questionam o real valor de alguns destes diagnósticos e técnicas e se eles realmente justificariam o fato de a gravidez não ter ocorrido.
Por isso, não é todo profissional que concorda em solicitá-los e, quando o fazem, deixam como uma opção mais remota. Cada médico tem a sua experiência profissional e obedece rigorosamente ao conceito da “medicina baseada em evidências” e, por isto, não valoriza estes tratamentos. Entretanto, muitos deles Conclusão e novas perspectivas “ainda não têm evidências”, mas poderão tê-las no futuro, têm proporcionado, no presente, resultados positivos de gravidez.
Estamos atentos a todas as novidades que venham ajudar os casais a construírem a sua família.
“A nossa missão é fazer o que há de melhor para aqueles que desejam ter filhos e não o conseguem naturalmente”.
Este texto foi extraído do e-book “Como aumentar as chances de sucesso nos tratamentos de fertilização”.
Faça o download gratuitamente do e-book completo clicando no botão abaixo:

