A inseminação intrauterina (IIU) é conhecida desde a Antiguidade. A primeira inseminação artificial de que se tem registro foi realizada pelos Árabes (Heiss, 1972) em 1322. É uma opção terapêutica relativamente simples, pouco invasiva e vem sendo utilizada como tratamento de casais inférteis ao longo da história.
Nos tratamentos de inseminação intrauterina, também chamada de inseminação artificial, a fertilização ocorre no próprio organismo e não requer estrutura de laboratório complexa nem ambiente cirúrgico para sua realização. Além disso, por utilizar protocolos simples e de baixo risco para estimulação ovariana, podem facilmente ser realizados pelo ginecologista geral.
Já a fertilização in vitro (FIV) ocorre no laboratório, requer equipamentos laboratoriais sofisticados e envolve protocolos mais complexos de estimulação ovariana e exige, por isso, profissionais especializados em Medicina Reprodutiva e Clínicas de Fertilização.
A avaliação completa do casal definirá o melhor tratamento e indicará se o início será por um método mais simples ou de maior complexidade. Isso se justifica, pois qualquer tratamento, por mais simples que seja, envolve desgaste emocional e frustração em caso de resultado negativo. A pesquisa mínima da fertilidade antes da indicação de um determinado tratamento evitará a opção com pouca chance de sucesso.
Exames mínimos necessários
- Espermograma completo;
- Histerossalpingografia ou videolaparoscopia;
- Ultrassonografia endovaginal;
- Dosagens hormonais – FSH e LH (do 3º ao 5º dia do ciclo), TSH, T4 livre e prolactina;
- Avaliação da reserva ovariana;
- Sorologias do casal.
Principais requisitos que determinam a possibilidade de tratamento de baixa complexidade
- Permeabilidade tubária (comprovada por histerossalpingografia ou laparoscopia);
- Espermograma com morfologia normal e processamento seminal com mais de cinco milhões de espermatozoides móveis.
Se estes requisitos não forem atendidos e mediante a compreensão e consentimento do casal, indica-se a FIV. Há ainda outros fatores que não excluem um tratamento de baixa complexidade e ajudam na tomada de decisão: idade, tempo de infertilidade e fatores de infertilidade associados. Idade maior que 37 anos, tempo de infertilidade maior que cinco anos, reserva ovariana baixa e endometriose moderada/grave são maus prognósticos para baixa complexidade e devem ser avaliados criteriosamente.
Nessa decisão ainda pesam a ansiedade, a vontade e a disponibilidade financeira do casal.
Inseminação intrauterina
A inseminação intrauterina é a introdução de sêmen preparado no laboratório no interior do útero com objetivo de se obter gestação. A inseminação aproxima o(s) óvulo(s) dos espermatozoides para que a fertilização ocorra naturalmente na tuba uterina.
1. Indicações da inseminação intrauterina
• Falha em três a seis ciclos de coito programado;
• Fator cervical;
• Infertilidade Sem Causa Aparente (ISCA);
• Endometriose mínima ou leve;
• Anovulação;
• Incapacidade de depositar o sêmen na vagina (hipospádia, ejaculação retrógrada, impotência neurológica);
• Alteração seminal leve.
2. Conhecimentos e recursos necessários para realização da IIU
• Conhecimento sobre as drogas e as complicações dos esquemas de indução da ovulação;
• Ultrassom endovaginal;
• Se possível, um laboratório à disposição para dosagem rápida de hormônios;
• Laboratório para o preparo de sêmen.
Embora a Inseminação Intrauterina (IIU) possa ser realizada em ciclos espontâneos, vários autores demonstraram maiores índices de sucesso quando os ciclos são estimulados.
3. Passo a passo
Estimulação ovariana
A estimulação ovariana é uma etapa importante para o sucesso do tratamento IIU. O objetivo é estimular mais de um oócito, dois ou três no máximo, para que, pela quantidade e a qualidade dos oócitos produzidos, a taxa de resultado positivo seja maior. Muitos estudos têm demonstrado os benefícios da estimulação ovariana quando comparados aos ciclos espontâneos. A taxa de gravidez sem estimulação ovariana é muita baixa, tanto no coito programado (cerca de 1,5%) quanto na inseminação (cerca de 4%). A taxa de gravidez em grupos de pacientes que tiveram os ovários estimulados é até cinco vezes maior do que em grupos que não receberam os estímulo.
O ginecologista não só deve ter conhecimento dos medicamentos utilizados na rotina da estimulação ovariana, como também realizar exames de ultrassom para o acompanhamento do desenvolvimento folicular. Caso o profissional não disponha deste recurso, deverá estabelecer parceria com uma clínica de ultrassom experiente que possa avaliar o ciclo ovulatório desde o início da menstruação. O primeiro exame deverá ocorrer no 2º ou 3º dia da menstruação para confirmar a inexistência de folículos remanescentes do ciclo anterior. O exame deve ser repetido de acordo com o desenvolvimento folicular, até que se obtenha pelo menos um folículo com o diâmetro médio de 18 mm e o endométrio com espessura superior a 7 mm. Um laboratório de análises clínicas capaz de entregar o resultado de dosagens hormonais de estradiol e progesterona em poucas horas pode ser útil para tirar dúvidas quanto à real fase do ciclo ovulatório ou se a ovulação ocorreu antes do período previsto. Quando isso ocorrer, deve-se ponderar o cancelamento do procedimento.
Vários diferentes medicamentos, orais ou injetáveis e isolados ou em associação, podem ser utilizados para indução da ovulação:
a) Citrato de clomifeno
É o fármaco mais usado nas induções de ovulação desde 1965. A dose é de 50 a 150mg/dia por cinco dias, com início entre o 2º e o 5º dia do ciclo. O citrato de clomifeno tem as grandes vantagens de ser via oral e de baixo custo. Entretanto, apresenta algumas desvantagens devido à sua ação antiestrogênica no útero, levando ao antagonismo do estrógeno no endométrio e no muco cervical, com consequências prejudiciais. Além disso, desenvolve menos folículos quando comparado com as gonadotrofinas injetáveis.
b) Inibidor de aromatase (Anastrozole e Letrozole)
Em geral, leva a uma resposta monofolicular. Tem vantagem sobre o clomifeno por não apresentar os efeitos negativos sobre o muco cervical e o endométrio. É uma opção para as pacientes resistentes ao citrato de clomifeno ou que apresentaram endométrio fino (< 7 mm) com seu uso. A dose é 5 mg/dia de letrozole ou 2 mg/dia de anastrozole por cinco dias, com início entre o 2º e o 5º dia do ciclo.
c) Gonadotrofinas injetáveis
Podem ser derivadas de urina de mulheres menopausadas, como o FSH isolado ou com componente LH (hMG); ou sintetizadas por engenharia genética, como o FSH recombinante. As gonadotrofinas têm a desvantagem de ter um custo elevado e ser de uso subcutâneo. Mas, em geral, levam ao crescimento de mais folículos e têm melhores taxas de sucesso. A dose é geralmente de 75 UI em dias alternados (ou diária), com início no 2º ou 3º dia do ciclo . De um modo geral, não há diferença de eficácia entre as variadas gonadotrofinas injetáveis. As pacientes com Síndrome dos Ovários Policísticos apresentam níveis elevados de LH e, por isso, a utilização de FSH isolado costuma ter melhores resultados. Em mulheres com hipogonadismo hipogonadotrópico, como há déficit de produção endógena de gonadotrofinas, o indutor oral não tem resposta, e, portanto, gonadotrofinas injetáveis, de preferência com componente LH associado (hMG) são necessárias. As urinárias têm ainda a vantagem de ser mais baratas.
d) Esquemas mistos
Algumas vezes é possível associar, em diferentes esquemas, um dos indutores via oral com gonadotrofinas injetáveis.
Os tratamentos iniciam-se entre o 2º e o 5º dia do ciclo menstrual com a realização de uma ultrassonografia transvaginal para a avaliação ovariana, verificação da existência de cistos remanescentes, reserva ovariana e checagem do endométrio (Figura 12-1). A partir daí, inicia-se ou não a indução da ovulação. Por volta do 8º dia do ciclo, a paciente retorna para controle ultrassonográfico seriado a cada dois dias, até a obtenção de um ou mais folículos (três no máximo) com 18 mm de diâmetro médio (Figura 12-2 e 12-3). Caso haja mais de três folículos maiores que 16 mm, o ciclo deve ser suspenso e a paciente orientada a ter relações com preservativo, pelo risco de gravidez múltipla. Outra possibilidade é converter o ciclo em fertilização in vitro. É importante também avaliar a espessura endometrial. Caso o endométrio não ultrapasse 7 mm, o que ocorre principalmente com o uso do clomifeno, também vale a pena suspender o ciclo e trocar a estimulação ovariana para inibidores de aromatase ou gonadotrofinas injetáveis.
Figura 12.1 – Ultrassom no 2º – 3º Dia do ciclo menstrual para iniciar estimulação ovariana para Coito Programado ou Inseminação Intrauterina.
Observa-se endométrio fino (< 5 mm) e ausência de folículos ovarianos > 10 mm.

Figura 12.2 – Ultrassom de 8º Dia do Ciclo menstrual com estimulação ovariana para Coito Programado ou Inseminação Intrauterina.
Observa-se endométrio tornando-se mais espesso e de aspecto trilaminar e ovários com três folículos em crescimento.
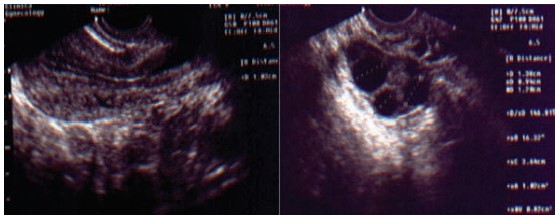
Figura 12.3 – Ultrassom de 10º Dia do ciclo menstrual com estimulação ovariana para Coito Programado ou Inseminação Intrauterina.
Observa-se endométrio de padrão trilaminar com espessura > 7 mm e presença de folículo pré-ovulatório >18 mm.
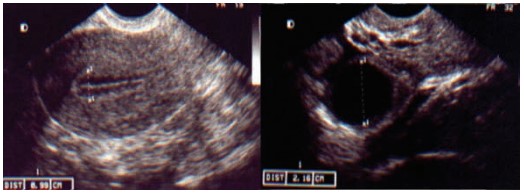
Pico de LH ( hormônio luteotrófico)
Quando o maior folículo atinge mais de 18 mm em ciclos de coito programado, o pico de LH pode ocorrer espontaneamente ou ser simulado através da utilização da gonadotrofina coriônica ou hCG, que se une aos receptores de LH com ação semelhante a desse hormônio. A vantagem de sua utilização é garantir a ovulação, pois nem sempre o pico de LH ocorre. Além disso sabe-se o momento em que a paciente irá ovular (36 horas após seu uso). Pode-se programar a inseminação entre 24 a 48 horas de sua aplicação.
A simulação também é necessária em pacientes com hipo-gonadismo hipogonadotrópico, uma vez que a paciente é incapaz de desencadear o pico endógeno de LH. A dose recomendada é 5.000 UI do hCG urinário ou 250 mcg (1 ampola) do hCG recombinante.
A inseminação intrauterina
Os casais realizando coito programado devem manter relações sexuais diariamente ou em dias alternado após o hCG.
Já a inseminação intrauterina acontece, em geral, 36 horas após o hCG. Alguns autores mostraram bons resultados com a inseminação dupla com 12 e 36 horas após a aplicação do hCG.
Preparo do sêmen para a inseminação intrauterina
Para a realização da inseminação intrauterina, é necessário preparar a amostra seminal em laboratório. O método ideal para a coleta seminal é a masturbação, numa sala apropriada, anexa ao laboratório. O frasco coletor deve ser fornecido pelo laboratório e deve apresentar boca larga e ser de material previamente testado quanto à toxicidade para a motilidade espermática. Todo o material ejaculado é depositado no frasco coletor devidamente identificado.
A coleta domiciliar segue as mesmas orientações, sendo necessário retirar um kit no laboratório. O material deverá ser avaliado em até uma hora após a coleta.
As técnicas mais utilizadas para o processamento seminal no laboratório são:
- Gradiente descontínuo de densidade: baseada na aplicação de uma força centrífuga sobre os espermatozoides e outros elementos particulados do sêmen, obrigando-os a vencer gradientes de densidades diferentes. Os espermatozoides de maior qualidade ultrapassam essas camadas e formam o precipitado. O plasma seminal, debris, células germinativas, leucócitos e espermatozoides anormais que ficaram retidos no sobrenadante são desprezados, resultando em uma amostra limpa e com os melhores espermatozoides.
- Migração ascendente (swim-up): o sêmen é depositado no fundo de um tubo de ensaio e coberto por uma pequena quantidade de meio de cultura tamponado. Os melhores espermatozoides se desprendem e nadam para a superfície. Após um período, retira-se o sobrenadante que contém espermatozoides com excelente motilidade.
- Lavagem seminal (sperm-wash): consiste na adição de meio de cultura tamponado ao sêmen e posterior centrifugação para separar o plasma dos espermatozoides. Realizado o processamento seminal, a amostra é ressuspendida em 0,5 ml e o cateter para inseminação é carregado. O médico introduz o cateter pelo canal cervical e deposita a amostra seminal lentamente na cavidade uterina (Figura 12-4).
Figura 12.4 – Inseminação Intrauterina
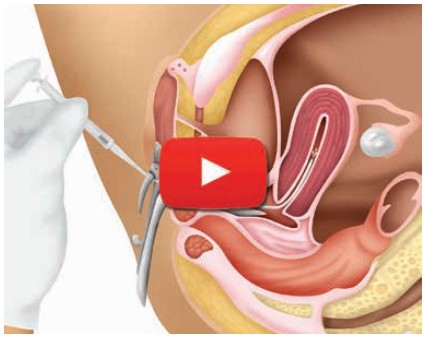
Após o procedimento, a paciente permanece em repouso por 30 minutos, e, tendo alta, volta à vida normal, mantendo o ritmo das relações sexuais, inclusive no dia da inseminação.
Suporte de fase lútea
Para o suporte de fase lútea, pode-se usar a progesterona ou o hCG. Existem diferentes formas de apresentação da progesterona (oral, vaginal, injetável) no mercado, não havendo diferenças significativas entre elas. Normalmente, utiliza-se 200 mg de progesterona micronizada (utrogestan ou evocanil) via vaginal. Quando comparada ao hCG (utilizado em 1.500 UI a cada três dias), a progesterona apresenta menor risco de hiperestímulo.
Orienta-se o teste de gravidez 14 dias após a inseminação intrauterina ou 16 dias após o hCG no coito programado.
4. Complicações
Complicações são raras neste tipo de procedimento. Mas, dentre as possibilidades, existe um risco muito baixo de infecção (0,2%), reação alérgica e síndrome do hiperestimulação ovariana (1% a 2%) (Capítulo 18). A principal complicação é a gestação múltipla (16%) quando medicamentos para estimulação ovariana são utilizados.
5. Taxas de Sucesso
A taxa de sucesso dos tratamentos de baixa complexidade está muito relacionada com a causa da infertilidade, mas é inferior à taxa das técnicas de alta complexidade.
Em pacientes anovulatórias, a taxa de ovulação é de 70% a 80% com estimulação ovariana e quando esta é a única causa de infertilidade, a taxa de gravidez com coito programado chega até a 20-25% por ciclo, com uma taxa de gravidez cumulativa em seis meses de até 60-75%. Após este tempo, o prognóstico é ruim. Em outros casos, as chances com coito programado são baixas.
Na inseminação intrauterina em pacientes abaixo de 30 anos, a taxa de gravidez é de 15% a 20%, mas acima de 37 anos cai para 6,2%. Os resultados são melhores quando a causa é ovulatória, ou por fator masculino leve ou sem causa aparente. Alterações tubárias e endometriose têm chances reduzidas.
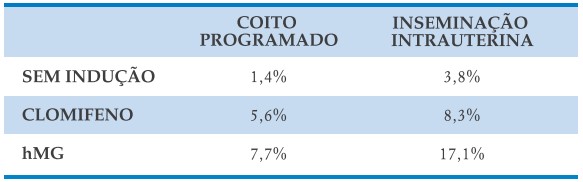
Nas pacientes com infertilidade sem causa aparente, a inseminação tem melhores resultados do que o coito programado quando associada à estimulação ovariana. E o uso de gonadotrofinas tem resultados melhores que indutores orais (Quadro 12-1).
A maioria das gestações acontece nos primeiros quatro meses de tratamento. Nos casos em que o casal não engravida após seis meses de tratamento, outras técnicas de reprodução assistida devem ser consideradas, sempre individualizando o caso e levando-se em consideração a idade da paciente, um dos principais fatores prognósticos de sucesso dos tratamentos, o tempo de infertilidade e a causa.
Quadro 12.1 – Taxas de gravidez/ciclo com baixa complexidade em pacientes com Infertilidade sem causa aparente
Palavra da enfermagem do IPGO
A maioria dos casais chega à clínica de Reprodução Assistida sem o conhecimento necessário sobre as técnicas / procedimentos que poderão ser indicados. A equipe de enfermagem será fundamental na explicação dos diferentes tipos de procedimentos utilizados e na indicação correta para cada caso.
A equipe de enfermagem deve pontuar cada etapa do processo até dia da Inseminação Intrauterina. Muitos pacientes assumem que o processo é rápido e que as medicações prescritas são apenas as de via de administração oral.
Este texto foi extraído do e-book “Manual Prático de Reprodução Assistida para a Enfermagem”.
Faça o download gratuitamente do e-book completo clicando no botão abaixo:
