Diferentes medidas adjuvantes já foram propostas com o intuito de melhorar os resultados em pacientes com baixa resposta. Entre as medidas sugeridas estão piridostigmina (Mestinon®) e L-arginina que não apresentam um estudo consistente comprovando suas eficácias. Por outro lado, outros estudos mostram real benefício com o uso do GH (hormônio de crescimento) , testosterona transdérmica e DHEA, os quais são opções neste grupo de pacientes. Soma-se ainda a utilização de G-CSF (fator de crescimento de colônia de granulócito), melatonina, myo-inositol e LH prévio ao ciclo, que apresentam poucos estudos, mas que parecem melhorar os resultados.
Uso de testosterona antes do estímulo ovariano
A idéia de que a testosterona poderia ser útil para melhorar a resposta ovariana se baseia em estudos prévios em animais que sugerem que andrógenos desempenham um papel importante no desenvolvimento folicular nos estágios iniciais. Além disso, o aumento na concentração intraovariana de andrógenos parece aumentar a expressão de receptores de FSH nas células da granulosa, aumentando a sensibilidade dos ovários ao FSH.
Paralelamente a esses estudos, alguns achados clínicos em mulheres com aumento de andrógenos (ovários policísticos e usuárias de hormônios masculinos exógenos) demonstram que a exposição a esses hormônios pode levar a um maior número de folículos em desenvolvimento. Em contrapartida, tem sido relatado que níveis inadequados de andrógenos estão associados com menor sensibilidade ao FSH e baixa taxa de gravidez em ciclos de FIV.
Vários estudos clínicos foram realizados e, em 2015, uma meta-análise foi publicada pela bibloteca Cochrane (Nagels et al, 2015) mostrando aumento na taxa de nascidos-vivos com uso de testosterona em más respondedoras. Em 2019, uma nova meta-análise mostrou que o uso de testosterona melhorou número de óvulos maduros, número de embriões, taxa de gravidez clínica e taxa de nascidos-vivos. Como os estudos são muito heterogêneos, ainda não é consenso mas acredita-se que a testosterona prévia ao ciclo pode ser benéfica em pacientes mas respondedoras.
DHEA (Dehidroepiandrosterona):
DHEA é um hormônio esteroide secretado pela glândula suprarrenal e células da teca do folículo ovariano. No ovário, DHEA é convertido em hormônios masculinos (androsterona e testosterona,) os quais, são convertidos em hormônios femininos (estrona e estradiol) respectivamente. DHEA diminui progressivamente com a idade. É essencial para a fabricação do hormônio estrógeno da mulher e é vendido como suplemento alimentar com o objetivo de combater o envelhecimento e melhorar a sensação de bem-estar. A falta pode reduzir o desejo sexual, a massa muscular e as ações do sistema imunológico. Durante o período reprodutivo da mulher, sua concentração no organismo é mais alta. Quando esse hormônio apresenta concentrações abaixo do normal, pode refletir em outros hormônios femininos que também estarão em concentração menor, prejudicando a reprodução. Como é um precursor da testosterona, acredita-se que sua suplementação possa ter o mesmo efeito benéfico que a mesma na melhora a resposta ovariana.
Diversos trabalhos científicos têm demonstrado que a ingestão do hormônio DHEA por via oral em um período não inferior a dois meses tem demonstrado sua ação positiva em mulheres mais velhas com dificuldade em engravidar ou com baixa reserva. Duas meta-análises (estudos que agrupam todos os estudos publicados do tema) mostraram que uso de DHEA em más respondedoras pode aumentar o número de óvulos coletados. Em uma destas meta-análises, foi demostrado, ainda, aumento na taxa de nascidos-vivos. Entretanto, por não serem estudos tão consistentes, ainda necessitamos de mais estudos que comprovem as reais vantagens do uso de DHEA no aumento do sucesso nos tratamentos de fertilização.
Hormônio de crescimento (GH):
O hormônio GH (Growth Hormone – Hormônio do Crescimento) é sintetizado pela glândula hipófise e, como o próprio significado sugere, é responsável pelo controle do crescimento do ser humano. O GH age no organismo todo, promovendo o crescimento e o desenvolvimento de todas as células do corpo humano. Estudos realizados constantemente ao longo dos últimos anos têm apontado o hormônio GH como um grande influenciador da função ovariana.
Vários estudos mostram taxas de sucesso de FIV significativamente melhores nas pacientes que adicionaram este hormônio ao tratamento de estimulação aumentando significativamente as chances de uma gravidez e o nascimento de um bebê.
O mecanismo pelo qual o hormônio de crescimento (GH) pode melhoraras taxas de sucesso da fertilização in vitro não está claro. No entanto, com base em estudos em animais e humanos, tem sido demonstrado que este hormônio está envolvido na produção de hormônios esteroides no ovário e no desenvolvimento de folículos ovarianos, aumento significativo na expressão dos receptores dos hormônios FSH e LH nas células da granulosa e aumento significativo da função mitocondrial. Estudos têm demonstrado que, em ratinhos, quando está faltando o receptor e a proteína de ligação do hormônio de crescimento, há uma redução significativa no desenvolvimento de folículos ovarianos. Além
disso, o GH aumenta a produção de IGF-1, que tem papel importante na função ovariana, desenvolvimento folicular, produção de estrógeno e maturação dos óvulos. As pacientes más respondedoras, em geral, apresentam nível diminuído de IGF-1 no líquido folicular e, frente a isso, sugere-se que elas seriam beneficiadas com o uso do GH.
Como o GH auxilia em tratamentos de Reprodução Assistida?
O hormônio GH atua por meio da estimulação da somatomedina C, ou IGF-1 (fator de crescimento de insulina I). É encontrado em vários tecidos e também nos folículos ovarianos, porém, de acordo com estudos, a quantidade desse hormônio é menor em mulheres que apresentam má resposta ovariana. Logo, conclui-se que a redução do IGF-1 altera as funções celulares de mulheres com idade avançada ou baixa reserva.
Partindo desse princípio, pesquisas recentes demonstraram que mulheres com baixa contagem de óvulos que tiveram o hormônio GH adicionado ao protocolo de estimulação ovariana tiveram uma melhor resposta folicular. O uso do hormônio GH pode, ainda, aprimorar a qualidade dos óvulos, proporcionando embriões de melhor qualidade e, consequentemente, aumentando as taxas de gravidez. Além disso, pode aumentar a quantidade de óvulos gerados na indução da ovulação.
Existem duas razões para esse resultado:
- A administração do hormônio GH durante a estimulação ovariana gera uma melhor resposta das gonadotrofinas (medicações, normalmente injetáveis, utilizadas durante a indução ovariana), por meio da regulação dos receptores de FSH.
- O hormônio do crescimento no óvulo reforça a atividade mitocondrial.
Assim, há comprovação de que os óvulos de mulheres acometidas por baixa reserva ovariana podem ser de melhor qualidade e com mitocôndrias mais funcionais quando recebem hormônio GH. Isso tem incentivado muitos países a já adotarem o uso do hormônio do crescimento em ratamentos de reprodução assistida para mulheres na mesma situação.
Assim, apesar de ainda ser alvo de controvérsias e dúvidas, existe evidência que GH pode ser útil em pacientes más respondedoras. No entanto, é importante deixar claro que essa suplementação não é um tratamento mágico, pois muitas mulheres que usam este hormônio ainda terão tentativas infrutíferas de FIV.
Protocolos de aplicação do GH
• Esquema curto – Esquema tradicional de aplicação do GH
Os protocolos são variáveis. As doses mais eficazes do hormônio do crescimento e a duração ainda não foram esclarecidas. Até a atualidade, os estudos publicados utilizam doses entre 4UI – 24UI, administradas diariamente ou a cada dois dias, utilizadas durante os primeiros dias de estimulação ou para toda a fase de estimulação. Alguns ensaios clínicos têm demonstrado a sua efetividade quando combinados a protocolos tradicionais de indução de ovulação em mulheres com reserva ovariana diminuída, pois melhoram a função ovariana tendo efeito principalmente na qualidade dos óvulos.
• Esquema longo – PROTOCOLO GH LONGO
Um novo protocolo pode oferecer melhores resultados: o ESQUEMA LONGO DO GH. O hormônio GH é iniciado em uma fase precoce, antes da estimulação ovariana e estimulando precocemente as mitocôndrias dos óvulos.
Por que o ESQUEMA LONGO?
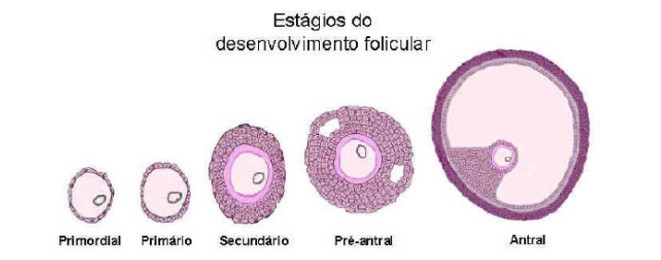
Ovogênese e foliculogênese: é o processo no qual ocorre a formação dos óvulos. Esse processo tem início antes do nascimento da mulher, ou seja, durante o seu desenvolvimento embrionário, ainda dentro do útero, mais ou menos no terceiro mês de sua vida intrauterina, e continuam se desenvolvendo na fase infantil, na puberdade na fase adulta até a menopausa. Durante toda a vida da mulher, alguns óvulos evoluem para a maturidade e se mostram adequados para serem fecundados e gerar bebês saudáveis, e muitos outros não. Estes se perdem, não evoluem e se tornam atrésicos (degenerados). Portanto, a formação final do óvulo para ser fertilizado passa por vários estágios que se iniciaram na fase inicial em que a mulher está ainda no útero de sua mãe (fase embrionária): folículo primordial, folículo primário, folículo secundário; e outra final, que se inicia 85 dias antes da
ovulação: folículo preantral, folículo antral precoce e folículo antral. Após passar por esses estágios de desenvolvimento, os folículos passam por uma fase final de recrutamento que se inicia logo após a menstruação, na qual 15-20 folículos são selecionados, entram na fase de crescimento, mas somente um é selecionado para a maturação final. Nos ciclos induzidos, como é o caso dos PROGRAMAS DE FERTILIZAÇÃO, mais óvulos são selecionados. Portanto, devemos correlacionar as fases da foliculogênese até o folículo preovulatório da seguinte forma: crescimento folicular – 65 dias , recrutamento e seleção – 10 dias e maturação final – 10 dias.
O Protocolo Longo

Este protocolo baseia-se na ideia que a maioria dos estudos até hoje publicados mostra que o PROTOCOLO CURTO, que aplica o GH exclusivamente no período concomitante à estimulação ovariana, não é aplicado no período mais importante, quando os folículos ainda são pequenos e são mais receptivos aos efeitos proliferativos do IGF-1 (ovogênese e folículogênese). Neste novo protocolo, os pesquisadores colocam a hipótese de que ao iniciar o GH, pelo menos 6 semanas antes do início da fertilização, a produção de óvulos poderia aumentar e melhorar ainda mais as chances de gravidez. O objetivo deste protocolo é melhorar a resposta ovariana
à estimulação das gonadotrofinas para FIV pela adição do hormônio de crescimento humano durante o estágio inicial do desenvolvimento do folículo Esta hipótese baseia-se em observações prévias de efeitos do hormônio do crescimento em
folículos pequenos e do fato de que estudos anteriores utilizaram o GH somente durante a própria indução da ovulação. Portanto, a aplicação do GH pode ser mais efetiva se for administrada pelo menos 6-8 semanas antes do início do ciclo de FIV, visando os pequenos folículos em crescimento.
A aplicação do GH inicia-se 40-60 dias antes da data provável da captação dos óvulos. Isto é, antes ou no início do ciclo menstrual anterior ao ciclo que será induzido.
Dois estudos avaliaram este protocolo. Um estudo avaliou 380 mulheres com má resposta que foram submetidas a 6 semanas de GH prévio a FIV, comparando-se o resultado desse ciclo com ciclo prévio sem uso de GH. Foi demonstrado melhora na qualidade embrionária e aumento da taxa de nascido-vivo de 3,9 para 23,5% com uso de GH. Outro estudo avaliou mulheres com resposta normal à estimulação ovariana e antecedente de má qualidade embrionária. Neste estudo, 781 mulheres fizeram uso de GH por 6 semanas enquanto 781 mulheres não utilizaram GH em seu ciclo. Foi demonstrado que as pacientes que fizeram uso de GH precisaram menos dias de estimulação ovariana e maior taxa de gravidez clínica.
IMPORTANTE: Por se tratar de um tratamento prolongado com medicação injetável, recomendamos que seja indicado sob a luz de critérios rigorosos.
RISCO DE COMPLICAÇÕES COM O USO PROLONGADO DO GH: Publicações demonstram que o risco do uso prolongado do GH só ocorre quando usado como anabolizante. Nestes casos, usam-se doses maiores por mais de 90 dias. Estas publicações mostram ainda que em doses menores, como as recomendadas em reprodução, NÃO AUMENTA o risco de câncer e, pelo contrário, melhora o perfil lipídico e a osteoporose (as referências bibliográficas sobre este assunto estão no fim desta publicação).
Melatonina
Um revisão da literatura de 2020 avaliou ensaios clínicos que testaram o uso da melatonina antes da FIV. Foram citados 6 estudos randomizados que mostraram benefício. Dois deles demonstraram aumento na taxa de fertilização; em três deles, houve aumento no número de óvulos maduros e, em cinco, maior número de embriões de boa qualidade. Um desses estudos (Jahromi et al, 2017) foi realizado em pacientes com baixa reserva e o uso de melatonina aumentou o número de óvulos maduros e a qualidade dos embriões gerados. Apesar de ainda necessitar de mais estudos que comprovem a sua eficácia na prática clínica, uma vez que não foi demonstrado aumento na taxa de gravidez, acredita-se que a melatonina, por sua ação antioxidante, pode melhorar a qualidade ovular e o desenvolvimento embrionário sendo uma opção em pacientes com má resposta.
Inositol
O inositol é uma substância que é mediadora de vários processos celulares, com efeitos positivos no metabolismo das mulheres. Recentes estudos têm demonstrado que a presença de altos níveis de myo-inositol no fluido folicular está
relacionada com boa qualidade dos óvulos, e sugere-se que a sua suplementação poderia melhorar a divisão celular e os resultados de gravidez nos tratamentos de reprodução assistida. Em 2015, Caprio et al publicaram um estudo com 72 mulheres más respondedoras, avaliando uso de myo-inositol 4g por dia por 3 meses antes da FIV. Foi demonstrado aumento no número de óvulos maduros além da necessidade de menor dose total de gonadotrofina sugerindo uma melhor resposta ovariana às gonadotrofinas. Entretanto, ainda não há evidência suficiente que confirme o real benefício.
G-CSF (fator estimulante de colônias de granulócitos):
CSFs (colony-stimulation factor) são citocinas produzidas principalmente por células sanguíneas e que se unem a receptores de células da medula óssea induzindo proliferação e diferenciação de glóbulos brancos (células de defesa). Entre elas está o G-CSF. Este induz a diferenciação de células sanguíneas em granulócitos (que são basófilos, eosinófilos e neutrófilos), principalmente o neutrófilo, e por isso é muito usado para pacientes cm queda nos neutrófilos pós-quimioterapia. Entretanto, não só células sanguíneas produzem CSFs, mas vários tecidos como osso, endotélio, ovário, endométrio e estudos demonstraram que nos tecidos fetais há receptores para esses fatores de crescimento. A concentração sanguínea dessas citocinas aumenta durante ovulação, além de ter alta concentração no fluido folicular e nos tecidos fetais. Além disso, estudos em animais mostraram que quando essas citocinas estão ausentes não ocorre implantação. Um estudo de 2005 (Samassi et al., 2005) avaliou 82 mulheres submetidas a FIV, dosando o nível sérico de G-CSF, e mostrou que as que apresentaram grande aumento do G-CSF endógeno tiveram taxa de gravidez de 33,5%, e as que tiveram nível baixo de G-CSF tiveram taxa de gravidez nula. Esse aumento ocorre principalmente durante a estimulação ovariana, caindo do dia do hCG até o dia da transferência. Entretanto, a partir da transferência, as pacientes que engravidaram mostraram aumento progressivo da
citocina da transferência até a implantação e então até confirmação da gestação. As que não engravidaram mostraram pequeno aumento até a implantação, mas
depois queda até o dia do beta-hCG, o que sugere um importante papel do G-CSF na implantação e na manutenção da gravidez.
Frente a isso, sugeriu-se a importância destes fatores em todas as etapas reprodutivas, sendo proposto seu uso como terapia adjuvante em ciclos de FIV para pacientes com falhas de implantação, aborto de repetição e más respondedoras. Um estudo demonstrou que, em pacientes más respondedoras, com o uso de CSF durante o estímulo ovariano, houve menos cancelamentos e menor dose de gonadotrofina necessária. Selecionando pacientes com esta citocina diminuída no sangue, seu uso associado ao estímulo ovariano levou a um maior número de oócitos maduros e fertilizados e menos cancelamentos em relação a ciclo prévio sem a medicação. Os estudos são ainda muito escassos, mas o uso do G-CSF pode ser
uma opção para estas pacientes.
Este texto foi extraído do e-book “Mulheres Maduras”
Faça o download gratuitamente do e-book completo clicando no botão abaixo:
