O que é produção independente?
Uma gestação independente é a forma pela qual mulheres, e também homens, conseguem ter filhos sem a necessidade de um parceiro do sexo oposto. Segundo a Agência Nacional de Vigilância Sanitária (Anvisa), no Brasil, nos últimos anos, houve um aumento de 2.500% na importação de sêmen dos Estados Unidos, assim como aumento pela procura e também criação de novos bancos de sêmen nacionais.
A produção independente entre as mulheres sozinhas é uma realidade cada vez mais comum e a decisão vem sempre acompanhada de muita determinação. Mulheres que não contam com um companheiro ou companheira ao seu lado, e não querem ou não podem esperar pela pessoa ideal, seja pela idade avançada ou por outros motivos, recorrem à reprodução humana para realizarem o grande sonho de ser mãe.
O termo “mãe solo” tem sido usado com bastante frequência para designar mulheres que são inteiramente responsáveis pela criação de seus filhos, tornando o nome “mãe solteira” mais antigo e “mãe solo” mais moderno. Considero está denominação bastante simpática.
E os homens também podem realizar produção independente (“PAI SOLO”)?
Índice
ToggleSim. Embora a procura masculina pela produção independente seja menor e a complexidade maior, os homens que desejam um filho sem uma parceira podem recorrer aos tratamentos de reprodução assistida para realizar o sonho da paternidade solitária. Para isso, vão precisar de duas doações: a de óvulos e a cessão temporária de útero para a gravidez (processo chamado de útero de substituição). Os detalhes estão descritos nas perguntas 53 e 54.
NAS PRÓXIMAS PÁGINAS AS PRINCIPIAIS DÚVIDAS SOBRE ESTE ASSUNTO SERÃO RESPONDIDAS.
ESSE É UM CONTEÚDO EXTENSO PARA QUE VOCÊ TENHA TODOS
OS DETALHES QUE FAZEM A DIFERENÇA!
MÃE SOLO
Por ser mais frequente mulheres desejarem a “produção independente” quando comparamos com os homens, darei início pelo lado feminino.
1. Como se preparar para ter um filho numa produção independente?
Qualquer pessoa, homem ou mulher, que deseja ter um filho, deve de preparar física e psicologicamente para este novo modo de vida. O primeiro passo é procurar uma clínica especializada com médicos capacitados que realizem uma boa avaliação e estejam atualizados nestes tratamentos; e que tenham o apoio psicológico necessário para esse momento, além de orientações sobre trâmites legais que a produção independente possa exigir. Todos exames que demonstrem as condições da plenitude da sua saúde reprodutiva devem ser realizados.
Além disso, algumas orientações, já comentadas em outros e-books, podem aumentar as chances de uma produção independente, como por exemplo, a idade da mulher, reserva ovariana, hábitos saudáveis, detalhes do tratamento, cuidados à saúde emocional, entre outros detalhes relativos ao entendimento do processo.
2. Como é possível engravidar na produção independente?
Na produção independente existem dois tratamentos possíveis para conseguir a gravidez: a inseminação artificial e a fertilização in vitro. Mas em primeiro lugar, é necessário o uso de um Banco de Sêmen que pode ser nacional (no Brasil) ou internacional (vindo de outro país).
3. Como funcionam os Bancos de Sêmen?
O anonimato é a principal característica dessa doação: a lei brasileira não permite que o laboratório revele a identidade do doador e, tampouco, que ele saiba para quem o seu material foi doado. A doação de espermatozoides é anônima e as mulheres podem escolher os gametas de acordo com as características do doador, disponíveis em fichas no site escolhido.
O doador passa por uma série de exames durante a triagem até o sêmen ser aprovado para que não apresente nenhum problema genético. O que ela terá à disposição são características físicas, tipo sanguíneo, profissão, origem étnica, religião, hobby, entre outras.
Após a escolha da amostra de sêmen com as características desejadas pela paciente, a clínica de reprodução humana responsável pelo tratamento realiza o pedido e o armazenamento do sêmen proveniente desse banco.
A paciente deve passar pelos processos de fertilização in vitro ou inseminação intrauterina, a depender dos achados laboratoriais na investigação da fertilidade feminina, para que o processo possa ter continuidade. Os bancos de sêmen internacionais oferecem uma quantidade maior de detalhes.
4. Qual a diferença entre fertilização in vitro e inseminação intrauterina?
A diferença básica entre inseminação artificial e fertilização in vitro é que na inseminação a fecundação do óvulo acontece dentro do corpo da mulher e na fertilização in vitro ela ocorre dentro do laboratório. Para pacientes mulheres com algum quadro de infertilidade, antecedentes de tratamentos anteriores sem sucesso ou idade avançada, a FIV costuma ser mais indicada.
Nestes casos, o processo se inicia da mesma forma que a inseminação artificial, também com a estimulação dos ovários. Quando os óvulos estão maduros, eles são coletados por meio de punção e levados ao laboratório, onde juntamente com o sêmen adquirido, são preparados para ocorrer a fecundação.
5. Existe diferença na TAXA DE SUCESSO quando comparamos a fertilização in vitro com a inseminação intrauterina (artificial)?
Sim, existe uma grande diferença. As taxas de sucesso, para as duas possibilidades, mudam principalmente com a idade da mulher, mas a proporção entre os dois procedimentos é praticamente a mesma.
De um modo geral, a fertilização in vitro tem 3 vezes mais chance de sucesso. E isto acontece por uma razão muito simples: na fertilização in vitro, os embriões selecionados, são colocados diretamente no interior do útero em uma fase adiantada de evolução, ao passo que, na inseminação intrauterina, são os espermatozoides preparados no laboratório é que são introduzidos no útero para percorrer uma trajetória muita mais longa.
Eles devem alcançar as tubas (local onde ocorre a fertilização), fertilizar os óvulos que deverão se dividir, progredir e alcançar o útero. Toda esta evolução, na fertilização in vitro, já ocorreu no laboratório de fertilização. Na inseminação intrauterina, a “viagem” dos gametas (óvulos e espermatozoides) é muito maior.
| ATENÇÃO A partir deste momento vou iniciar a explicação dividindo em duas etapas. Começo pela inseminação intrauterina por ser mais simples, mas lembro que tem menor chance de resultados positivos. A) Inseminação intrauterina (começa na reposta 6) B) Fertilização in vitro (começa na reposta 22) |
Inseminação Intrauterina (IIU)
6. Como funciona a inseminação intrauterina (ou inseminação artificial)?
É considerada uma técnica de baixa complexidade e consiste na colocação de espermatozoides móveis na cavidade do útero, no período da ovulação. Dessa forma, ocorre a estimulação dos óvulos da mulher com o uso de medicamentos. A partir daí é feito o monitoramento ecográfico para determinar o melhor momento de inserir o sêmen dentro do útero.
O procedimento torna a viagem ‘mais curta’ para os espermatozoides e permite que somente aqueles com melhor qualidade cheguem à cavidade uterina e entrem na trompa para encontrar o óvulo que deverá ser fecundado.
A taxa de nascidos vivos, após inseminação com sêmen de doador, é de aproximadamente 20% para pacientes abaixo de 35 anos e diminui progressivamente conforme a idade da mulher aumenta. Nesse sentido, vale ressaltar que a idade da mulher, a reserva ovariana adequada e a presença de tubas uterinas normais são fatores importantes na indicação desse tratamento.
7. A preparação para a inseminação deve ser feita com medicamentos indutores da ovulação ou pode ser feita em um ciclo natural?
As duas possibilidades estão corretas. O ciclo natural normalmente garante presença de um único óvulo e, por isso, as chances de resultados positivos são menores. Entretanto, também evita a gestação múltipla. O ciclo induzido comumente aumenta o número de óvulos e, por esse motivo, a chance de resultados positivos é maior, mas também aumenta a possibilidade de gêmeos. Mesmo os ciclos induzidos com um único óvulo podem levar a chance maior de sucesso que o ciclo natural por produzirem, provavelmente, um maior equilíbrio hormonal.
8. Quais são as chances de sucesso desse tipo de tratamento?
A taxa média de sucesso é ao redor de 15 a 20% por tentativa. Existem estatísticas mundiais que variam de 6 a 25%. As taxas mais baixas ocorrem quando existe apenas um único folículo (ou único óvulo) e as mais altas quando existem números maiores, devido aos medicamentos que a mulher recebe (ciclo induzido). A idade da mulher também é decisiva no sucesso, caindo bastante as taxas de gravidez após os 35 anos e, principalmente, após os 37 anos. A repetição de duas a três tentativas pode aumentar a estatística de sucesso.
9. Quantas tentativas podem ser realizadas?
Vai depender de cada caso. Em média, não se incentiva a realização de mais de três. Após esse número de tentativas, as chances de sucesso diminuem muito. Dependendo do grau de ansiedade do casal, após a primeira ou segunda tentativa, pode ser feita a opção por uma das técnicas que ofereça chance maior de sucesso.
10. Qual a chance de gestação múltipla?
Vai depender do número de óvulos que a mulher tiver no dia da inseminação. Em média, a chance é de 20%. Quanto maior o número, maior a chance de gêmeos. Uma quantidade excessiva pode gerar até trigêmeos ou quadrigêmeos. É necessário que se tenha cuidado nesse momento de decisão para evitar problemas indesejáveis. Quando houver muitos folículos ou óvulos e a paciente não quiser arriscar uma gestação múltipla, o ciclo poderá ser cancelado ou convertido para fertilização in vitro, que oferece um controle melhor da possibilidade de gêmeos.
11. Como é feito o programa para inseminação intrauterina (IIU)?
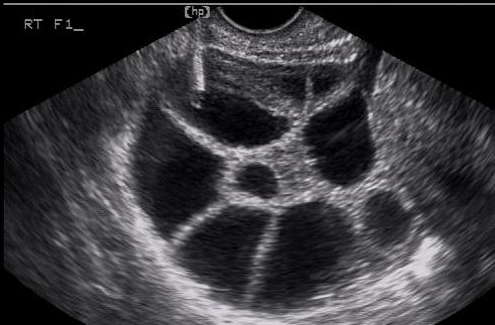
Depois de decidido o tratamento, a paciente deverá ir a uma clínica especializada no segundo ou terceiro dia da menstruação para verificar, por meio do ultrassom, se existem cistos ovulatórios remanescentes do ciclo anterior, o que pode impedir o início do tratamento. Se não houver, poderá ser iniciado o acompanhamento da ovulação.
São realizados exames de ultrassom transvaginal a cada dois ou três dias, acompanhando o crescimento do (s) folículo (s) até alcançar (em) a dimensão aproximada de 18 mm (o folículo aparece na ultrassonografia como uma bolinha preta redonda, dentro da qual se encontra um óvulo). Nesse momento é aplicada na mulher uma injeção chamada HCG para a maturação final dos óvulos. A ovulação deve ocorrer após um período médio de 36 horas (varia de 24 a 48 horas), quando deverá ser realizada a inseminação.
12. Quanto tempo o espermatozoide sobrevive dentro do útero?
Numa relação sexual, normalmente os espermatozoides podem permanecer vivos até cinco dias, embora o mais comum seja a sobrevivência máxima de três dias. Isso explica porque as mulheres que utilizam a “tabelinha” como contracepção, muitas vezes engravidam. O esperma descongelado e preparado pela capacitação em laboratório especializado tem sobrevida menor, mas, por serem espermatozoides selecionados, têm chance maior de fertilizar o óvulo. Por isso, mesmo que a inseminação não tenha uma perfeita sincronia com o dia da ovulação, a gravidez pode ocorrer.
13. E o óvulo, quanto tempo após a ovulação é possível de ser fertilizado nas tubas?
O óvulo sobrevive menos que o espermatozoide. Sua vida média dentro das tubas, local onde ocorre a fecundação, é ao redor de 12 horas e no máximo 48 horas.
14. Quais são as drogas utilizadas para indução da ovulação?
São drogas injetáveis e/ou comprimidos, as mesmas drogas utilizadas na Relação Sexual Programada (também conhecida como Coito Programado. Cada profissional tem sua preferência. Elas podem ser únicas ou combinadas umas com as outras. Essas medicações imitam os hormônios já existentes no organismo, provocam um efeito somatório e, por isso, aumentam o número de óvulos.
15. Essas medicações engordam?
Em algumas mulheres podem provocar certa retenção de líquidos no organismo e levar a um aumento de peso transitório. Após o término do tratamento, o corpo voltará ao normal.
16. E a inseminação propriamente dita?
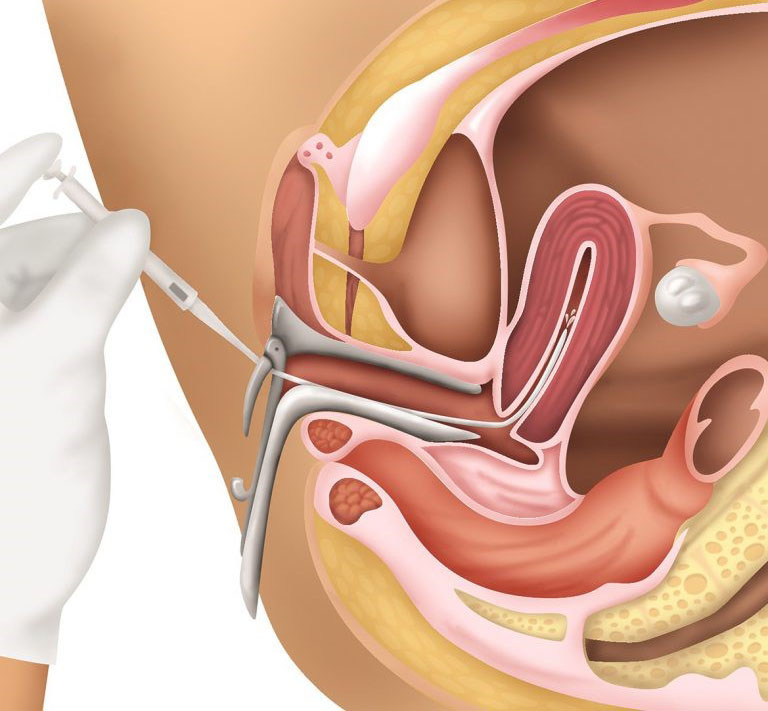
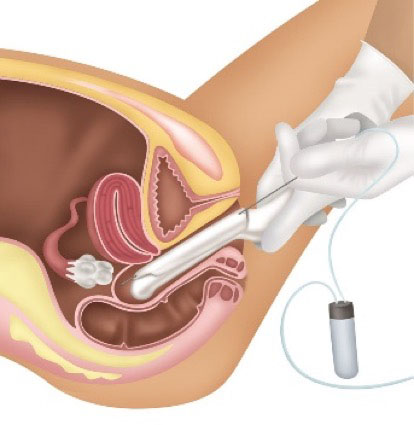
A inseminação é um processo indolor com o mesmo desconforto de um exame ginecológico normal. A mulher deverá ficar em posição ginecológica. O profissional médico colocará o espéculo para visualização do colo uterino. Com uma gaze umedecida em soro fisiológico é feita a antissepsia local.
Logo após, uma assistente traz o sêmen já preparado, que é injetado no fundo uterino por meio do cateter que passa pelo canal do útero visto pela vagina (cérvix). Esse processo não dura mais que cinco ou seis minutos.
Veja como é realizado o procedimento de uma Inseminação Artificial.
17. Haverá necessidade de repouso?
A paciente deverá ficar deitada por vinte minutos, após a inseminação. Depois desse período, é indicada uma vida normal sem restrições. Aquelas mulheres que realizam exercícios físicos de impacto, musculação ou atividades mais vigorosas deverão atenuar a sua performance. Exageros devem ser evitados.
18. Existe alguma restrição alimentar?
Nada em especial. É importante dar continuidade aos padrões alimentares recomendados no início do tratamento!
Conheça mais sobre o padrão alimentar recomendado nos tratamentos de reprodução humana em “Dieta do Mediterrâneo” ou baixe gratuitamente o e-book.
19. A mulher deverá tomar medicamentos após a inseminação?
Normalmente, é receitada a progesterona via oral ou via vaginal. Alguns profissionais preferem drogas injetáveis, isso é critério de cada um. Dosagens hormonais neste período ajudam a esclarecer se o ambiente uterino para implantação está favorável. Com a interpretação desses exames será feita a opção de aumentar ou não a dose ou acrescentar medicamentos.
20. Quantos dias depois da inseminação é conhecido o resultado?
Cerca de 14 a 16 dias após o procedimento pode ser feito um exame de sangue, o ßHCG, que definirá o tão desejado resultado.
21. É comum ter sangramento ou cólica após a inseminação?
Não é comum, mas pode acontecer. Em alguns pacientes, o útero reage ao meio de cultura de capacitação, que traz os espermatozoides e causa uma sensação de cólica, mas não há prejuízo no resultado do tratamento. Outras pacientes, quando ovulam normalmente, têm um pequeno sangramento causado pela variação hormonal. O sangramento pode ocorrer também em decorrência da passagem do cateter pelo canal cervical. No caso de cólicas, podem ser tomados medicamentos antiespasmódicos.
Fertilização in vitro (FIV)
22. Como é a fertilização in vitro?
A Fertilização in vitro (FIV) atualmente é a opção para a gravidez independente que oferece os melhores resultados sendo buscada por mulheres e homens solteiros que desejam ter filhos e também por casais homoafetivos. O procedimento consiste na fecundação do óvulo da mulher pelo sêmen de doador anônimo em laboratório e só depois de fecundado, o embrião é transferido para o útero. A partir disso, a gravidez ocorre da mesma forma que as demais. Lembramos que se chama fertilização in vitro porque a fecundação é feita em laboratório, ou seja, diferentemente do que ocorre no método natural, a formação do embrião (junção do gameta feminino, o óvulo, com o gameta masculino, o espermatozoide) acontece fora do corpo da mulher.
23. É dolorido esse procedimento?
Muito pouco, vai depender da sensibilidade da paciente. São utilizados medicamentos injetáveis, a grande maioria por via subcutânea, que podem ser aplicados pela própria paciente. Dependendo da resposta ovariana, os ovários podem crescer bastante e levar a desconforto abdominal alguns dias antes e logo depois da coleta dos óvulos. De um modo geral, o envolvimento do casal é tão grande que estes detalhes se tornam secundários.
24. O tratamento é demorado?
Depois dos exames estarem prontos e o sêmen para fertilização estiver disponível, a duração média, do início do tratamento até o teste de gravidez, é ao redor de 30 a 45 dias. Entretanto, o tempo de duração vai depender se a paciente vai necessitar de tratamentos específicos entre a coleta dos óvulos e a transferência dos embriões para o útero. Exemplos são a endometriose, adenomiose, endometrite, entre outros ajustes.
25. Quais são os exames necessários para que a mulher possa iniciar um programa de fertilização in vitro?
Todos os exames básicos: dosagens hormonais, ultrassom, pesquisa de doenças infecciosas do casal, entre outros. Pode ser excluída a histerossalpingografia, uma vez que não existe interesse pela permeabilidade tubária, a não ser que haja suspeita de hidrossalpinge. Entretanto, considero muito importante a exclusão deste diagnóstico.
Você encontra essas informações em nosso site em “A pesquisa da Fertilidade para Homens e Mulheres”.
Saiba mais detalhes pelo e-book
26. Como é feito o tratamento de FIV?
Existe alguma semelhança com a inseminação artificial que utiliza a indução da ovulação. A FIV necessita também de medicamentos para estimular o crescimento dos óvulos; porém são necessários em quantidade maior, quando comparamos pacientes em condições de idades semelhantes. A diferença com a inseminação é que na FIV, adiciona-se um medicamento bloqueador da ovulação. Na inseminação não é obrigatório.
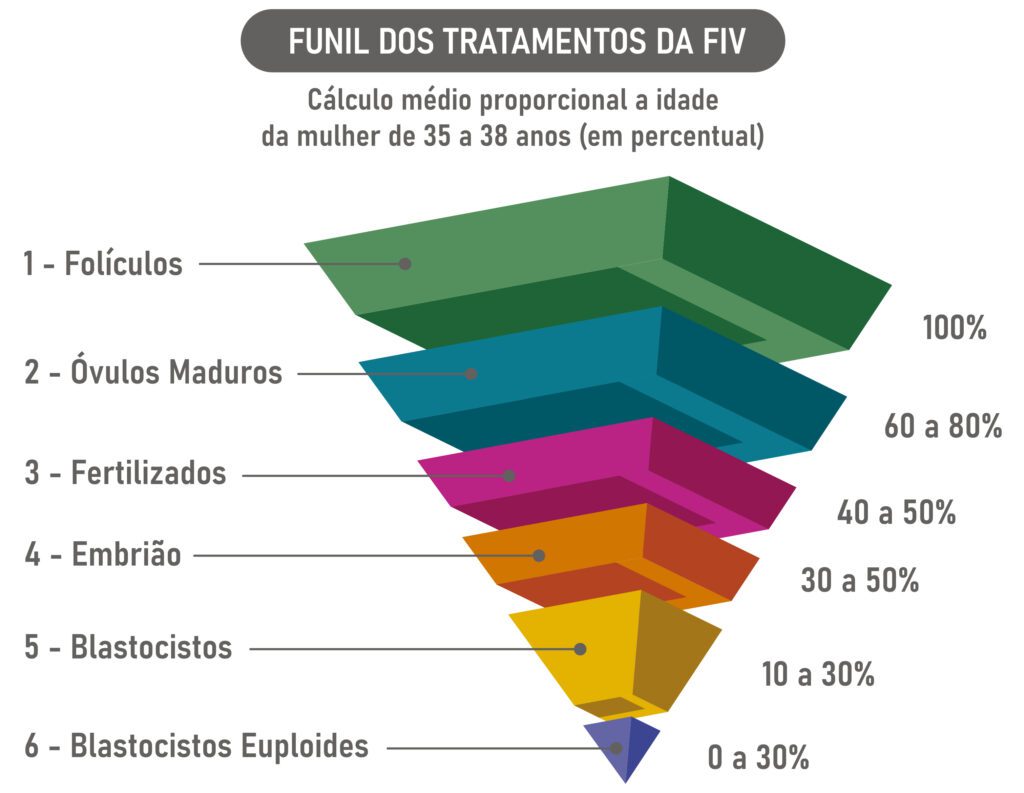
Podemos dividir o programa de FIV em seis estágios.
1° Estágio – Estímulo do crescimento dos óvulos: são receitados medicamentos da mesma forma que o tratamento de menor complexidade, mas em doses superiores. Na relação sexual programada e na inseminação a dose varia de 50UI a 150UI, ao passo que na FIV a dose varia de 150 a 300UI. Somente em casos excepcionais a dose é excedida. Essas doses têm como objetivo ter um bom número de óvulos. Um número maior de óvulos ajuda a ter um número maior de embriões e, consequentemente, possibilita a escolha dos melhores, aumentando a chance de resultados positivos. Da mesma forma que os outros processos de reprodução assistida, a indução deverá ser acompanhada pelo ultrassom até que os folículos atinjam a dimensão média de 18 mm e o endométrio uma espessura superior a 7 mm.
2° Estágio – Bloqueio hormonal: consiste no bloqueio da produção, pelo organismo, dos hormônios que agem nos ovários com medicação adequada. Com esta conduta, temos o controle da função ovariana “em nossas mãos” não havendo praticamente perigo de ocorrer ovulação antes do previsto. Isto é, sem esses medicamentos, o mecanismo de controle da ovulação estaria também sob a influência dos hormônios do próprio organismo e a paciente poderia ovular antes da hora programada de colher os óvulos.
O bloqueio pode ser TARDIO (esquema curto ou protocolo curto), realizado no final da estimulação ovariana), DURANTE O CICLO, com comprimidos de progesterona via oral desde o início da estimulação, PRÉVIO (esquema longo ou protocolo longo), iniciado antes da estimulação ovariana). A decisão pelo bloqueio prévio, tardio ou durante o ciclo por comprimidos vai depender de cada caso.
3° Estágio – Coleta ou aspiração dos óvulos: é feita 34 a 36 horas após a medicação chamada HCG ou análogos do GnRH (Lupron ou Gonapeptyl ou outros), que maturam os óvulos quando atingem a dimensão média de 18 mm no final da indução. Esse processo é feito com sedação profunda, em ambiente cirúrgico, e não dura mais que 10 minutos. Com auxílio do ultrassom, uma agulha especial e um aparato para sucção, os óvulos são colhidos e encaminhados para análise. Este processo dura alguns minutos. Após uma hora, a paciente é liberada para atividades rotineiras que exijam baixa concentração mental. Durante esse período de recuperação da paciente dentro da clínica, o marido deverá coletar o sêmen, que será encaminhado junto com os óvulos ao laboratório de fertilização.
| Este é o momento da decisão caso prefira congelar os óvulos (vitrificação) ou fertilizá-los. |
4° Estágio – Fertilização de óvulos no laboratório: eles serão fertilizados pela técnica convencional, deixando os óvulos em contato com os espermatozoides (FIV clássica) ou pelo ICSI (injeção intracitoplasmática do espermatozoide). Nessa última, o embriologista fertiliza os óvulos um por um, por uma técnica especial. A escolha de uma dessas possibilidades vai depender de cada caso da concentração dos espermatozoides (banco de sêmen) e do número de óvulos coletados. No dia seguinte à fertilização, são verificados quantos óvulos conseguiram ser fertilizados, formando embriões que terão seu crescimento acompanhado até o terceiro ou quinto dia de desenvolvimento. Normalmente, espera-se a fase de blastocisto (quinto dia), o que algumas vezes só é alcançada no sétimo dia. Isso é interessante para que sejam selecionados aqueles que têm mais chances de implantação, mas dependendo do caso, principalmente se forem poucos embriões em desenvolvimento, optamos por transferir no terceiro dia. Após o terceiro ou quinto dia, os embriões são transferidos ao útero ou vitrificados (congelados).
| “Este é o momento da decisão de realizar a ANÁLISE GENÉTICA DO EMBRIÃO”. |
5° Estágio – Transferência de embriões:
É o ato de colocar os embriões dentro do útero. A decisão da transferência embrionária ser a fresco ou congelados (vitrificados) vai depender da peculiaridade de cada tratamento. Em algumas situações (mais raras), a transferência poderá ser a fresco, realizada 3 a 5 dias após a coleta dos óvulos, no mesmo ciclo. Se não for possível a transferência a fresco (maior parte das vezes), os embriões deverão ser congelados (vitrificados) para serem transferidos para o útero futuramente em data oportuna.
Com a paciente em posição ginecológica, os embriões são introduzidos no interior do útero, por meio de um cateter flexível.
Esse processo costuma ser acompanhado pelo ultrassom (é o recomendado). É indolor, não é necessária anestesia e não dura mais do que alguns minutos. A paciente deverá ficar em repouso na clínica por 20 a 30 minutos e em repouso relativo por mais algumas horas (12 horas no máximo) em sua casa ou no local escolhido para descanso. Entretanto, estudos não demonstram diferença nas taxas de sucesso neste repouso prolongado. Depois disso, poderá ter vida normal, mas atividades de impacto são proibidas.
É nesse estágio do tratamento que será decidido o número de embriões que serão transferidos. É um momento difícil, cuja decisão deve ser discutida com o médico. Serão levados em consideração a qualidade dos embriões, a idade da paciente, ciclos anteriores e os temores pela gestação múltipla.
6° Estágio – Suporte hormonal: após a transferência do (s) embrião (ões), a paciente receberá hormônios que garantirão um ambiente uterino adequado para a implantação do (s) embrião (ões). Durante este período, recomenda-se dosagens hormonais periódicas para que se tenha certeza que as condições de implantação sejam adequadas.
27. O que é o ICSI e quando deve ser indicada?
ICSI vem das palavras inglesas Intracytoplasmatic Sperm Injection, traduzida para o português como Injeção Intracitoplasmática do Espermatozoide. Foi realizada pela primeira vez em 1992. Por motivos internacionais, a sigla ICSI é utilizada também em português. Nessa técnica, o embriologista aspira um espermatozoide com uma agulha adequada, depois perfura o óvulo e injeta esse espermatozoide no interior da célula sexual feminina. É indicada em mulheres que respondem à indução da ovulação com poucos óvulos e em situações cujos tratamentos anteriores tiveram óvulos com baixa taxa de fertilização pelo método convencional.
28. O que é e quando é indicada a análise genética do embrião?
O PGT (Teste Genético Pré-Implantacional) pode ser realizado no processo de fertilização in vitro (FIV), com o objetivo de diagnosticar nos embriões a existência de alguma doença genética, antes da implantação no útero da mãe.
É indicado principalmente para mulheres com idade avançada ou que tenha alterações cromossômicas como translocações ou inversões cromossômicas. Pode ser realizado no processo de Fertilização In Vitro (FIV), com o objetivo de diagnosticar nos embriões a existência de alguma doença genética, antes da implantação no útero da mãe.
As principais indicações são para mulheres com idade avançada (mais de 40 anos, alguns recomendam após os 38).
À medida que a mulher envelhece, aumentam as chances de gerar embriões cromossomicamente alterados, não importando o número de embriões fertilizados.
Pode ser diagnosticado problemas genéticos como Síndrome de Down (trissomia do cromossomo 21), Síndrome de Patau (trissomia do cromossomo 13), Síndrome de Edwards (trissomia do cromossomo 18), Síndrome do Klinefelter (47XXY), distrofia muscular, hemofilia, entre outras anomalias genéticas, podem descobrir se o embrião possui tais doenças por meio deste exame.
Para se realizar este exame, necessário fazer uma biópsia do embrião que é realizada na fase de blastocisto, ou seja, no quinto dia após a fecundação (algumas vezes é necessário esperar até o 6º ou 7º dia) de evolução embrionária, o que permite avaliar um número maior de células (de 6 a 10) e, consequentemente, obter um resultado mais preciso.
O procedimento consiste na retirada de células do trofectoderma do embrião, ou seja, a região externa formada por células que vão originar as estruturas da placenta e membranas. A retirada das células embrionárias ocorre após a realização de uma pequena abertura na região externa do blastocisto.
Algumas células que se exteriorizam por essa abertura são delicadamente aspiradas e encaminhadas ao laboratório de genética. É muito importante que a biópsia seja realizada de maneira correta para que não comprometa o desenvolvimento do embrião no futuro. Ressaltamos que a biópsia não afeta massa celular interna, ou seja, porção do blastocisto que originará o feto propriamente dito, não prejudicando o futuro bebê.
Existem 3 tipos de análises genéticas que são indicadas de acordo com a necessidade de cada paciente:
- PGT-A: lembre-se A de aneuploidia, ou seja, o diagnóstico que identifica a saúde cromossômica do embrião.
- PGT-M: lembre-se M de monogênica
- PGT-SR: teste para pesquisa de rearranjos cromossômicos estruturais como, por exemplo, as translocações.
Para saber mais sobre o diagnóstico pré-implantacional, veja no site “Biópsia Embrionária na FIV”. ou baixa gratuitamente o e-book
29. Qual é a anestesia que se toma para aspirar os óvulos?
A anestesia é melhor classificada como uma sedação profunda e o anestésico é o Propofol. A duraçãomédia do procedimento é de 15 minutos e a paciente poderá ter alta em 45/60 minutos e retornar para casa.
30. Quantos embriões devem ser transferidos para o útero?
Hoje em dia, a tendência é de se transferir um número pequeno de embriões, uma vez que a tecnologia atual permite a avaliação daquele que têm maior chance de implantação. Na maioria das vezes é um ou dois, e raramente três. Os melhores embriões são avaliados pela morfologia. Entretanto, os de pior qualidade não devem ser desconsiderados, pois embora tenham uma chance menor de implantação, ainda assim, podem levar à gravidez.
Atenção: alterações morfológicas não significam que a criança terá problemas de saúde ou malformações congênitas.
31. Como é a evolução dos embriões dentro do laboratório no dia a dia?
O dia a dia deve ser observado e tem valor importante na escolha do melhor embrião para a transferência embrionária. Este desenvolvimento é melhor avaliado pelo Embryoscope, conforme é descrito no e-book: “Como aumentar as chances de sucesso nos tratamentos de FIV”.
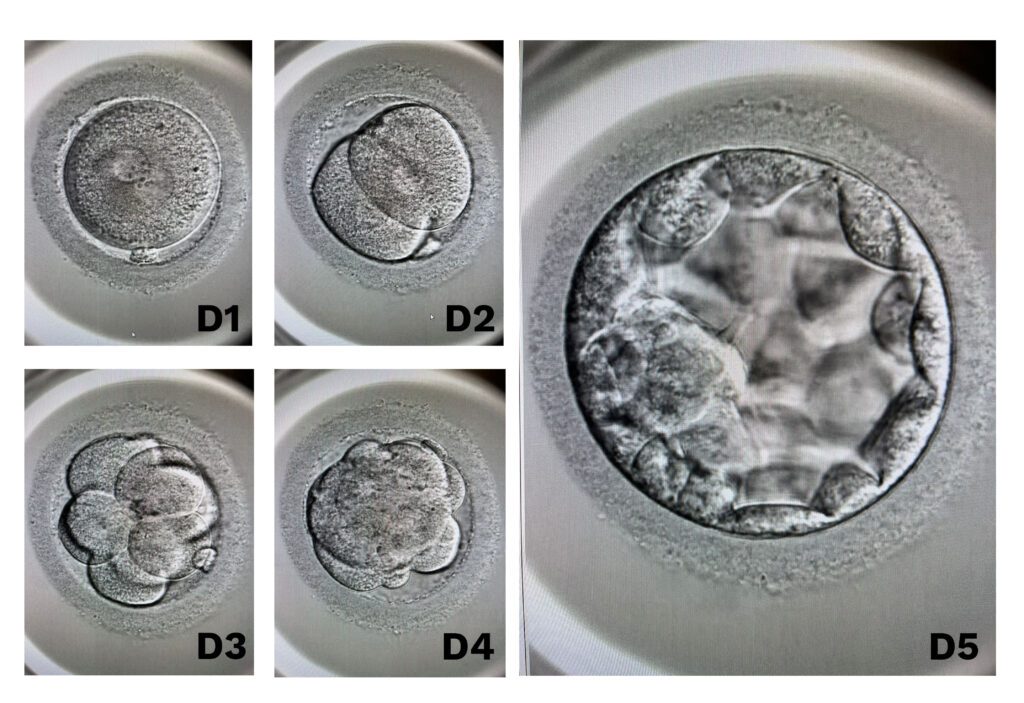
Veja abaixo as características durante essas fases iniciais de desenvolvimento:
- D1: O primeiro dia ocorre quando os gametas (óvulo e espermatozoide) se fundem para formar uma única estrutura, chamada de zigoto. A partir de então, iniciam-se as divisões celulares que chamamos de clivagem, e eu, particularmente, já considero o início a uma nova vida;
- D2: Segundo dia após a fertilização: nesta fase, o embrião passa a ter de 2 a 4 células;
- D3: Terceiro dia após a fertilização: nesta fase, que normalmente é chamada “estágio de clivagem”, caso seja decidido a transferência embrionária, o embrião deve possuir de 6 a 10 células;
- D4: Quarto dia após a fertilização: o embrião deve estar em estágio de mórula. Apresenta cerca de 32 a 64 células compactadas;
- 5: Quinto dia após a fertilização: o embrião deve chegar ao estágio de blastocisto. Neste momento, ele já conta com 150 células e está em estágio ideal para se fixar ao útero. Este estágio pode ser alcançado até o dia 6 (D6) ou o dia 7 (D7) e, em casos especiais, ao dia 8 (D8) com chances de gravidez.
32. Como são classificados os blastocistos?
Uma das preocupações nos tratamentos de fertilização in vitro é a escolha do melhor embrião para ser transferidopara o útero, aquele que tem o maior potencial de implantação e de gerar um bebê saudável. Excluindo-se os embriões que foram submetidos à análise genética, existem alguns critérios para esta avaliação que podem identificar “o melhor embrião”. Entretanto, é importante deixar claro que nem sempre aquele considerado “o melhor de todos” será aquele responsável pela gravidez futura. Todos os blastocistos, de todas as qualidades, têm capacidade de implantar, a diferença está na chance maior ou menor de gravidez e o resultado é positivo indiferente às qualidades do embrião.
33. Como é um blastocisto? Como se avalia os de melhor qualidade?
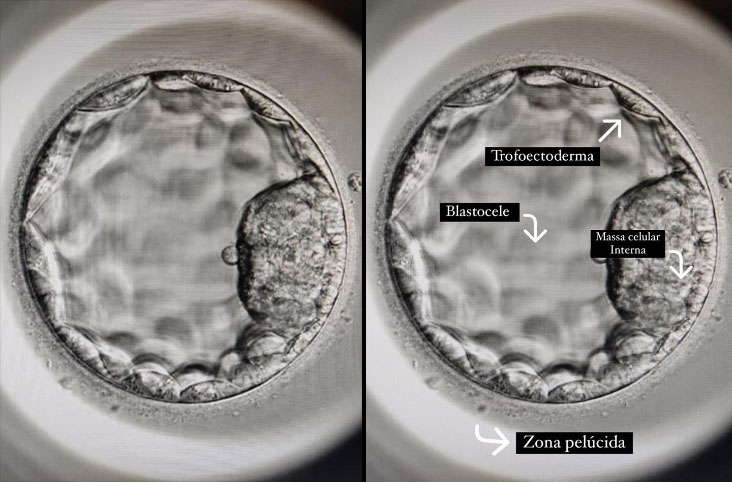
O blastocisto é um embrião que pode se desenvolver desde o quinto até o sétimo dia (excepcionalmente oitavo). No D5, aproximadamente 120 horas de desenvolvimento, o embrião apresenta uma cavidade chamada blastocele, a qual ocupa aproximadamente metade do volume do embrião. Conforme essa cavidade aumenta a partir das divisões celulares, há a formação de um conjunto de células, denominado massa celular interna (MCI), o qual é formado no interior da blastocele. Já as células da parte exterior da blastocele se desenvolvem e formam uma estrutura chamada trofectoderma (ou massa celular externa) (TF).
Embrião blastocisto visto pelo microscópio
- Grau de expansão das células: varia de 1 a 5 de acordo com o grau de expansão das células localizadas no blastocele. Quanto maior o grau de expansão do embrião, melhor será a qualidade.
- Massa celular interna: classificação A B ou C dependendo da quantidade de células aderidas. Quanto mais aderidas, melhor será a qualidade do embrião.
A= muitas células aderidas/organizadas;
B= muitas células pouco aderidas;
C= poucas células aderidas.
- Trofectoderma (massa celular externa): classificação A B ou C, dependendo da quantidade de células aderidas. Quanto mais aderidas, melhor será a qualidade do embrião.
A= muitas células aderidas/organizadas;
B= muitas células pouco aderidas;
C= poucas células aderidas.
Exemplo de embrião: B5AA
- Primeiro B = Blastocisto
- Número 5 = Grau de expansão das células do embrião
- Primeiro A = Quantidade de células na massa celular interna do embrião
- Segundo A = Quantidade de células no trofectoderma do embrião
34. Como é a preparação do útero para a transferência de embriões congelados?
A transferência de embriões congelados (vitrificados) é um procedimento mais simples que a estimulação ovariana. Dispensa injeções (a não ser em casos especiais) e os exames de ultrassom para controle da espessura do endométrio podem ser mais espaçados e menos frequentes, dependendo da estratégia indicada para o preparo.
Quando é utilizado o ciclo natural (espontâneo), ou seja, sem medicamentos para que aumente a espessura do endométrio, o controle deve ser mais meticuloso para evitar que ocorra ovulação sem a percepção antecipada do médico assistente. Mas, se a preparação for com o auxílio de medicamentos (os resultados são semelhantes ao ciclo natural), haverá mais segurança no controle do ciclo e a precisão do melhor momento para a transferência embrionária.
A decisão da escolha da melhor estratégia neste preparo vai depender do profissional que acompanha e o caso específico de cada paciente. A importância da transferência de embriões congelados está na maior segurança em evitar a síndrome da hiperestimulação ovariana (uma complicação indesejada muito rara hoje em dia), na qualidade do endométrio e na oportunidade de ajustes prévios, como o bloqueio hormonal nos casos de endometriose, adenomiose, investigação da janela de implantação e outros problemas.
35. A FIV danifica os ovários?
De forma alguma. Os óvulos são aspirados com uma agulha fina que não causa nenhum trauma nos ovários.
36. Caso a primeira tentativa não dê certo, quanto tempo depois se pode tentar novamente?
Essa resposta é variável, depende do médico e do casal. De um modo geral, espera-se pelo menos um ciclo menstrual.
37. Taxas de sucesso com a FIV?
O sucesso da FIV vai depender de vários fatores:
- Idade da mulher;
- Qualidade dos óvulos;
- Qualidade dos embriões;
- Qualidade endometrial,
- Presença de outros fatores: mioma, adenomiose, endometriose, endometrite, etc.
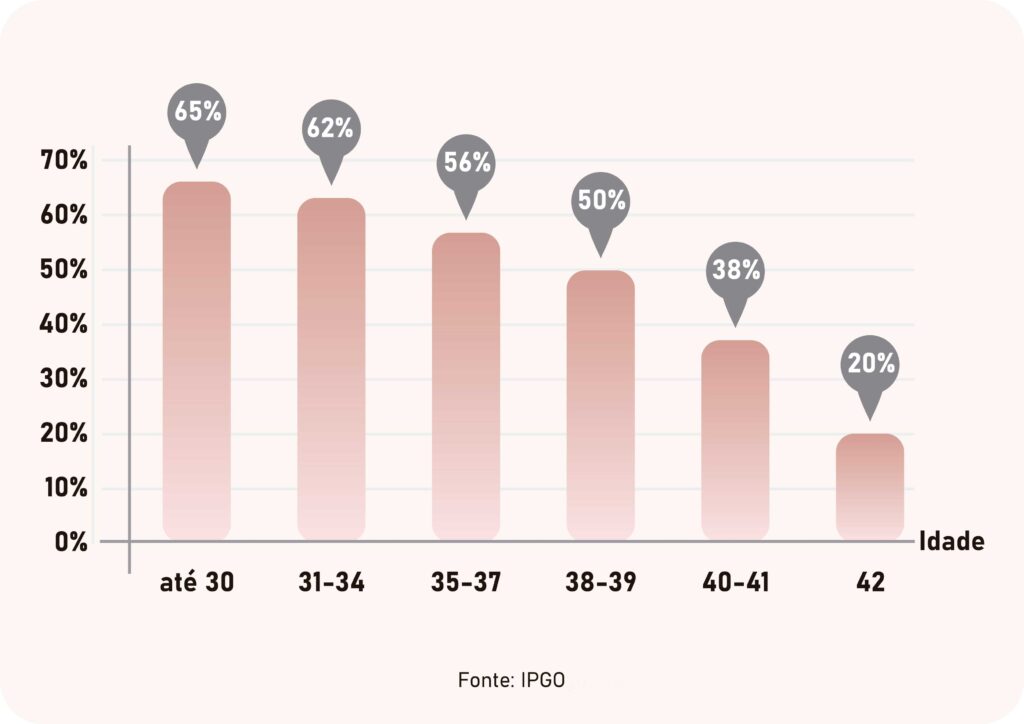
Entretanto, mesmo quando todos os parâmetros são favoráveis, ainda há chance de insucesso. A idade da mulher é o maior preditor de sucesso da FIV, caindo progressivamente com o avançar da idade. Enquanto mulheres abaixo dos 35 anos têm taxa de gravidez de mais de 60% em ciclos de FIV, essa taxa cai para menos de 20% nas maiores de 40 anos.
Taxa de gravidez por transferência embrionária de acordo com a idade materna
Os dados apresentados acima são as taxas de gravidez por transferência, ou seja, as taxas de sucesso quando se tem pelo menos um embrião para transferência. Entretanto existem casos em que não há óvulos ou eles não conseguem ser fertilizados ou formam-se embriões, mas estes param de crescer antes que possam ser transferidos. As chances de não ter embriões também aumentam progressivamente com a idade.
Importante ressaltar que quando falamos da idade mulher interferindo nas chances de sucesso, estamos falando da idade do óvulo. A idade de quem receberá os embriões não interfere nas chances de sucesso.
38. Quantas tentativas podem ser feitas?
Não existe um número limite. Entretanto, recomenda-se o bom senso. Em cada tentativa frustrada devem ser revistos os possíveis motivos do fracasso. Daí em diante, o número de tentativas será individualizado para cada casal.
39. Quanto tempo depois da transferência dos embriões deve-se esperar para voltar às atividades sexuais normais?
O ideal é aguardar até o dia do teste de gravidez que ocorrerá 11 a 12 dias após a transferência dos embriões. Confirmado o resultado positivo, recomenda-se pelo menos duas semanas sem relações sexuais. Isso porque a relação sexual poderá estimular contrações uterinas no momento do orgasmo, dificultando a implantação dos embriões.
40. Em relação às atividades físicas, elas podem ser realizadas?
No dia anterior à transferência dos embriões até o teste de gravidez, a paciente deve ter uma vida sedentária, evitando corrida, musculação etc. Mesmo durante a indução da ovulação devem ser evitados exercícios aeróbicos e as atividades devem ser moderadas.
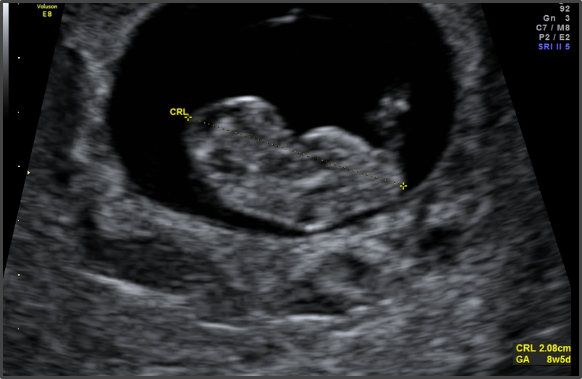
41. Quando é possível se observar os batimentos cardíacos do bebê?
Ao redor de seis semanas da gestação. Em outras palavras, duas a três semanas após o resultado positivo de gravidez.
42. Quais são as maiores dificuldades?
São três. As pacientes portadoras de ovários policísticos têm respostas imprevisíveis durante a indução da ovulação. Podem não responder ao estímulo ou responder de maneira exagerada, levando à complicação do hiperestímulo quando não forem acompanhadas de maneira adequada.
Outras dificuldades são as más respondedoras. Essas mulheres respondem pouco à indução da ovulação, mesmo com doses grandes de drogas indutoras consegue-se no máximo um, dois ou três folículos. Isso não significa que a gravidez não ocorrerá, mas, sim, que o número de embriões será menor e, por isso, as taxas de sucesso podem ser inferiores ao esperado.
Existem alguns exames que identificam precocemente essas pacientes e também algumas estratégias que ajudam a recrutar um maior número de folículos.
E a terceira dificuldade é o endométrio fino que não atinge a espessura ideal para a implantação do embrião
43. É possível realizar FIV com ciclos naturais?
Sim, é possível, mas os resultados são baixos. O ciclo natural é indicado em pacientes consideradas “baixas respondedoras”, que não conseguem ter mais de um folículo recrutado mesmo com altas doses de medicação. Nesses casos, o ciclo natural pode ser uma alternativa.
44. Existe alguma diferença comprovada entre as crianças que nasceram de uma fertilização natural e de outras que nasceram com auxílio das técnicas realizadas em laboratório?
Está mais do que comprovado que não existe nenhuma diferença. O primeiro bebê de proveta nascido em 1978, na Inglaterra, chamada Louise Brown, e outros milhares que já nasceram em todo o mundo comprovam desenvolvimento idêntico.
45. Os medicamentos utilizados podem prejudicar a saúde da mulher?
De forma alguma. Pode haver, em alguns casos, uma retenção de líquido inicial levando a um discreto aumento de peso. Esses sintomas desaparecerão em poucas semanas.
46. O que é Mini-FIV ou Mini-FIV Plus?
Mini-FIV (Mini Fertilização in vitro): é uma alternativa aos tratamentos de fertilização in vitro que torna o procedimento mais simples, oferece um custo financeiro reduzido, decorrente da menor quantidade de medicamentos, e pode levar a resultados semelhantes aos da FIV convencional. Baseia-se na hipótese, já conhecida pela ciência, que são suficientes não mais do que dois a três óvulos em uma estimulação ovariana para produzir embriões de boa qualidade. Este procedimento utiliza uma mínima estimulação ovariana – MEO, com comprimidos e pouca medicação injetável. Esta estimulação mais leve aproxima-se do planejamento da natureza, que mensalmente procura selecionar os melhores óvulos. Esta estratégia é indicada principalmente para pacientes com baixa reserva ovariana, uma vez que, na maioria das vezes, o número de óvulos obtidos é o mesmo com doses altas e com doses mais baixas. As despesas com medicamentos na Mini-FIV são de 30% a 40% menores que às da FIV convencional.
Mini-FIV Plus: é uma variação da Mini-FIV. Diferente da FIV Convencional que utiliza ao redor de 16 injeções, a Mini-FIV Plus utiliza somente duas injeções podendo chegar, no máximo, a cinco. No 3º dia do ciclo menstrual, inicia-se uma dose diária de comprimido simples do hormônio chamado progestágeno (existem vários tipos de progestágenos) o qual deverá ser tomado diariamente até o folículo alcançar a medida pré-ovulatória (no stop). Neste mesmo 3º dia, é aplicado, em dose única, o medicamento Corifolitropina alfa (Elonva). A progesterona inibe o pico do hormônio LH, o que impede a ovulação prematura.
Que saber como aumentar as chances de sucesso nos tratamentos de fertilização in vitro? Estes detalhes são individualizados para cada caso e estão descritos no e-book abaixo.

47. Todas as clínicas de Reprodução Assistida utilizam os mesmos protocolos nos tratamentos de FIV?
Não. Cada clínica tem a sua personalidade e as suas convicções. Não se trata de comparar melhores e piores, mas, sim linhas diferentes na pesquisa nos tratamentos desta especialidade.
48. Quantos dias após a transferência embrionária é realizado o teste de gravidez?
Após cerca de 10 dias contados a partir da transferência dos embriões para o útero, a paciente deverá realizar um exame de sangue (dosagem de beta-HCG) para confirmar a gravidez. Se positivo, repetimos o teste uma semana depois para saber se está subindo adequadamente e, após 2 semanas do primeiro teste, realizamos uma ultrassonografia para confirmarmos se a gravidez está tópica (dentro do útero), quantos embriões implantaram e se tem batimentos cardíacos (gravidez clínica). Daí em diante, repetimos o ultrassom a cada duas semanas até completar 12 semanas, quando então a paciente deve seguir seu pré-natal igual a uma gestação espontânea.
49. E possível receber embriões doados?
Sem dúvida. Esta é uma possibilidade. Normalmente, os embriões doados são provenientes de casais que já constituíram família e não desejam descartar os embriões excedentes. Embora o descarte de embriões seja permitido dentro dos princípios éticos e legais que regem a medicina reprodutiva, muitos casais preferem doar os embriões para uma outra mulher (ou casal). Eles preferem que estes embriões se desenvolvam no útero, nasçam e uma nova vida venha existir. Existem questionamentos em alguns grupos, que discutem se o embrião é uma “vida” ou não.
Uma vez que possuem metabolismo próprio, consomem oxigênio e estão em permanente divisão celular (quando não está congelado). Cada clínica tem um jeito de lidar com esta definição de vida. Nós, do IPGO, incentivamos a doação de embriões, o que ajuda muitos casais a formarem suas famílias. As taxas de sucesso de embriodoação estão ao redor de 60%. Portanto, esta é uma alternativa interessante para a produção independente, principalmente para aquelas mulheres que tenham limitações na disponibilidade financeira.
50. Como funciona a doação de óvulos?
Funciona da mesma forma como para os casais heteros. A doação de óvulos é ética e legal, contanto que não haja fins comerciais e seja anônima. Portanto, a doadora não saberá a identidade do casal receptor e vice-versa – é o que determina a lei e a ética. Entretanto, existem algumas exceções que o CFM autoriza, como a doação de óvulos entre irmãos. Chamamos de doadora a mulher que será estimulada para um ciclo de FIV, do qual resultará a coleta de vários óvulos que serão doados, na sua totalidade (doação exclusiva) ou metade deles (doação compartilhada), para outro casal, sendo os embriões transferidos ao útero de outra mulher (no caso de casais homoafetivos masculinos, para a barriga solidária). A taxa de sucesso é a mesma prevista de acordo com as condições apresentadas pela qualidade do sêmen e do útero de substituição.
Mais detalhes sobre a doação de óvulos você encontra no nosso site em Ovodoação e Ovorecepção ou baixe o e-book “Doação e Recepção de óvulos – Quando? Por que? Como?”.
Pai solo
51. Para os homens, como é o tratamento de produção independente?
Para os homens, o sonho da paternidade é um pouco mais complicado, mas, possível. É mais difícil primeiramente porque sempre deve ser por fertilização in vitro (FIV) utilizando óvulos doados.
Você encontra todas as informações no nosso site em Doação e Recepção de Óvulos ou baixe gratuitamente o e-book
O primeiro passo é que o casal selecione uma doadora de óvulos anônima. Nesse caso, a doação de óvulo segue as normas estabelecidas pela Resolução do Conselho Federal de Medicina, ou seja: a doação nunca terá caráter lucrativo ou comercial e os doadores não devem conhecer a identidade dos receptores e vice-versa. Faz exceção a essa regra, quando a doadora tiver parentesco de até 4º (quarto) grau (primeiro grau – pais/filhos; segundo grau – avós/irmãos; terceiro grau – tios/sobrinhos; quarto grau – primos), desde que não incorra em consanguinidade. Isso é permitido, mas suas implicações devem ser muito bem discutidas. No caso da doação temporária de útero, o CFM estabelece que “as doadoras temporárias do útero devem pertencer à família do homem em questão num parentesco consanguíneo até o quarto grau. Em todos os casos respeitada a idade limite de até 50 anos. Também não pode haver caráter lucrativo nem comercial.
Assim, resumidamente, é realizado o procedimento de fertilização in vitro, no qual o óvulo doado anonimamente é fertilizado em laboratório, com os gametas masculinos coletados, depois do desenvolvimento inicial, os embriões são implantados no útero de substituição e, dessa forma, a gestação acontece.
A doadora de óvulos e a mulher que vai ceder o útero não podem ser a mesma pessoa. A doadora deve ser anônima ou, em casos excepcionais, pode ser parente próxima até quarto grau, enquanto o útero deve ser sempre de alguma parente. No caso do homem não ter alguma parente que possa ceder seu útero, é possível entrar com pedido no Conselho Regional de Medicina para que alguém não parente o seja, mas o tratamento só poderá ser realizado após essa aprovação. Aqui vale de novo a premissa que não pode ter caráter lucrativo/comercial.
52. O que é e como funciona o útero de substituição?
O útero de substituição é a “doação” temporária do útero de uma mulher à quem precisa engravidar, esta pessoa tem o embrião, mas não dispõe do útero, seja mulher, casal ou que por algum motivo não pode gerar seu próprio filho. Pode ser indicado não só para o PAI SOLO, mas também para casais homoafetivos, mulheres que não possuem útero (histerectomizadas), mulheres que apresentem condições uterinas desfavoráveis para implantação embrionária (Más formações como útero infantil, útero rudimentar ou ausência congênita de útero) e doenças com alto risco de morte na gestação.
Para ocorrer a transferência de embrião, a doadora do útero deverá passar pelo processo de preparo de endométrio com uso de medicação hormonal ou ciclo natural.
As regras para ser útero de recepção são determinadas pelo Conselho Federal de Medicina e podem ser modificadas periodicamente.
- Idade limite de até 50 anos (pode ser maior caso haja comprovação médica de que a mesma possui condições de saúde favoráveis para gestar)
- Ter relação de parentes consanguíneo de até 4º grau com os pais biológicos.
- A relação de parentesco deve respeitar as seguintes regras:
- Parente de primeiro grau: mãe
- Parente de segundo grau: irmã ou avó
- Parente de terceiro grau: tia
- Parente de quarto grau: prima
Se houver casos em que não há doadoras que respeitem as regras de parentesco imposta, os mesmos deverão ser avaliados e autorizados pelo Conselho Regional de Medicina.
É importante ressaltar que o processo de útero de substituição não pode poderá ter caráter lucrativo ou comercial.
Este texto foi extraído do e-book “PRODUÇÃO INDEPENDENTE – MÃE SOLO – PAI SOLO”.
Faça o download gratuitamente do e-book completo clicando no botão abaixo: