Em um ciclo de fertilização in vitro (FIV), normalmente utiliza-se uma estimulação ovariana para se obter um desenvolvimento folicular múltiplo e, assim, conseguir uma quantidade mínima de óvulos que formem pelo menos um embrião de boa qualidade, de preferência blastocisto. Considerando que, mesmo com grande avanço da técnica, nem todos os óvulos são fertilizados, e entre os embriões formados, nem todos serão de boa qualidade, recomenda-se a obtenção de pelo menos 6-8 oócitos maduros. Entretanto, uma parcela das mulheres submetidas a um ciclo de FIV, mesmo com altas doses de medicações, recrutam um número pequeno de folículos, apresentando o que chamamos de uma má resposta, ou seja, quando são coletados três óvulos ou menos.
Muitos protocolos e terapias adjuvantes já foram propostos para o tratamento de más respondedoras, com resultados controversos na literatura. Uma das grandes dificuldades de avaliação dos reais benefícios das diferentes condutas propostas é o fato de os estudos serem muito heterogêneos, dificultando meta-análises. Além disso, não existia uma unanimidade na definição do termo “má respondedora”, e cada autor usava a sua própria definição.
Para uniformizar o termo, em 2011, foi publicado o consenso de Bologna pela European Society of Human Reproduction and Embryology (ESHRE), na qual se definiu como “má respondedora” quem apresentar dois dos três critérios abaixo:
- Idade materna avançada (≥ 40 anos) ou fatores de risco para máresposta;
• Má resposta em ciclo de estimulação convencional prévio (≤ 3 oócitos);
• Provas de reserva ovariana alteradas: Contagem de folículos antrais < 5-7 ou Hormônio antimulleriano < 0.5-1.1ng/mL;
ou apresentar dois episódios de má resposta em ciclos com máxima estimulação (300 UI de FSH).
Quando estes critérios são encontrados, existem protocolos específicos e terapias adjuvantes que podem ser benéficas. Entretanto, ainda assim, com resultados limitados. Por isso, ainda hoje, os casos de má resposta representam um desafio no tratamento de reprodução assistida.
Estima-se que entre 9% e 24% das pacientes em ciclos de FIV apresentam má resposta. Muitas dessas mulheres acabam não tendo nenhum embrião para transferir, o que representa grande frustração para as pacientes, principalmente quando isso é inesperado, só se chegando ao diagnóstico de “má respondedora” após o tratamento de FIV. Assim, é preferível determinar o problema antes do início do tratamento por meio de exames de reserva ovariana, já alertando a paciente sobre este risco e tomando medidas que possam ser benéficas para melhorar a resposta.
FATORES DE RISCO PARA MÁ RESPOSTA
Antes de se iniciar um ciclo de FIV, é necessário uma avaliação individualizada da paciente para escolher o melhor tratamento, assim como estimar as chances de sucesso. Avaliar previamente se a paciente tem algum risco de má resposta é muito importante não só para programarmos um tratamento mais adequado, como também para alertarmos sobre a possibilidade de o tratamento não corresponder ao esperado, evitando frustrações e surpresas futuras.
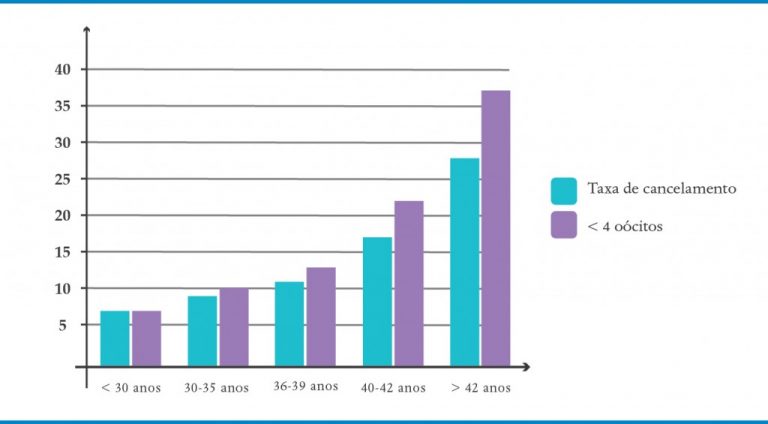
A principal razão para uma má resposta ovariana ao estímulo hormonal deve-se à presença de um reduzido número de folículos, ou seja, uma reserva ovariana diminuída, o que ocorre, na maioria dos casos, devido à idade avançada. Quanto maior a idade, menor a reserva ovariana e, assim, menor o número de folículos recrutáveis. Dessa forma, é esperado que a chance de uma má resposta aumente com a idade (Quadro 9-1). Assim, pacientes com mais de 40 anos apresentam mais de 50% de chance de uma má resposta.
Soma-se a isso, o fato de este declínio da reserva ovariana com a idade estar associado à redução na qualidade oocitária, diminuindo não só o número de embriões formados, mas também a chance de implantação, e ainda aumentando a taxa de perdas precoces, tornando a taxa de nascimento neste grupo de pacientes muito baixa (11,9% para 41-42 anos e 3,4% para 43-44 anos).
QUADRO 9-1. IDADE MATERNA X TAXA DE CANCELAMENTO POR MÁ RESPOSTA EM CICLO CONVENCIONAL DE FIV
*Ferraretti AP, et al. Hum Reprod. 2011 Jul;26(7):1616-24.
Além da idade, há outros fatores relacionados com uma diminuição na reserva ovariana, entre eles:
- antecedente de quimioterapia prévia: especialmente quando incluir agentesalquilantes;
• antecedentes de cirurgias ovarianas prévias;
• insuficiência ovariana precoce: a má resposta às gonadotrofinas pode ser a primeira manifestação de uma futura falência ovariana precoce (FOP). Entre as causas estão a idiopática, autoimune e alterações genéticas, por exemplo, o mosaico de Síndrome de Turner e a pré-mutação do gene FMR1. Assim, frente a uma paciente com má resposta, vale a pena investigar as causas de FOP.
Para sabermos se a paciente tem uma reserva ovariana adequada, há alguns exames que podem ser muito úteis. Entre eles:
- FSH sérico entre 3º e 5º dia do ciclo: valores acima de 10 UI/L representam um elevado risco de má resposta. Entretanto, este exame é pouco sensível, uma vez que muitas pacientes com FSH normal podem apresentar uma reserva ovariana diminuída.
• Hormônio antimulleriano (anti-mullerian hormone – AMH): é um hormônio produzido pelas células da granulosa de folículos pré-antrais e antrais iniciais (menores de 8 mm). Assim, quanto maior o número de folículos remanescentes, maior sua concentração sérica, sendo, juntamente com folículos antrais, o principal preditor de resposta ovariana. Esse exame tem a vantagem de poder ser dosado em qualquer fase do ciclo menstrual. Valor abaixo de 1,1ng/mL representa fator de risco para má resposta. (Obs.: muitas vezes os valores de AMH são apresentados em pmol/L. A conversão é feita da seguinte maneira: pmol/L ÷ 7,14 = valor em ng/mL).
Por vezes um único valor do AMH isolado não expressa a velocidade de queda da reserva ovariana e para termos essa resposta ele deve ser colhido com um intervalo de três a seis meses.
• Contagem de folículos antrais: consiste em um exame de ultrassom entre o 3º e o 5º dia do ciclo menstrual, no qual contamos todos os folículos entre 2 e 10 mm. Tem a vantagem de ser mais barato que a dosagem do AMH, com acurácia semelhante. Apresenta a desvantagem de necessitar ser feito em um período específico do ciclo e de ter muita variação inter-observador. Considera-se que uma contagem abaixo de sete folículos antrais apresenta fator de risco para má resposta.
Importante salientar que, apesar de algumas vezes a redução na reserva ovariana vir acompanhada de uma diminuição da qualidade oocitária, como observamos com o decorrer da idade, não existe uma relação forte entre quantidade e qualidade em muitos casos. Assim, uma baixa reserva ovariana é importante preditor de resposta ovariana em termos de número de óvulos captados e embriões formados, entretanto não é tão bom preditor de gravidez como a idade.
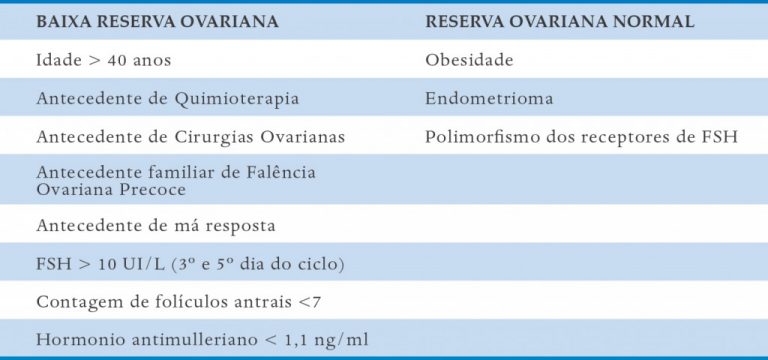
Além dos casos em que a má resposta se deve a um número diminuído de folículos, vale lembrar ainda que pacientes com reserva ovariana normal podem apresentar má resposta. Isso pode estar associado a uma exposição deficiente às gonadotrofinas, como em mulheres obesas (que muitas vezes necessitam doses de gonadotrofinas maiores que o habitual), ou menor sensibilidade dos ovários às gonadotrofinas, como em pacientes com endometriomas ou polimorfismos dos receptores de FSH/LH (pesquisa que ainda não é rotina).
Os principais fatores de risco estão listados na Quadro 9-2.
QUADRO 9-2. FATORES DE RISCO PARA MÁ RESPOSTA OVARIANA
CONDUTAS EM MÁS RESPONDEDORAS
Quando uma paciente tem um antecedente de má resposta ou algum fator de risco para isso e deseja um ciclo de FIV, é importante avaliar com cuidado o melhor protocolo de indução na tentativa de se obter os melhores resultados. Normalmente, a escolha inicial para estas pacientes é o protocolo curto com uso de antagonista do GnRh e dose máxima de gonadotrofina – 300 UI/dia. Doses maiores que isso não apresentam benefício. Dá-se essa preferência ao protocolo curto com antagonista em relação ao protocolo longo com agonista por se considerar que neste último ocorra uma bloqueio maior dos ovários, que poderia prejudicar a resposta ovariana. Entretanto, os estudos não confirmam essa suspeita em termos de chance de sucesso, a não ser o fato de que em geral são necessários mais dias de estimulação e maior dose total de medicação.
Além disso, estas pacientes, principalmente se têm idade > 35 anos, podem ainda se beneficiar da suplementação de LH, por meio de associação de LH recombinante ou hMG (que apresenta ação FSH/LH 1:1). Neste caso, pode-se se iniciar com 300 UI de hMG desde o início ou começar com 300 UI de FSH isolado e, a partir do sexto dia, acrescentar 75 UI de LH recombinante ou substituir 150 UI de FSH por 150 UI de hMG.
Lembramos ainda que, se já houve uma má resposta com um tratamento, temos a tendência a tentar trocar o protocolo e a gonadotrofina numa próxima tentativa. Outra conduta que pode ser adotada são protocolos alternativos e terapias adjuvantes. Entre eles podemos citar:
PROTOCOLOS ALTERNATIVOS PARA MÁS RESPONDEDORAS
1- Mini-FIV (mini-fertilização in vitro):
É uma alternativa aos tratamentos de fertilização in vitro, que torna o procedimento mais simples e oferece um custo financeiro reduzido. Ela utiliza uma mínima estimulação ovariana, formando menor número de embriões, mas de melhor qualidade, com maior chance de implantação e com risco menor de abortamento. Como pacientes más respondedoras normalmente respondem com baixo número de óvulos independentemente do protocolo, mesmo com altas doses, a mini-FIV torna-se uma boa opção, pois gera número semelhante de óvulos com custos menores e tratamento mais simples. Dessa forma, este protocolo está especialmente indicado nas pacientes que já foram induzidas com doses altas de gonadotrofinas e mesmo assim apresentaram resposta com menos de três folículos.
2- Protocolo microflare:
O protocolo microflare utiliza agonista do GnRH (acetato de leuprorrelina ou triptorrelina) num esquema e dose diferente do protocolo longo. No protocolo microflare são utilizadas, previamente ao estímulo, pílulas anticoncepcionais orais (ACO) para que se evite a permanência de cistos remanescentes do ciclo anterior, os quais podem produzir hormônios e impedir o início da estimulação, além de promover um crescimento folicular mais homogêneo. O uso do agonista é então iniciado três dias após a interrupção do ACO, no mesmo ciclo menstrual em que os óvulos serão coletados, diferentemente do protocolo longo, que começa uma semana antes do início da menstruação (no 21º dia do ciclo anterior). Neste caso, há a vantagem do chamado “efeito flare” ou “flare-up”, o qual promove a liberação de gonadotrofinas endógenas. A ideia é que o agonista irá estimular inicialmente a glândula hipófise a liberar FSH (e LH), que somará efeito juntamente com a gonadotrofina exógena, recrutando mais folículos e os impulsionando a crescer (“flare-up”). Com isso, espera-se obter uma melhor estimulação, com mais folículos maduros e mais óvulos para fertilização in vitro. Como fazemos uma dose de agonista bem menor que o habitual, espera-se que demore mais para saturar os receptores hipofisários. Continuando com o uso do agonista no decorrer da estimulação, a glândula pituitária é suprimida, e não haverá ovulação prematura. As gonadotrofinas são aplicadas a partir do 3º dia do início do agonista (Lupron ou Gonapeptyl).
Quatro estudos compararam o protocolo microflare com ciclo curto com antagonista, e em geral não houve diferenças em taxas de gravidez. Entretanto, dois deles demonstraram maior número de óvulos com este protocolo (Davar et al., 2009; Demirol et al., 2009), sendo uma alterativa neste grupo de pacientes.
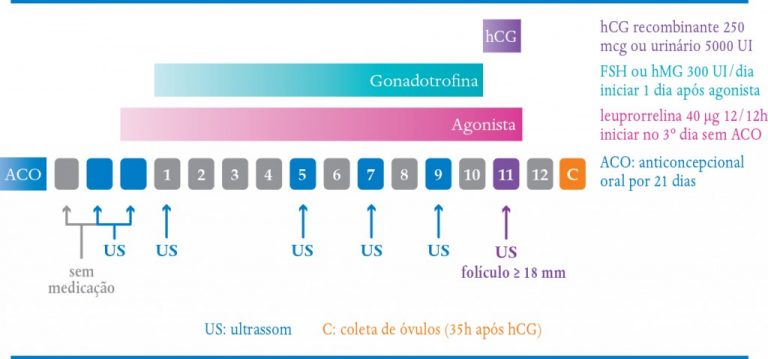
Protocolo microflare IPGO (Quadro 9-3):
1. Usar pílulas anticoncepcionais por um mês.
2. Iniciar com o Lupron ou Gonapeptyl daily microdose três dias após a interrupção do anticoncepcional. Usar uma dose de Lupron 40 μg duas vezes por dia – manhã
e tarde –, o que é uma dose muito pequena em comparação àquela utilizada no protocolo longo, que é de 0,5 mg (500 μg). Para se conseguir a dose de 40 μg, tanto o Lupron como o Gonapeptyl devem ser diluídos. A microdose Lupron 0,2 ml (40 μg) e a do Gonapeptyl são continuadas diariamente, até a hora do hCG.
Preparo:
Lupron microdose: 0,4 ml de Lupron padrão diluído em 10 ml de solução salina normal; aplicar com uma agulha de insulina 0,2 ml deste preparo a cada 12h.
Gonapeptyl microdose: uma ampola de Gonapeptyl Daily diluído em 1 ml de solução salina; aplicar 0,2 ml deste preparo a cada 12 horas. Esta preparação dura cinco dias. Após este período, outra ampola de Gonapeptyl Daily deverá ser preparada da mesma forma. Esta dose é equivalente a 48 μg do Lupron.
3 Iniciar o estímulo com gonadotrofinas uma vez ao dia dois dias após o início do Lupron ou Gonapeptyl Daily. 4 Continuar com a mesma dose de Lupron ou Gonapeptyl até que seja dado o gatilho de disparo – hCG.
QUADRO 9-3. PROTOCOLO MICROFLARE
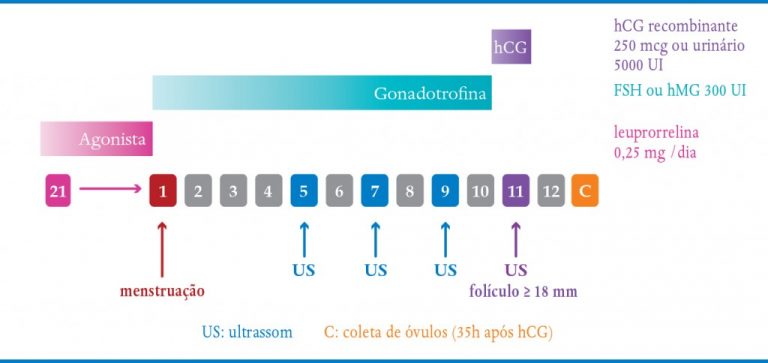
3- Protocolo “stop Lupron” para más respondedoras (pode também ser chamado de “stop Synarel” ou “stop Gonapeptyl”)
Algumas mulheres podem ficar “super bloqueadas” pelo protocolo longo com o uso de agonistas do GnRh. O protocolo “stop Lupron” é uma opção para tentar obter uma melhor resposta à estimulação (Quadro 9-4). Esse protocolo é iniciado da mesma forma que o protocolo longo, no dia 21 do ciclo anterior, mas normalmente com uma dose mais baixa, tal como 0,25 mg de acetato de leuprorrelina (0,05 ml) ao dia, em vez de 0,5 mg (0,1 ml). Após a menstruação e a confirmação de bloqueio hipofisário, inicia-se FSH e simultaneamente o agonista é completamente interrompido. A capacidade de suprimir LH deste protocolo não é tão completa quanto com o protocolo longo, no entanto, o risco de um pico de LH prematuro é baixo, principalmente quando os exames de dosagens deste hormônio são feitos durante a estimulação, identificando eventuais aumentos. Os resultados deste protocolo não são muito encorajadores, uma vez que estudos demonstram alta incidência de cancelamentos e sem vantagens em relação a protocolos convencionais. Entretanto, pode ser uma possibilidade quando outros protocolos não tiverem obtido resultados satisfatórios.
QUADRO 9-4. PROTOCOLO “STOP LUPRON”
4- DuoStim – Protocolo dupla estimulação em um único ciclo
Desenvolvido pelo Prof. Kuang e por colaboradores da Shanghai Jiao Tong University, este protocolo propõe duas coletas num mesmo ciclo, sendo a segunda indução na fase lútea da primeira.
Todos os embriões são congelados e transferidos em um ciclo natural subsequente ou após preparo endometrial com medicações.
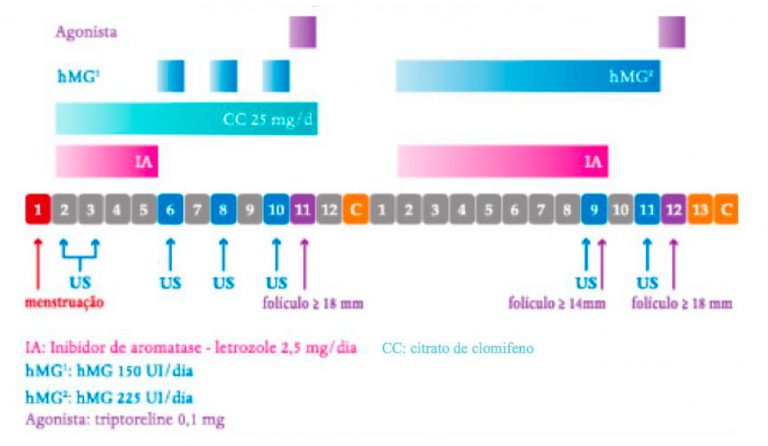
No protocolo Chinês, na primeira estimulação, utiliza-se duas medicações via oral (citrato de clomifeno e letrozole) associada de dose baixa de gonadotrofinas injetáveis. O trigger é realizado com agonista do GnRH, a coleta realizada e dois dias após, reiniciado o estímulo com gonadotrofinas injetáveis associada a letrozole (Figura 2).
O uso simultâneo de citrato de clomifeno e letrozole parece ser vantajoso, pois essas medicações atuam por mecanismos diferentes para aumentar o FSH endógeno. O clomifeno bloqueia o receptor de estradiol, impedindo o feedback negativo do estradiol no hipotálamo e hipófise; e o letrozole inibe a produção de estradiol, indiretamente impedindo também esse feedback negativo. Com isso, há aumento do FSH endógeno, estimulando o desenvolvimento folicular, que juntos parecem ter ações sinérgicas, melhorando a resposta às medicações. A manutenção do clomifeno até o dia do agonista segue o princípio do mini-fiv, ou seja, esse bloqueio central dos receptores de estradiol impede também que o estradiol estimule o pico de LH. Na verdade, ele diminui a sensibilidade da hipófise ao pico de estradiol, importante pra desencadear o pico de LH, não precisando utilizar gonadotrofinas.
Após a demonstração de resultados com o protocolo chinês, novos autores propuseram novos esquemas de Duostim. A medicação para estimular os ovários pode ser variável de acordo com a experiência de cada profissional. Inicia-se a estimulação ovariana da forma usual, utiliza-se o bloqueio da ovulação com antagonista do GnRH e o trigger com agonista do GnRH. Depois de 2 a 5 dias da coleta de óvulos, já se inicia um novo protocolo de estimulação com a mesma medicação (Figura 1).
Um estudo utilizando este protocolo observou maior número de óvulos maduros e embriões na segunda coleta e em um outro, não houve diferença no número de óvulos, óvulos maduros, embriões ou taxa de embrião euploides (geneticamente normais) comparando as duas coletas. Isso mostra que não é necessário esperar o próximo ciclo para estimular novamente os ovários e fazendo este protocolo, pode-se aumentar o número de óvulos obtidos.
O DuoStim pode ser útil em pacientes más respondedoras, aumentando o número de óvulos coletados num mesmo ciclo e, assim, aumentando a chance de gravidez.
IMPORTANTE
Deve-se ressaltar que esta alternativa apresenta uma resposta maior em 80% dos casos e NÃO na totalidade. Por isso deve ser indicada com ponderação. Além disso, vale esclarecer que a segunda fase do Duostim costuma ser mais longa que a primeira e, por este motivo, necessita de mais dias de medicação, e consequentemente, gera um aumento no custo do tratamento. E, mesmo assim, pode ter um resultado inferior à primeira fase.
Protocolos DuoStim do IPGO
Abaixo, descrevemos duas opões de protocolos:
Figura 1. Protocolo Duostim (IPGO)
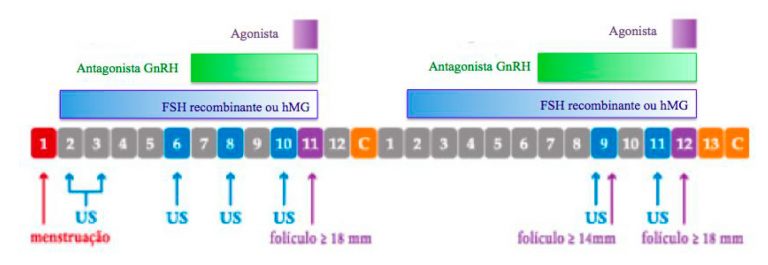
Figura 2. Protocolo Chinês
Referências Bibliográficas:
Kuang Y, Chen Q, Hong Q, et al. Double stimulations during the follicular and luteal phases of poor responders in IVF/ICSI programmes (Shanghai protocol). Reprod Biomed Online. 2014 Dec;29(6):684-91.
Ubaldi FM, Capalbo A, Vaiarelli A, et al. Follicular versus luteal phase ovarian stimulation during the same menstrual cycle (DuoStim) in a reduced ovarian reserve population results in a similar euploid blastocyst formation rate: new insight in ovarian reserve exploitation. Fertil Steril. 2016 Jun;105(6):1488-1495.e1.
Zhang J. Luteal phase ovarian stimulation following oocyte retrieval: is it helpful for poor responders? Reprod Biol Endocrinol. 2015 Jul 25;13:76.
QUADRO 9-5. PROTOCOLO 2 COLETAS NUM ÚNICO CICLO
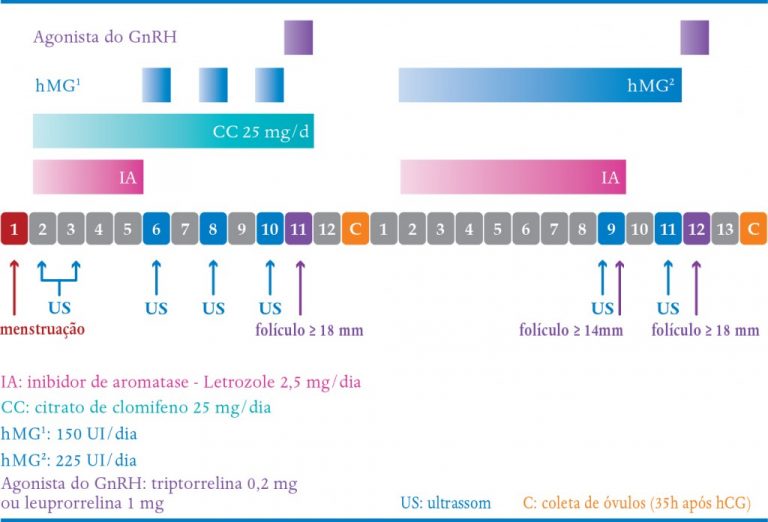
O uso simultâneo de citrato de clomifeno e letrozole parece ser vantajoso, pois essas medicações atuam por mecanismos diferentes para aumentar o FSH endógeno. O clomifeno bloqueia o receptor de estradiol,impedindo o feedback negativo do estradiol no hipotálamo e hipófise; e o letrozole inibe a produção de estradiol, indiretamente impedindo também esse feedback negativo. Com isso, há aumento do FSH endógeno, estimulando o desenvolvimento folicular, que juntos parecem ter ações sinérgicas, melhorando a resposta às medicações. A manutenção do clomifeno até o dia do agonista segue o princípio do mini-fiv, ou seja, esse bloqueio central dos receptores de estradiol impede também que o estradiol estimule o pico de LH. Na verdade, ele diminui a sensibilidade da hipófise ao pico de estradiol, importante pra desencadear o pico de LH.
A vantagem deste protocolo é a maior rapidez para a coleta, evitando-se a espera de um novo ciclo para segunda indução. Segundo os autores, os ovários respondem melhor à segunda estimulação em relação à primeira. Neste contexto, o protocolo do Dr. Kuang pode ser mais uma opção oferecida para pacientes com tentativas anteriores sem sucesso.
TERAPIAS ADJUVANTES
Diferentes medidas adjuvantes já foram propostas com o intuito de melhorar os resultados em pacientes com má resposta. Entre as medidas sugeridas estão: piridostigmina, L-arginina e DHEA, apesar de não existirem meta-análises comprovando sua eficácia. Por outro lado, estudos mostram real benefício com o uso do GH (hormônio de crescimento) e da testosterona transdérmica, os quais são opções neste grupo de pacientes. Soma-se ainda a utilização de coenzima Q10 e G-CSF (fator de crescimento de colônia de granulócito), que apresentam poucos estudos, mas que parecem melhorar os resultados.
1. Hormônio de crescimento (GH)
A razão para o uso do GH em más respondedoras baseia-se em estudos humanos e em animais, que sugerem que o GH tem papel importante na estereidogênese ovariana e no desenvolvimento folicular. Ratos com falta do receptor de GH têm baixa resposta ovariana a gonadotrofinas. Além disso, o GH aumenta a produção de IGF-1, que tem papel importante na função ovariana, desenvolvimento folicular, produção de estrógeno e maturação oocitária. As pacientes más respondedoras, em geral, apresentam nível diminuído de IGF-1 no líquido folicular e, frente a isso, sugere-se que elas seriam beneficiadas com o uso do GH.
Mendonza et al. (2002) demonstraram ainda que os níveis de GH e IGF-1 no líquido folicular de mulheres que engravidaram num ciclo de FIV foram maiores do que nas que não engravidaram. E maiores concentrações de GH e IGF-1 no líquido folicular mostram relação com melhor qualidade do embrião.
Frente a isso, muitos estudos há muito tempo vêm demonstrando que o hormônio de crescimento pode ser benéfico em pacientes com má resposta em FIV. Já em 2003, uma revisão sistemática publicada pela biblioteca Cochrane, havia sugerido que o uso de GH em pacientes más respondedoras pudesse aumentar a taxa de nascidos-vivos. O grande problema é que em sua maioria os estudos são pequenos e heterogêneos, utilizando doses e protocolos distintos. O maior foi realizado por Tesarik et al., em 2005, avaliando somente pacientes acima de 40 anos numa pesquisa grande com 100 mulheres submetidas a FIV. Metade recebeu GH 8 UI por dia do dia sete da estimulação ovariana até a coleta dos óvulos. Os dois grupos, com ou sem GH, tiveram o mesmo número de dias de estímulo, a mesma dose de gonadotrofina necessária e o mesmo número de oócitos e de oócitos maduros. Mas houve maior taxa de gravidez clínica, parto e nascidos-vivos nas que usaram GH.
Em 2009, uma nova revisão da Cochrane mostrou melhora na taxa de nascidos-vivos e de gravidez, mas baseada em poucos estudos. Kolibinaskis et al., no mesmo ano, também publicaram outra meta-análise mostrando melhora nas taxas de gravidez e de nascidos-vivos e menos transferências de embriões canceladas por falta de embrião.
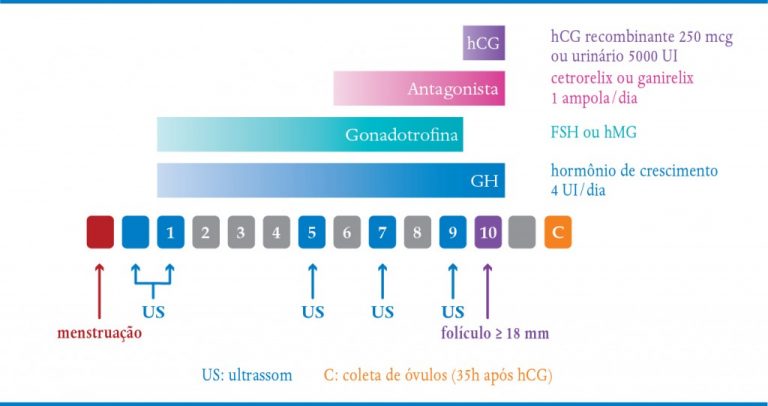
O grande problema é definir qual o melhor protocolo. O IPGO optou pela dose de 4 UI diárias a partir do início da indução da ovulação até o dia do hCG e tem conseguido resultados satisfatórios. Outra opção aceita é o uso de 8 UI diárias do 7º dia de indução até o hCG (Quadro 9-6).
QUADRO 9-6. PROTOCOLO GH
2- Uso de testosterona antes do estímulo ovariano
A ideia de que a testosterona poderia ser útil para melhorar a resposta ovariana se baseia em estudos prévios em animais que sugerem que andrógenos desempenham um papel importante no desenvolvimento folicular nos estágios iniciais. Além disso, o aumento na concentração intraovariana de andrógenos parece aumentar a expressão de receptores de FSH nas células da granulosa, aumentando a sensibilidade dos ovários ao FSH.
Paralelamente a esses estudos, alguns achados clínicos em mulheres com aumento de andrógenos (com ovários policísticos e usuárias de hormônios masculinos exógenos) demonstram que a exposição a esses hormônios pode levar a um maior número de folículos em desenvolvimento. Em contrapartida, tem sido relatado que níveis inadequados de andrógenos estão associados com menor sensibilidade ao FSH e baixa taxa de gravidez em ciclos de FIV.
Em 2009, um ensaio clínico randomizado (Fábregues et al.) demonstrou que o uso de adesivos de testosterona transdérmica prévio ao ciclo de FIV em pacientes más respondedoras diminuiu o número de ciclos cancelados e aumentou o número de oócitos coletados.
Em 2011, um outro estudo (Kim et al.) demonstrou que o uso de testosterona transdérmica gel em más respondedoras aumentou o número de oócitos coletados, oócitos fertilizados, qualidade dos embriões, taxa de gravidez e taxa de implantação.
No ano seguinte, uma meta-análise desenvolvida por Bosdou et al. (2012) demonstrou que o uso de testosterona transdérmica antes do ciclo de FIV parece aumentar a taxa de gravidez em 15% e a taxa de nascimento em 11%. Além disso, diminui a dose de gonadotrofina necessária e o número de dias de estímulo.
Os estudos ainda são escassos e necessitam de mais investigações, mas parecem promissores, levantando uma nova possibilidade de tratamento adjuvante para as pacientes com baixa resposta à estimulação ovariana.
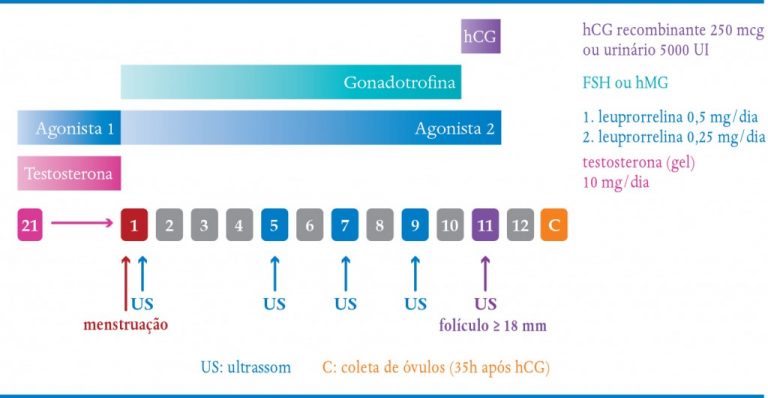
O protocolo adotado pelo IPGO consiste em utilizar testosterona gel 10 mg/dia prévio ao ciclo. Nos protocolos longos com agonista inicia-se a testosterona juntamente com o bloqueio (a partir do 21º do ciclo anterior), suspendendo-se no início da indução com gonadotrofinas (Quadro 9-7).
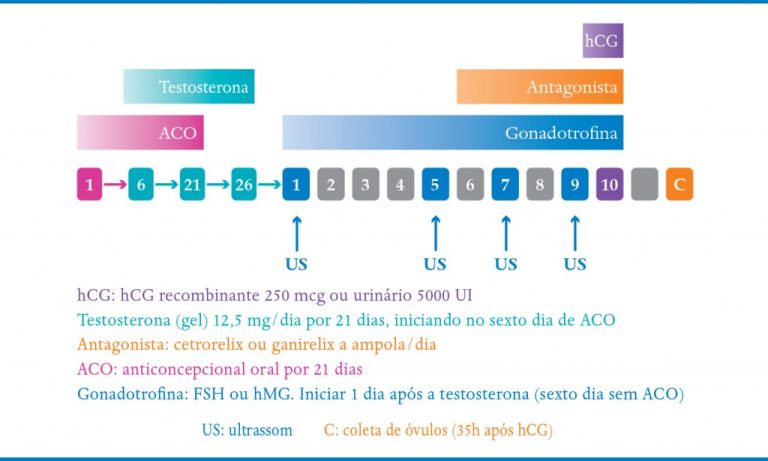
No protocolo curto, associa-se 21 dias de ACO no ciclo anterior, iniciando a testosterona gel no 6º dia de ACO. Após o término da cartela de ACO, mantém-se a testosterona por mais cinco dias, quando então se interrompe e se inicia a gonadotrofina (Quadro 9-8).
QUADRO 9-7. PROTOCOLO TESTOSTERONA GEL EM CICLO DE AGONISTA
QUADRO 9-8. PROTOCOLO TESTOSTERONA GEL EM CICLO DE ANTAGONISTA
3- DHEA (Dehidroepiandrosterona)
O DHEA (Dihidroepiandrosterona) é um hormônio normal no organismo fabricado no ovário e nas glândulas supra-renais. Diminui progressivamente com a idade. É essencial para a fabricação do hormônio estrógeno da mulher e é vendido como suplemento alimentar com o objetivo de combater o envelhecimento e melhorar a sensação de bem-estar. A falta reduz o desejo sexual, a massa muscular e as ações do sistema imunológico.
Durante o período reprodutivo da mulher, sua concentração no organismo é mais alta. Quando está abaixo do normal, reflete em outros hormônios femininos que também estarão em concentração menor, prejudicando a reprodução. Diversos trabalhos científicos têm demonstrado sua ação positiva em mulheres mais velhas com dificuldade em engravidar ou com falência ovariana precoce. Nestes casos o hormônio FSH está acima do limite ideal (maior do que 10) o que significa que o ovário não produz mais óvulos de boa qualidade. A ingestão do hormônio DHEA por via oral em um período não inferior a dois meses tem demonstrado aumentar as chances de gravidez.
O DHEA foi amplamente vendido em todo o mundo durante a década de 90, como uma medicação milagrosa no combate ao envelhecimento, prevenção de doenças cardíacas, obesidade e até na prevenção à doença de Alzheimer. Entretanto, os seus efeitos benéficos não foram comprovados e por isso, em alguns países, como o Brasil, a venda foi proibida, embora a sua aquisição possa ser feita sem dificuldades pela Internet. Devido à resolução – RDC número 47, de 2 de junho de 2000, a Agência Nacional de Vigilância Sanitária proibiu a comercialização desta substância no nosso país por não ter sua eficácia comprovada para o que se propunha na época. Nos EUA, porém, foi aprovada como suplemento alimentar e até hoje é comercializada sem restrição. A compra pode ser feita pela Internet com receita médica.
4- Coenzima Q10
A Coenzima Q10 (CoQ10), componente de todas as membranas celulares, é o maior antioxidante celular e essencial à função das mitocôndrias. Com a idade, a produção de energia mitocondrial do oócito decresce e, assim, muitos processos da maturação tornam-se deficientes, incluindo a separação dos cromossomos, o que leva a uma maior taxa de aneuploidia em embriões de mulheres mais velhas.
Os embriões têm um grande consumo de oxigênio e não há replicação mitocondrial até a fase de blastocisto. Assim, a população inicial de mitocôndrias tem que ser dividida entre o crescente número de blastômeros. Com uma população menor de mitocôndrias, sua atividade aumenta para suprir a grande atividade celular. Dessa forma, é plausível aceitar que as alterações cromossômicas documentadas em embriões de mulheres mais velhas estão relacionadas a uma menor atividade mitocondrial do oócito, prejudicando os processos de disjunção cromossômica e desenvolvimento embrionário.
Como a CoQ10 melhora a função mitocondrial, pensou-se que poderia ser útil em melhorar a qualidade dos óvulos de pacientes mais velhas. Estudos com animais mostraram aumento significante na formação de blastocistos, além de um melhor crescimento e qualidade em culturas de embriões bovinos tratados com CoQ10. Outro estudo demonstrou que ratas mais velhas tratadas com CoQ10 produziram óvulos de qualidade semelhante às ratas jovens.
Dessa forma, o uso da CoQ10 poderia substituir a Transferência de Citoplasma, um procedimento proibido por lei e pela ética médica, embora a sua realização em mulheres mais velhas tenha demonstrado um aumento da taxa de gravidez. Neste processo, utilizado para compensar a perda da fertilidade, realiza-se a transferência do citoplasma dos óvulos de mulheres jovens, que tem mais mitocôndrias, para as mais velhas. Entretanto, como nas mitocôndrias existe DNA mitocondrial, ocorre o que chamamos de heteroplasmia (presença de mais de um genoma em uma célula). Assim, os embriões gerados possuem três origens genéticas (mãe, pai e doadora). O impacto destas três origens mostrou, experimentalmente, em animais, o surgimento de distúrbios metabólicos graves, daí a razão da proibição.
Em humanos, não há estudos conclusivos, mas é comprovado que a coenzima Q10 tem um efeito antioxidante de cinco a dez vezes maior que a Vitamina E. É usada há algum tempo em cardiologia para melhorar a atividade cardíaca e também ajuda a prevenir a pré-eclampsia nas pacientes com gravidez de risco. Na melhora da fertilidade, vem cada vez mais sendo utilizada. A dose recomendada não tem consenso. No IPGO, utilizamos 300 mg/dia, por pelo menos um mês prévio ao ciclo de FIV, mas têm sido sugeridas doses maiores, de até 600 mg/dia. Recomendamos para todas as pacientes com risco de má resposta.
5- G-CSF (fator estimulante de colônias de granulócitos)
CSFs (colony-stimulation factor) são citocinas produzidas principalmente por células sanguíneas e que se unem a receptores de
células da medula óssea induzindo proliferação e diferenciação de glóbulos brancos. Entre elas está o G-CSF. Este induz a diferenciação de células sanguíneas em granulócitos (que são basófilos, eosinófilos e neutrófilos), principalmente o neutrófilo, e por isso é muito usado para pacientes com neutropenia pós-quimioterapia.
Entretanto, não só células sanguíneas produzem CSFs, mas vários tecidos como osteoblastos, endotélio, ovário, endométrio e estudos demonstraram que nos tecidos fetais há receptores para esses fatores de crescimento. A concentração sanguínea dessas citocinas aumenta durante ovulação, além de ter alta concentração no fluido folicular e nos tecidos fetais. Além disso, estudos em animais mostraram que quando essas citocinas estão ausentes não ocorre implantação. Um estudo de 2005 (Samassi et al., 2005) avaliou 82 mulheres submetidas a FIV, dosando o nível sérico de G-CSF, e mostrou que as que apresentaram grande aumento do G-CSF endógeno tiveram taxa de gravidez de 33,5%, e as que tiveram nível baixo de G-CSF tiveram taxa de gravidez nula. Esse aumento ocorre principalmente durante a estimulação ovariana, caindo do dia do hCG até o dia da transferência. Entretanto, a partir da transferência, as pacientes que engravidaram mostraram aumento progressivo da citocina da transferência até a implantação e então até confirmação da gestação. As que não engravidaram mostraram pequeno aumento até a implantação, mas depois queda até o dia do beta-hCG, o que sugere um importante papel do G-CSF na implantação e na manutenção da gravidez.
Frente a isso, sugeriu-se a importância destes fatores em todas as etapas reprodutivas, sendo proposto seu uso como terapia adjuvante em ciclos de FIV para pacientes com falhas de implantação, aborto de repetição e más respondedoras.
Um estudo publicado por Takasaki et al. demonstrou que, em pacientes más respondedoras, com o uso de CSF durante o estímulo ovariano, houve menos cancelamentos e menor dose de gonadotrofina necessária. Selecionando pacientes com esta citocina diminuída no sangue, seu uso associado ao estímulo ovariano levou a um maior número de oócitos maduros e fertilizados e menos cancelamentos em relação a ciclo prévio sem a medicação.
Os estudos são ainda muito escassos, mas o uso do G-CSF pode ser uma opção para estas pacientes. A posologia recomendada é: Filgastrim 8 MUI em dias alternados com início no dia da estimulação e até completar quatro doses (Quadro 9-9).
QUADRO 9-9. PROTOCOLO G-CSF

PROGRAMAÇÃO DA TRANSFERÊNCIA EMBRIONÁRIA
Considerando que neste grupo de pacientes conseguimos coletar um pequeno número de óvulos por ciclo, uma conduta frequente é programar várias coletas, até termos um pool de embriões adequado para transferir de uma vez. Isso, apesar de não mudar a chance de gravidez cumulativa – pois duas transferências de um embrião acabam tendo a mesma chance de uma só transferência de dois –, diminui o número de transferências e com isso o stress sentido pelas pacientes em cada preparo endometrial, transferência e espera pelo resultado de beta-hCG. Além disso, com essa conduta, reunimos um número maior de embriões e, com isso, temos a chance de selecionar um melhor embrião para transferirmos, por vezes no estágio de blastocistos (que tem mais chance de implantação).
Entretanto, em alguns casos mais severos, temos dificuldade até mesmo de conseguirmos que algum embrião chegue em D3. Acredita-se que a cultura in vitro pode ter algum impacto no embrião em desenvolvimento, sendo sugerido que encurtar o tempo em cultura, ou seja, transferir os embriões já no segundo dia, poderia melhorar as taxas de sucesso. Um estudo randomizado comparou transferência em D2 e D3 em pacientes com má resposta e mostrou maior taxa de gravidez (37,2% vs. 21,4%) quando antecipava a transferência. Isso realmente pode ser uma opção que reservamos para casos mais difíceis.
RESUMO DE CONDUTAS EM MÁS RESPONDEDORAS
Pacientes que respondem com uma resposta baixa são um dos maiores desafios na reprodução assistida, pois os resultados são limitados e, embora haja muitas opções, nenhuma tem resultados totalmente satisfatórios e não há consenso de quem poderia se beneficiar de cada uma das condutas. Assim, é frequente irmos mudando os protocolos e terapias no caso de insucesso com cada um deles.
No Quadro 9-10, listamos um resumo das diferentes opções, na ordem em que seguimos no IPGO
QUADRO 9-10. RESUMO DAS CONDUTAS EM MÁS RESPONDEDORAS


