O congelamento de óvulos, junto com a ICSI (Intracytoplasmic Sperm Injection ou Injeção Intracitoplasmática de Espermatozoide), está entre os avanços mais importantes da Medicina Reprodutiva dos últimos anos. A ICSI, introduzida em 1992, permitiu que homens com quantidade mínima de espermatozoides pudessem ter seus filhos, o que era impossível até então. A primeira gravidez com oócito ( ou óvulo) congelado ocorreu em 1986 e, desde então, houve grande progresso desta técnica. No início as taxas de gravidez eram baixas, ao redor de 1%.
A justificativa para estes resultados desanimadores estava na técnica de congelamento inadequada para os óvulos. O óvulo é uma célula mais sensível que as demais, e carrega dentro de si uma quantidade maior de água quando comparada às outras. Quando se usava a técnica de congelamento habitual, a mesma que era utilizada para o congelamento de embriões, formava-se no interior do óvulo uma grande quantidade de cristais de gelo, os quais danificavam a estrutura da célula e causavam alterações cromossômicas que impediam ou dificultavam a fertilização da maioria dos óvulos, a divisão celular e a implantação dos embriões. Essa rotina de insucessos foi quebrada após as pesquisas da ginecologista italiana Eleonora Porcu, da Policlínica de Santa Úrsula de Bolonha, na Itália e da introdução da técnica de vitrificação.
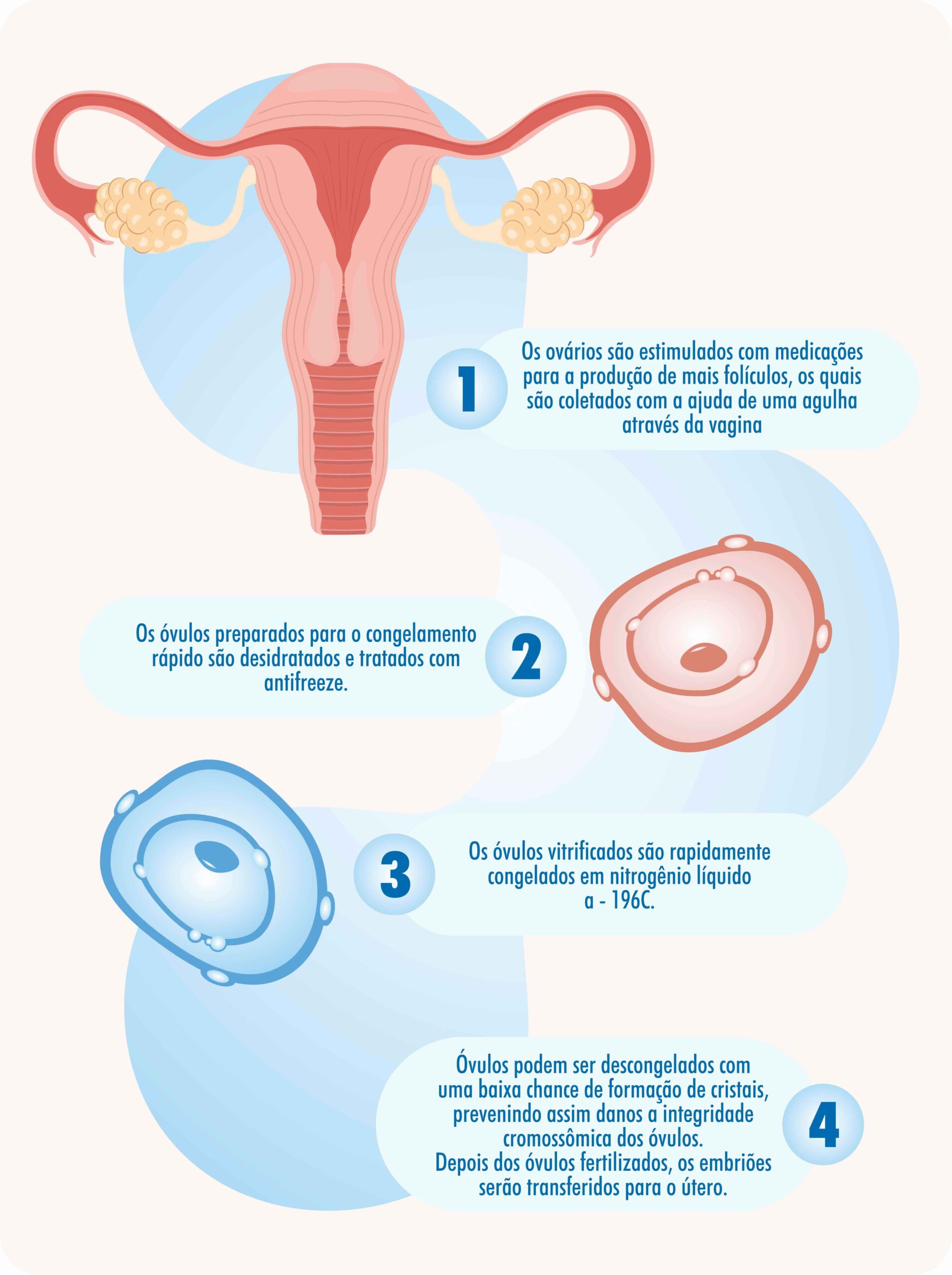
O congelamento de óvulos tem maior chance de sucesso quando realizado com óvulos maduros e permite que as mulheres possam preservar sua fertilidade em situações que eram até há pouco tempo impossíveis. Para que possa ser realizada, é necessário que a paciente passe por um processo idêntico ao da fertilização in vitro. Os ovários serão estimulados, os óvulos serão coletados, encaminhados para o laboratório, desidratados e congelados pela vitrificação
ESSE É UM CONTEÚDO EXTENSO PARA QUE VOCÊ TENHA TODOS OS DETALHES QUE FAZEM A DIFERENÇA!
As indicações para o congelamento de oócitos (=óocitos)
MULHERES SOLTEIRAS COM POUCO MENOS DE 35 ANOS PREOCUPADAS COM A DIMINUIÇÃO PROGRESSIVA DE SUA FERTILIDADE
Índice
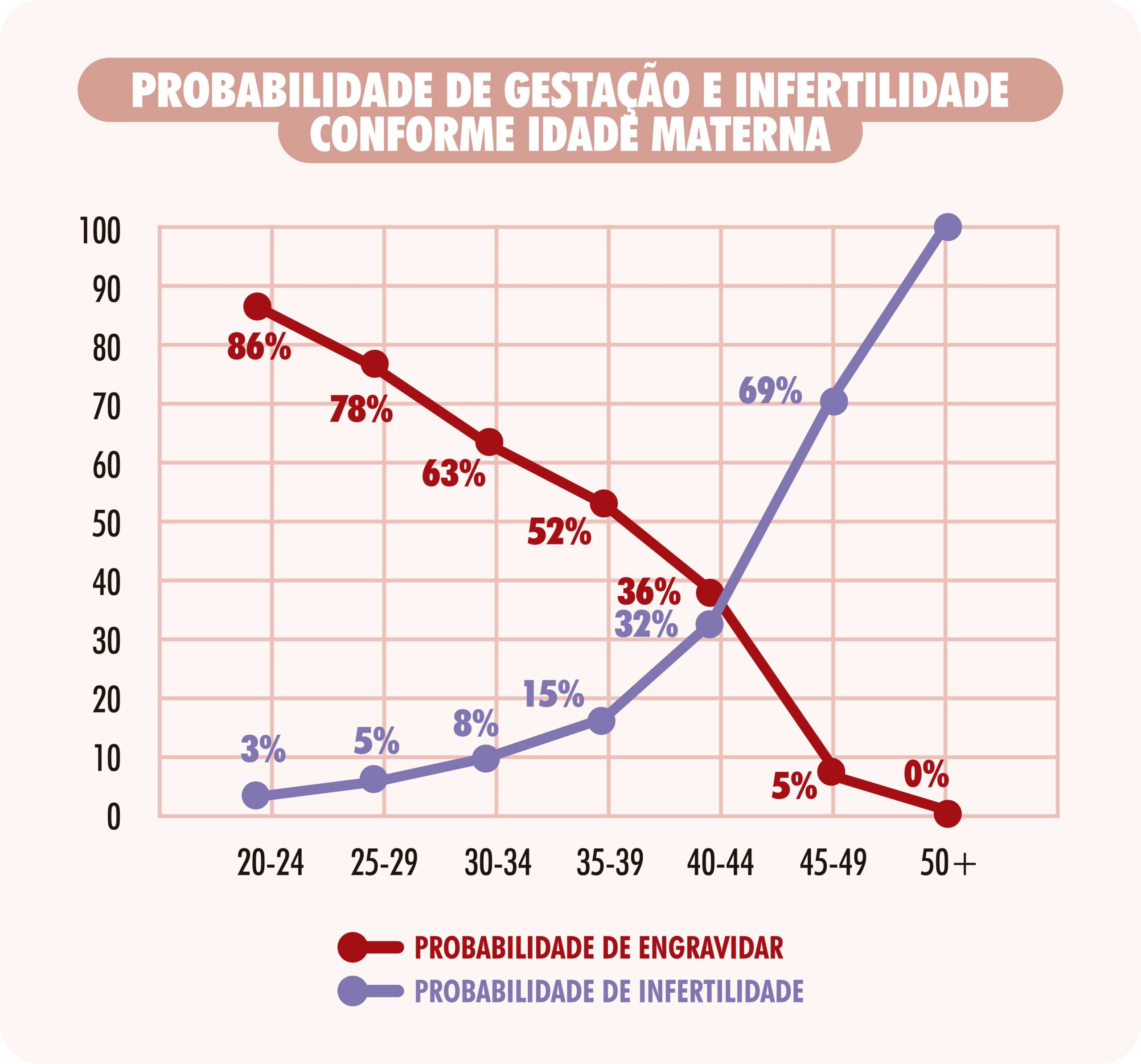
ToggleEmbora os constantes avanços da ciência tenham ajudado os casais a conseguirem o sonho de ter filhos, a realidade ainda está longe de evitar o envelhecimento dos óvulos. Se no passado o início da maternidade era aos 20, hoje a média de idade do primeiro filho supera os 30 anos, com tendência a aumentar. Atualmente, observa-se que um em cada cinco nascimentos é de mães com idade superior a 35 anos.
São muitas as razões que provocam esta evolução, que já se iniciou quando as mulheres passaram a ter opções para o controle de natalidade, podendo então determinar a época desejada de gravidez usando métodos anticoncepcionais totalmente reversíveis, dos quais não se dispunha no passado. Além disso, cresceu a inserção da mulher no mercado de trabalho, e elas passaram a adiar a gravidez em prol de um status profissional e uma carreira desejada. E as mulheres de hoje ainda têm uma aparência mais jovem, desproporcional com idade que elas realmente têm. Esta juventude conservada (ou disfarçada) é o sinal dos tempos atuais: exercícios, academia, boa alimentação e recursos de medicina estética e uma boa dose de vaidade, que tornam uma mulher aos 40 ou até os 50 anos com uma aparência e espírito muito jovens. Assim, muitas sentem o desejo de vivenciar a maternidade numa idade mais avançada.
Entretanto, se a aparência física pode ser conservada ou disfarçada, o mesmo não acontece com os ovários e os óvulos. Não importa quão jovem ela aparenta ser, os óvulos envelhecem com o passar dos anos. As mulheres quando nascem têm nos seus ovários um número predeterminado de óvulos (algo ao redor de dois milhões), que serão perdidos com o passar dos anos. Neste processo contínuo e normal, a quantidade de óvulos de boa qualidade disponíveis para serem fertilizados vai diminuindo com o passar dos anos.
O congelamento de óvulos é uma saída que pode minimizar esta angústia, pois nem sempre o parceiro ideal para ser o pai de seus filhos surge no momento em que desejam. Pode demorar anos, que contribuirão para o envelhecimento dos seus óvulos e a dificuldade em engravidar.
Caso num futuro ainda próximo esta mulher encontre “a sua alma gêmea”, ela poderá tentar a gravidez naturalmente, podendo descartar os óvulos que foram anteriormente congelados após a constituição da sua família. Se o “príncipe encantado” demorar muitos anos para aparecer, quando estiver próxima a menopausa, os óvulos congelados no passado poderão ser fertilizados e darão uma chance maior de gestação e menor índice de abortamento e malformação, se comparados com um tratamento feito em idade mais avançada.
O papel do ginecologista em alertar a mulher sobre a perda natural de sua fertilidade é essencial, pois nem sempre ela está ciente disso e muitas vezes tem ideias totalmente errôneas. Algumas situações e mitos podem confundi-la ainda mais, por exemplo:
- A ideia de que, atualmente, 40 anos equivale aos 30 de antigamente;
- Todo mundo fala que ela está ótima para a sua idade;
- Achar que a tecnologia e a ciência são capazes de resolver todos os problemas da fertilidade, independentemente da idade da mulher;
- Achar que é improvável ser infértil por que teve um bebe há cinco anos;
- Veio de uma família fértil e seus avós tiveram um novo filho após os 45 anos;
- Usa pílula por muitos anos e por não ter ovulado neste período acredita que seus óvulos foram preservados;
- Faz exercícios frequentemente, tem uma dieta saudável e uma boa qualidade de vida, logo, imagina que quando desejar ter filhos não terá dificuldades;
- Teve um aborto há dois anos, quando tinha 43 anos, por isso tem certeza de que pode engravidar;
- Acha que como pessoas conhecidas tiveram filhos com mais de 40 anos, ela também pode;
- Sente-se muito jovem para entrar na menopausa.
Se uma mulher tem mais do que 30 anos e não tem perspectivas de um “casamento” em um futuro breve, tem histórico familiar de falência ovariana ou será submetida a tratamentos oncológicos, é recomendável a preservação da fertilidade – CONGELE SEUS ÓVULOS!
MULHERES COM HISTÓRICO FAMILIAR DE MENOPAUSA PRECOCE
Mulheres com risco de falência ovariana precoce, também chamada de insuficiência ovariana, poderão congelar seus óvulos preventivamente. Na época em que desejarem ter filhos, caso seu ovário não esteja funcionando adequadamente, elas poderão utilizar os óvulos que foram congelados anteriormente. Caso contrário, se os ovários estiverem funcionando plenamente, poderão tentar engravidar naturalmente.
PACIENTES COM RESERVA OVARIANA DIMINUÍDA
Algumas mulheres tem a queda da reserva ovariana mais acelerada e, mesmo com idade jovem, apresentam ovários com poucos óvulos. A maioria é assintomática e descobre quando faz algum exame que avalie a reserva ovariana como dosagem do hormônio antimulleriano ou contagem de folículos antrais pelo ultrassom transvaginal. As causas são várias como cirurgias prévias do ovário, endometriose, genéticas, entre outras. É importante que a mulher periodicamente avalie sua reserva ovariana e, se diminuída, o congelamento de óvulos é uma opção antes que eles se esgotem.
FERTILIZAÇÃO IN VITRO (FIV)
Em ciclos de FIV, algumas vezes pode haver excesso de óvulos e o casal preferir evitar um número excessivo de embriões, o que implicaria em problemas éticos e pessoais de “descarte”. O congelamento de óvulos resolve estes problemas, pois óvulos são células, não são seres vivos, e podem ser descartados se não forem utilizados. Além disso, o embrião pertence ao casal e se ocorrer uma separação nenhum dos dois poderá utilizá-lo sem a autorização do outro. Os óvulos pertencem à mulher, e ela poderá decidir sozinha quando utilizá-los. Se não for realizado o congelamento de óvulos, os embriões excedentes poderão, caso não sejam utilizados, ser doados para outro casal ou descartados após três anos.
MULHERES QUE SERÃO SUBMETIDAS A TRATAMENTOS ONCOLÓGICOS OU OUTROS QUE POSSAM COMPROMETER A FERTILIDADE
Pacientes que desejam a maternidade e passarão por tratamentos agressivos para neoplasias, como quimioterapia e radioterapia, poderão, antes do tratamento, ter os seus óvulos congelados. É fundamental, nestes casos, que se observe a inexistência do agravamento da doença pelos hormônios indutores da ovulação. Muitas vezes, opta-se pela retirada de fragmentos de tecido ovariano, que serão congelados. Quando a paciente estiver curada da doença, estes fragmentos poderão ser implantados. Para estas pacientes, o IPGO oferece o Programa Frutos da Vida. Este programa é gratuito para o congelamento de óvulos em pacientes com câncer e é oferecido para mulheres solteiras ou casadas, em idade reprodutiva, que desejam preservar sua fertilidade. Para conhecer mais sobre o programa Frutos da Vida acesse o link:
Alguns tratamentos não oncológicos também podem prejudicar a reserva ovariana, como cirurgias de cistos de ovário e endometriose e o congelamento de óvulos pode ser uma boa opção.
PROGRAMA DE “BANCO” DE ÓVULOS
Com a vitrificação de óvulos, hoje é possível que pacientes que desejam doar seus óvulos não precisem aguardar que se encontre uma receptora que necessite de óvulos doados para realizar o tratamento. Os óvulos podem ficar armazenados até que alguém que precise possa usá-los.
Veja a entrevista sobre o assunto:
Consulta e exames importantes para o congelamento
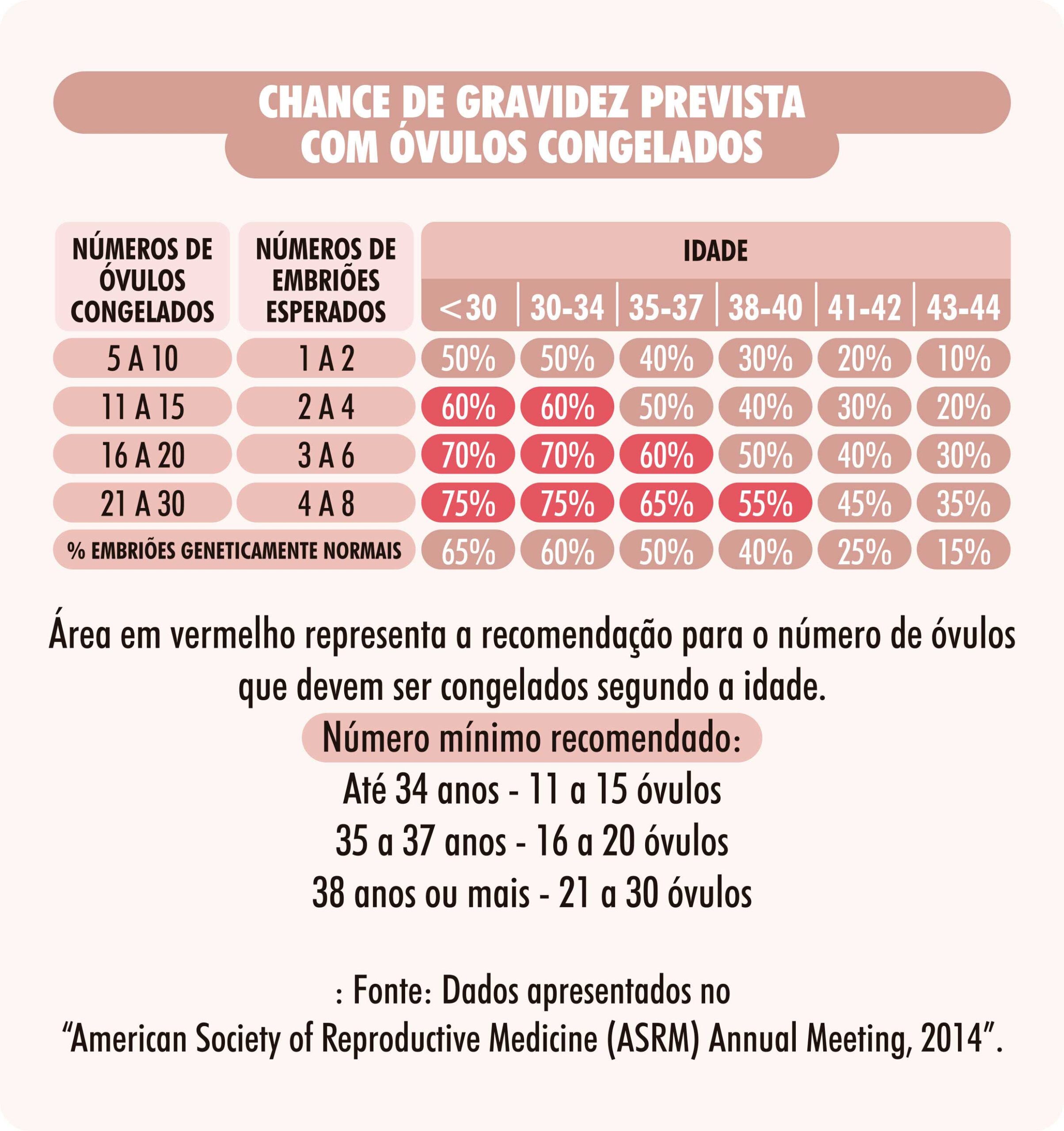
Toda mulher que deseja congelar óvulos deve procurar um centro especializado em reprodução assistida para avaliação. Nesta consulta serão explicados todo o processo necessário para o congelamento de óvulos e seu uso posterior, assim como chances de sucesso e limitações. Vale lembrar que a idade da mulher e número de óvulos coletados são muito importantes para se avaliar a chance de gravidez com o congelamento de óvulos. Às vezes, será sugerido mais de uma coleta para se conseguir um número de óvulos com chances razoáveis de gravidez futura.
Além de explicar todo o processo, a mulher passará por uma avaliação clínica e ginecológica. A avaliação clínica é importante para que se analise o histórico da paciente para saber se não há riscos de ser submetida à estimulação ovariana com hormônios (risco de trombose, câncer hormônio dependente) ou riscos de acidentes na hora da coleta (cirurgias pélvicas, tumores pélvicos, endometriose). Isso é importante para se escolher o melhor esquema de estimulação e planejar a coleta de óvulos.
Segue-se, então, um exame ginecológico e ultrassom para avaliar os ovários em relação a tamanho, número de folículos e acessibilidade dos mesmos.
Além disso, alguns exames devem ser solicitados:
- Hemograma e coagulograma;
- Citologia oncótica de colo do útero;
- Exame de secreção vaginal: bacteroscopia e cultura, culturas para Micoplasma / Ureaplasma e pesquisa de clamídia por PCR;
- Sorologias: Hepatite B, hepatite C, sífilis, HIV 1 e 2, HTLV 1 e 2;
- Pesquisa de reserva ovariana: FSH, LH e estradiol (entre 2º e 5º dia do ciclo), hormônio antimulleriano e/ou ultrassom para contagem de folículos antrais;
- Outros hormônios: TSH. T4 livre e Prolactina.
Outros exames podem ser solicitados em situações especiais e de forma individualizada: cariótipo com Banda G ( avalia os cromossomos da paciente), ultrassom de mamas, ressonância nuclear magnética de pelve ou ultrassom transvaginal com preparo intestinal para pesquisa de endometriose.
O passo-a-passo do congelamento (vitrificação) dos óvulos
TÉCNICA
A técnica é relativamente simples e sua execução pode ser dividida em 6 fases:
1ª Fase – Estímulo do crescimento dos folículos.
2ª Fase – Bloqueio dos hormônios do organismo (poderá ser antes ou depois do inicio da estimulação ovariana).
3ª Fase – Aspiração e recuperação dos óvulos.
4ª Fase –Congelamento ( Vitrificação)
ESQUEMAS (PROTOCOLOS) PERSONALIZADOS DE INDUÇÃO DE OVULAÇÃO E OUTRAS DROGAS
Os protocolos de indução de ovulação podem ter influência direta no número e qualidade dos óvulos e, por isso, ajustes personalizados são bem-vindos. Não há um esquema único de remédios que seja ideal para todas as mulheres. Existem muitos medicamentos de ótima qualidade que podem ser eficientes para algumas pacientes, mas não para outras.
INDIVIDUALIZAR A ESTIMULAÇÃO OVARIANA É FUNDAMENTAL!
Para se definir o melhor protocolo para a estimulação ovariana é importante compreender o significado de “Individualizar“. Individualizar significa ajustar algo para que melhor se adeque aos requisitos de alguém; personalizar ou customizar. Assim, o protocolo de medicamentos para estimulação ovariana deve ser individualizado para cada paciente de acordo com o seu histórico e a situação em que ela se encontra. Um desenvolvimento adequado, bem como o sincronismo preciso no início de maturação dos óvulos com os hormônios adequados são essenciais para se conseguir um óvulo ideal, uma boa fertilização, um ótimo embrião e, finalmente, a gravidez. Na verdade, nos casos em que a maturação dos óvulos não é devidamente sincronizada, há um aumento do risco de aneuploidia (anormalidades cromossômicas estruturais e numéricas), levando ao comprometimento do desempenho reprodutivo. O potencial dos óvulos de uma mulher sofrerem maturação ordenada, fertilização bem sucedida e posterior progressão para “embriões de boa qualidade”, capazes de produzir um bebê saudável, é, em grande parte, determinado geneticamente. No entanto, a expressão do potencial reprodutivo é influenciada por numerosas variáveis extrínsecas no ovário e endométrio durante a fase pré-ovulatória do ciclo, principalmente nos casos de mulheres baixas respondedoras e as mais maduras (mais velhas), cujos ovários acompanham o envelhecimento, independentemente da aparência jovial de cada uma. Nesses casos, os protocolos de estimulação precisam ser personalizados para atender às necessidades individuais. A utilização de protocolos especiais como Duostim, utilização do hormônio de crescimento (GH), G-CSF ou outras estratégias para mulheres com mais idade ou que tem uma baixa reserva ovariana e produzem poucos óvulos (baixas respondedoras), deve ser avaliado individualmente. Tudo o que podemos fazer é evitar comprometer o ambiente de ovário durante a estimulação ovariana e, assim, evitar mais prejuízo à qualidade do óvulo.
1ª FASE – ESTÍMULO DO CRESCIMENTO DOS FOLÍCULOS
Os melhores resultados do congelamento são obtidos quando coletamos os óvulos já maduros, pois só estes são possíveis de fertilizar. A maturação in vitro dos óvulos é possível, mas não tem ainda os mesmos resultados. A estimulação dos ovários tem o objetivo de produzir um número maior de óvulos maduros para serem congelados. É feita com medicamentos orais e/ou através de injeções subcutâneas de gonadotrofinas exógenas que aumentam a produção do número de folículos ovulatórios.
Os medicamentos injetáveis utilizados para indução são chamados Gonadotrofinas que são encontradas em diversos tipos, dosagens e nomes comerciais. As dosagens diárias recomendadas são individualizadas e reguladas de acordo com a necessidade, verificada pelos exames realizados sistematicamente durante esta fase (hormônios e ultrassom). A estimulação ovariana deverá ser acompanhada pela ultrassonografia para avaliar o crescimento e o desenvolvimento dos folículos ovarianos (dentro dos quais estão os óvulos) até que atinjam um diâmetro médio aproximado de 18/20mm. A espessura do endométrio (tecido que reveste o útero internamente e é onde o embrião implanta) também é avaliada. Normalmente são realizados 2 a 4 exames de ultrassom transvaginal durante o ciclo, marcados em intervalos médios de 2 dias, iniciando no 5º dia após o início da estimulação, até que alcance o ponto pré-ovulatório. Se as datas de exames caírem no domingo ou feriado, não se preocupe, pois, estes exames poderão ser antecipados ou adiados sem interferir no sucesso final deste procedimento. Caso seja necessário os exames serão realizados também nestes dias.
Quando os folículos atingirem um diâmetro médio de 18/20 mm é administrado um medicamento específico: hCG (Ovidrel ou Choriomon) ou agonistas de GnRH (Gonapeptyl ou Lupron). Estes medicamentos visam a maturação final dos óvulos. As doses e os horários das medicações têm influência direta no horário da captação dos óvulos. A ASPIRAÇÃO DOS ÓVULOS é realizada entre 34 e 36 horas (conforme protocolo escolhido) após esta aplicação. Os efeitos colaterais (raros) mais comuns desses medicamentos são: instabilidade emocional, dores de cabeça, perda de apetite, dor abdominal e dor no local das injeções. Nesse último caso, a massagem e o calor local (compressas) podem aliviar esses sintomas.
Para que se alcance o objetivo almejado é fundamental a disciplina na medicação e no controle na estimulação ovariana e, para isso, devem ser seguidas as seguintes recomendações:
- Utilize somente os medicamentos recomendados;
- O dia do ciclo é sempre contado a partir do 1º dia da menstruação;
- Os medicamentos deverão ser tomados e aplicados sempre no mesmo horário;
- A quantidade de medicação utilizada até a coleta dos óvulos vai depender da evolução do crescimento dos folículos. É recomendável sempre medicação extra de reserva.
A maior vantagem deste protocolo está nos casos de pacientes que têm risco de ter Síndrome de Hiperestimulação Ovariana. Nestes casos o hCG que finaliza a maturação folicular é trocado por uma dose única do agonista de GnRH, e com isso evitam-se as complicações desta Síndrome.
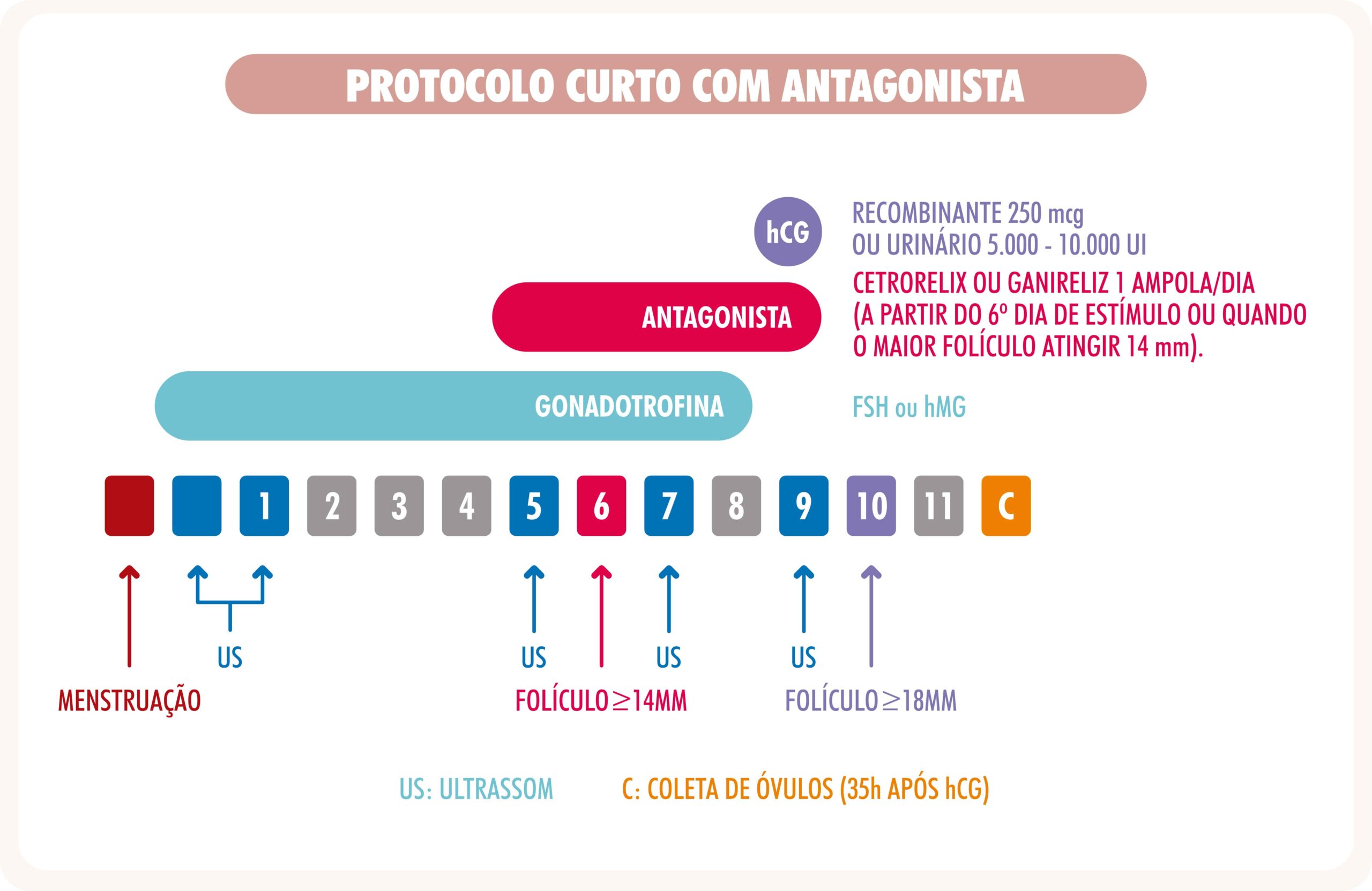
PROTOCOLO CURTO COM ANTAGONISTA
*Cetrorelix e Ganirelix poderão ser substituídos por Progestágenos via oral iniciados desde o começo da estimulação ovariana.
PROTOCOLO COM FSH DE AÇÃO PROLONGADA
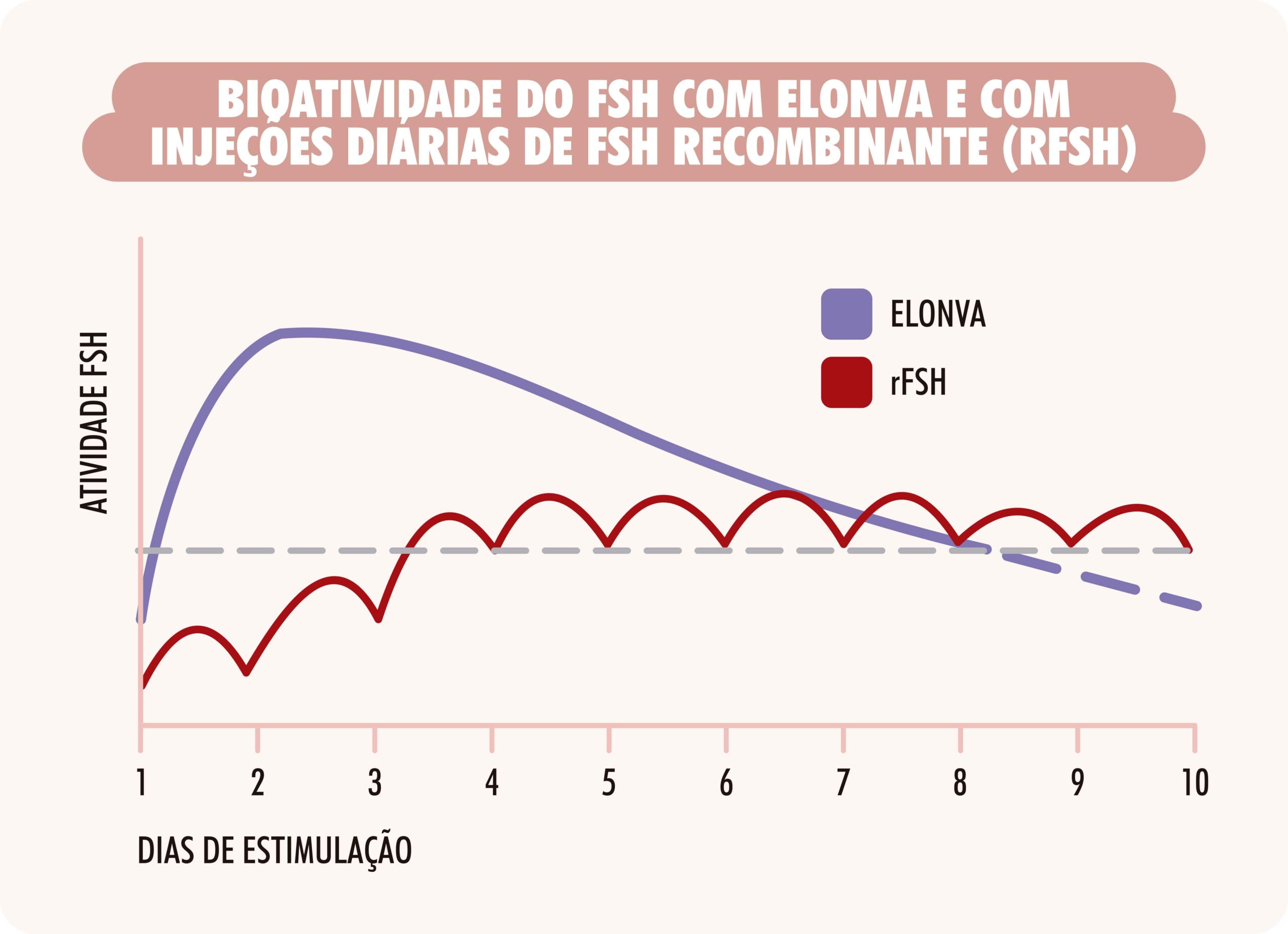
Elonva (corifolitropina alfa): não há dúvidas de que uma reclamação frequente das mulheres que passam por um ciclo de FIV é o fato de precisarem tomar injeções diárias durante alguns dias. Embora este período normalmente não ultrapasse os dez dias, algumas pacientes chegam a desistir do tratamento por certo tempo e às vezes para sempre, por considerarem esta fase um sofrimento inesquecível.
Elonva é uma injeção única que vale por sete dias de aplicação de FSH, substituindo as aplicações diárias neste período É administrada em dose única por injeção subcutânea. As mulheres que pesam 60 kg ou menos devem receber uma dose de 100 microgramas, ao passo que as mulheres que pesam mais de 60 kg devem receber uma dose de 150 microgramas. A própria paciente ou o seu parceiro podem aplicar a injeção no caso de terem recebido as instruções adequadas.
BIOATIVIDADE DO FSH COM ELONVA E COM INJEÇÕES DIÁRIAS DE FSH RECOMBINANTE (RFSH)
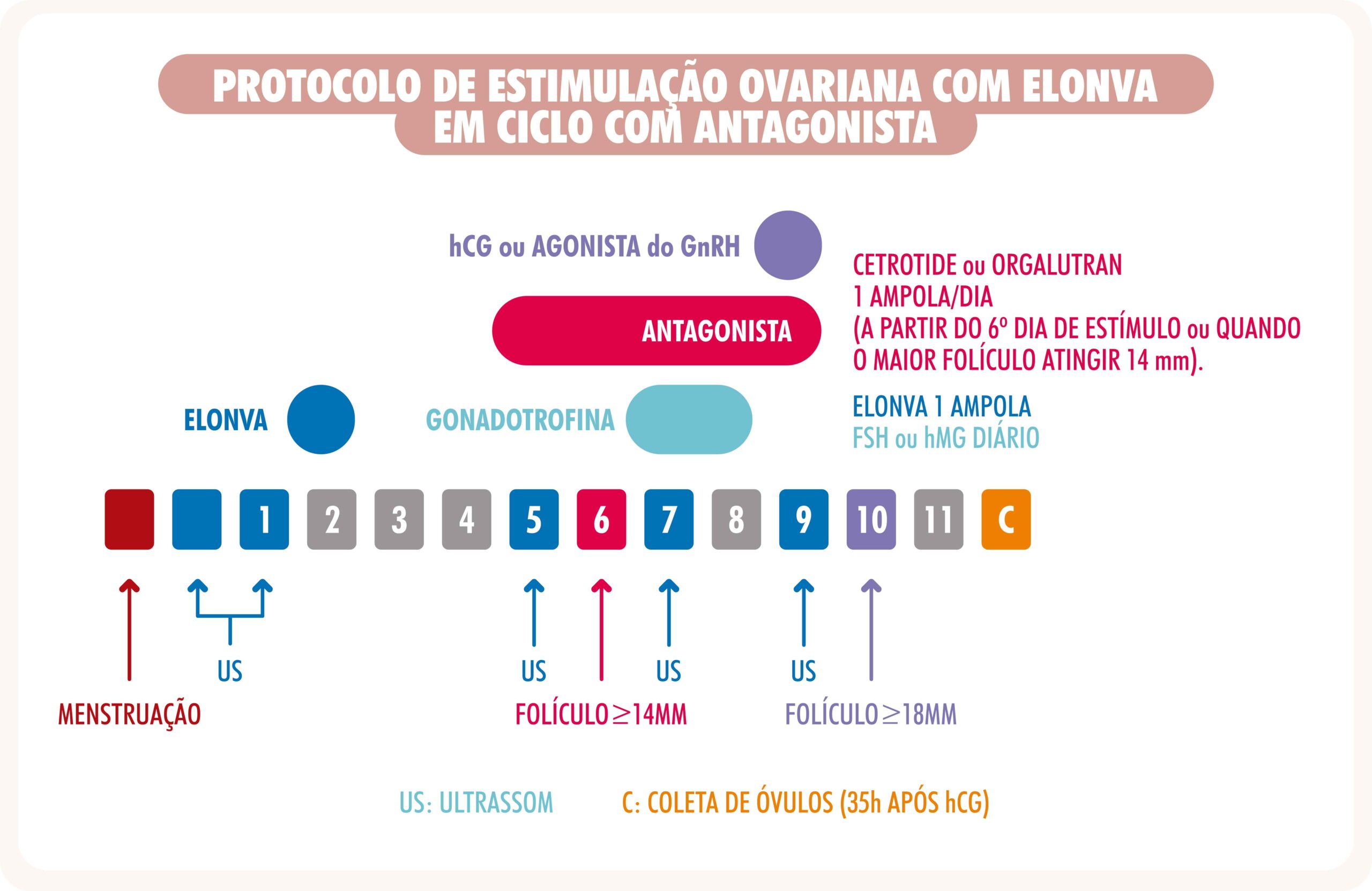
PROTOCOLO DE ESTIMULAÇÃO OVARIANA COM ELONVA EM CICLO COM ANTAGONISTA

*Cetrorelix e Ganirelix poderão ser substituídos por Progestágenos via oral iniciados desde o começo da estimulação ovariana.
MINI-FIV-PLUS
Simples como a Mini – FIV – Original, mas produzindo o mesmo número de óvulos que a FIV clássica: Não há dúvida que uma das preocupações mais comuns e responsável pelo estresse dos pacientes, frente a estes tratamentos é a complexidade dos medicamentos, principalmente os injetáveis. Isto devido à disciplina imposta nos horários pré-determinados que devem ser respeitados, além do desconforto da dor, o custo destes medicamentos e o medo de nada dar certo. A MINI- FIV-PLUS é uma variação da MINI-FIV-Original, com a diferença é que esta produz a mesma quantidade de óvulos prevista em um tratamento clássico, a qual possui uma grande quantidade de medicamentos injetáveis a custo bastante elevado. A MINI-FIV-Original, já utilizada pelo IPGO e descrita no próprio site, utiliza menos medicamentos, mas reduz acentuadamente o número de óvulos coletados, o que, nestes casos, não é o mais indicado, uma vez que, estas pacientes, desejam ter mais óvulos para a preservação da fertilidade.
Este método simplificado foi idealizado inicialmente pelos médicos chineses J. Dong, Q. Chen e Y. Wang da University School of Medicine, (Department of Assisted Reproduction, Shanghai, China) mas recebeu algumas modificações introduzidas pela Equipe IPGO. Foram inspiradas também nas recentes publicações que demonstram que o número de óvulos em maior quantidade pode ser interessante e não aumenta as chances de futuros embriões terem alterações cromossômicas (aneuploidias).
Uma das grandes preocupações do IPGO é garantir às pacientes a excelência nos tratamentos, os melhores resultados, o mínimo desconforto e custos acessíveis.
Sabemos que quando os pacientes se interessam pelo congelamento de óvulos, procuram informações sobre este assunto e se preocupam com a necessidade das injeções diárias e o alto custo financeiro, entre outras possibilidades. Esta nova estratégia realizada pelo IPGO simplifica o tratamento, reduz o desconforto (para aquelas que sofrem com as picadas diárias das injeções), diminui o custo financeiro e mantém a mesma quantidade de óvulos que uma FIV convencional.
O PROTOCOLO –MINI-FIV-PLUS
Diferente da FIV-Clássica que utiliza ao redor de 16 injeções, a MINI-FIV – PLUS utiliza somente duas injeções podendo chegar, no máximo, a cinco;
No 3º dia do ciclo menstrual, inicia-se uma dose diária de um comprimido simples, os progestágenos (Duphaston, Cerazatte ou outros), o quais deverão ser tomados diariamente até o folículo alcançar a medida pré-ovulatória (no stop). Neste mesmo 3º dia, é aplicado em dose única o medicamento Corifolitropina alfa (Elonva). O progestágeno (por via oral) inibe o pico do hormônio LH, o que impede a ovulação prematura de forma semelhante aos antagonistas (Cetrotide e Orgalutran). O pico do hormônio LH é o responsável por desencadear o processo ovulatório.
A Corifolitropina alfa (Elonva) é uma injeção única de FSH de ação prolongada que vale por 7 dias de aplicação e substitui as aplicações diárias neste período. É administrado em dose única por injeção subcutânea. As mulheres que pesam 60 kg ou menos devem receber uma dose de 100 microgramas, ao passo que as mulheres que pesam mais de 60 kg devem receber uma dose de 150 microgramas.
Sete dias após a injeção do Elonva, no caso de ser necessário uma estimulação ovariana adicional, recomenda-se administrar injeções diárias de outro medicamento semelhante que contenha FSH e LH (Menopur e Pergoveris).
Por último, logo que três folículos estejam próximos da maturação, é administrada uma única injeção do Agonista GnRH e a coleta dos oócitos será realizada 34 a 36 horas depois. Segue-se a vitrificação para eventual eventual fertilização em época oportuna.
2ª FASE – BLOQUEIO DOS HORMÔNIOS PARA EVITAR A OVULAÇÃO ANTECIPADA
Consiste no bloqueio da produção pelo organismo dos hormônios que agem nos ovários com medicação adequada. Com esta conduta temos o controle da função ovariana “em nossas mãos” não havendo praticamente perigo de ocorrer ovulação fora do previsto. Isto é, sem estes medicamentos o mecanismo de controle da ovulação estaria também sob a influência dos hormônios do próprio organismo e a paciente poderia ovular antes da hora programada de colher os óvulos.
É realizado por meio de medicamentos injetáveis (Antagonistas) ou por via oral (progetágenos) para que se tenha o controle da função ovariana e se evite a ovulação antes do momento previsto. Este bloqueio, na maioria das vezes, é realizado após alguns dias do início da estimulação ovariana.
3ª FASE – ASPIRAÇÃO E RECUPERAÇÃO DOS ÓVULOS
No dia da aspiração dos óvulos, que ocorre cerca de 35 horas após a última medicação , a paciente deverá comparecer ao Laboratório Especializado em jejum e em uma sala adequada, será dada uma medicação para relaxar e dormir alguns minutos. Os folículos são aspirados através de uma agulha acoplada ao transdutor transvaginal e conectada a um sistema de aspiração, em um ambiente cirúrgico. Pode ser realizada com anestesia local mas, geralmente, opta-se por uma sedação endovenosa (Propofol). Este processo é indolor e dura alguns minutos. O conteúdo folicular é diretamente encaminhado para avaliação pelo embriologista. Após +/- 60 minutos em um quarto em repouso, a paciente será liberada, podendo executar atividades normais no mesmo dia, mas que não exijam destreza ou concentração (24 horas).

4ª FASE CONGELAMENTO (VITRIFICAÇÃO)
A técnica de congelamento por vitrificação assegura excelentes resultados nos tratamentos de FIV. A taxa de gestação por essa técnica é semelhante ao estado “fresco” das células. Foi criada pelo Dr. Masashige Kwayama, da Clínica Kato, em Tóquio, no Japão, e chama atenção a rapidez com que atinge a baixa temperatura (-196º), produzindo um estado vítreo no embrião ou óvulo e impedindo a formação de cristais de gelo e os consequentes danos celulares. A velocidade da diminuição de temperatura no congelamento por vitrificação é de 23ºC por minuto ou seja, 70 vezes mais rápido. Os óvulos congelados ficam então armazenados em um cilindro de nitrogênio líquido mantido a -196º.
CONGELAMENTO DE ÓVULOS
Quanto tempo os óvulos podem ficar congelados?
A medicina ainda não definiu um limite de tempo máximo para a utilização dos óvulos. Na prática, em geral, os óvulos podem ficar congelados por mais de 10 anos.
E quando quiser engravidar?
DESCONGELAMENTO E FERTILIZAÇÃO PARA SE OBTER A GRAVIDEZ
PREPARO DO ENDOMÉTRIO
Quando a mulher resolve utilizar seus óvulos, antes deve preparar seu útero. O preparo do útero para receber os embriões é simples, pois a necessidade de medicamentos é mínima. Se a mulher tem ciclos regulares, isso pode ser feito de dentro de um ciclo ovulatório espontâneo, com a presença somente dos hormônios produzidos pelo próprio organismo e acompanhado por ultrassom e dosagens hormonais (estradiol, progesterona e LH). Quando o folículo atinge mais de 17 mm, normalmente faz-se uso do hCG, que simula o pico de LH, que desencadeia a ovulação 36 horas depois. Isso pode ser antecipado caso o LH tiver ascensão. No momento da ovulação, os oócitos são descongelados e a progesterona é introduzida.
A outra opção é utilizar estradiol exógeno e, da mesma forma que a anterior, acompanhar o endométrio por ultrassom. Isso pode ser precedido de um bloqueio hipofisário (que pode ser feito com meia ampola de agonista GnRh de depósito) na fase lútea do ciclo anterior. Quando a paciente menstrua, no 2º ou 3º dia inicia-se estradiol via oral ou transdérmico, mantido por pelo menos dez dias. Quando o endométrio estiver adequado (em torno de 10 mm ou pelo menos > 7mm), inicia-se a progesterona. Neste dia, promove-se o descongelamento.
DESCONGELAMENTO E FERTILIZAÇÃO IN VITRO
No descongelamento, os óvulos são aquecidos e retirados do meio conservante que os manteve no período em que estiveram vitrificados. Em seguida, são encaminhados para o processo de fertilização. Esta poderá ser de duas maneiras: clássica ou por ICSI. Os embriões têm seu crescimento acompanhado até o terceiro ou quinto dia, quando então são transferidos ao útero.
TRANSFERÊNCIA EMBRIONÁRIA
Neste dia, serão conhecidos os embriões de melhor qualidade, e assim o médico especialista, o embriologista e o casal decidirão juntos quantos deles serão transferidos, número este que pode variar de um a quatro e que dependerá das regras da ética, da idade da mulher e da qualidade dos embriões. A transferência é indolor, realizada sob a visão do ultrassom, com cateter flexível, geralmente sem anestesia, através da vagina.
Após 12 dias, deve ser colhido β-hCG para confirmar a gravidez. Se positivo, a reposição de estradiol e progesterona é mantida até completar 12 semanas de gestação, quando a placenta já produz estes hormônios em quantidade suficiente. Antes disso, necessitamos dessa reposição.
Resultados
Hoje em dia, cerca de 90% dos óvulos resistem ao descongelamento, proporcionando uma chance de gravidez em torno de até 60%, dependendo do número de óvulos congelados e em que idade da mulher ocorreu o congelamento. É importante saber que os melhores resultados são obtidos em mulheres com menos de 32 anos, e por isso elas devem ser alertadas da perda do seu potencial reprodutivo com o passar dos anos. Congelar óvulos é relativamente fácil, seguro e tem poucos riscos, embora não seja barato. Doze óvulos congelados até os 32 anos oferece uma chance de gestação ao redor de 60%.
Se uma mulher congelar os óvulos aos 35 anos, mesmo que ela venha a descongelar seus óvulos e engravidar aos 40 anos, a chance de engravidar permanece a mesma de uma mulher de 35 anos, ou seja, em torno de 60% por tentativa de tratamento e não de 20%, porcentagem que se refere às chances de gravidez de uma mulher de 40 anos que realiza fertilização in vitro.
Em relação à segurança, biópsias de blastocistos derivados de óvulos congelados não demostraram diferença na taxa de aneuploidias em relação a embriões derivados de óvulos frescos. Estudos com bebês nascidos de óvulos congelados também não demonstraram aumento na incidência de anomalias congênitas em relação a gestações espontâneas.
Conclusão
O congelamento de óvulos é uma alternativa viável e deve ser oferecida às pacientes que estiverem dentro das indicações descritas. A paciente deve ter consciência das eventuais limitações dos resultados da fertilização e gestação após o descongelamento, e caberá a eles a decisão final por esta conduta. Negar esta alternativa é responsabilizar-se pelo futuro reprodutivo da paciente e ter pronta a resposta para uma possível pergunta no futuro:
“Doutor, se eu tivesse congelado os meus óvulos naquela época que conversamos, eu não teria alguma chance de ter filhos agora? ”
Atualmente cada vez mais mulheres vêm optando pelo congelamento de óvulos, e os avanços da técnica são realmente encorajadores. Apesar de não ser garantia de gravidez, o congelamento de óvulos já é uma alternativa real para manter a esperança da maternidade.