O PGT (Teste Genético Pré-Implantacional) pode ser realizado no processo de fertilização in vitro (FIV), com o objetivo de diagnosticar nos embriões a existência de alguma doença genética, antes da implantação no útero da mãe. Assim, casais com chances de gerar filhos com problemas genéticos como Síndrome de Down (trissomia do cromossomo 21), Síndrome de Patau (trissomia do cromossomo 13), Síndrome de Edwards (trissomia do cromossomo 18), Síndrome do Klinefelter (47XXY), distrofia muscular, hemofilia, entre outras anomalias genéticas, podem descobrir se o embrião possui tais doenças por meio deste exame.O PGT (Teste Genético Pré-Implantacional) pode ser realizado no processo de fertilização in vitro (FIV), com o objetivo de diagnosticar nos embriões a existência de alguma doença genética, antes da implantação no útero da mãe. Assim, casais com chances de gerar filhos com problemas genéticos como Síndrome de Down (trissomia do cromossomo 21), Síndrome de Patau (trissomia do cromossomo 13), Síndrome de Edwards (trissomia do cromossomo 18), Síndrome do Klinefelter (47XXY), distrofia muscular, hemofilia, entre outras anomalias genéticas, podem descobrir se o embrião possui tais doenças por meio deste exame.
ESSE É UM CONTEÚDO EXTENSO PARA QUE VOCÊ TENHA TODOS OS DETALHES QUE FAZEM A DIFERENÇA!
QUEM SE BENEFICIA DO PGT?
O PGT pode ser utilizado em ciclos de FIV para todos os casais, porém as principais indicações são para casais com mulheres com idade avançada (mais de 40 anos – alguns recomendam após os 37 anos) ou quando um dos parceiros do casal tiver alterações cromossômicas avaliadas pelo exame cariótipo, como as translocações, inversões ou polimorfismos. A importância destas três últimas avaliações vai depender do histórico reprodutivo de cada paciente como, por exemplo, tempo de tentativas de gravidez, abortos e falhas em tratamentos anteriores. Casais com doenças genéticas na família causadas por genes específicos também têm indicação para realizar o teste.
Idade materna
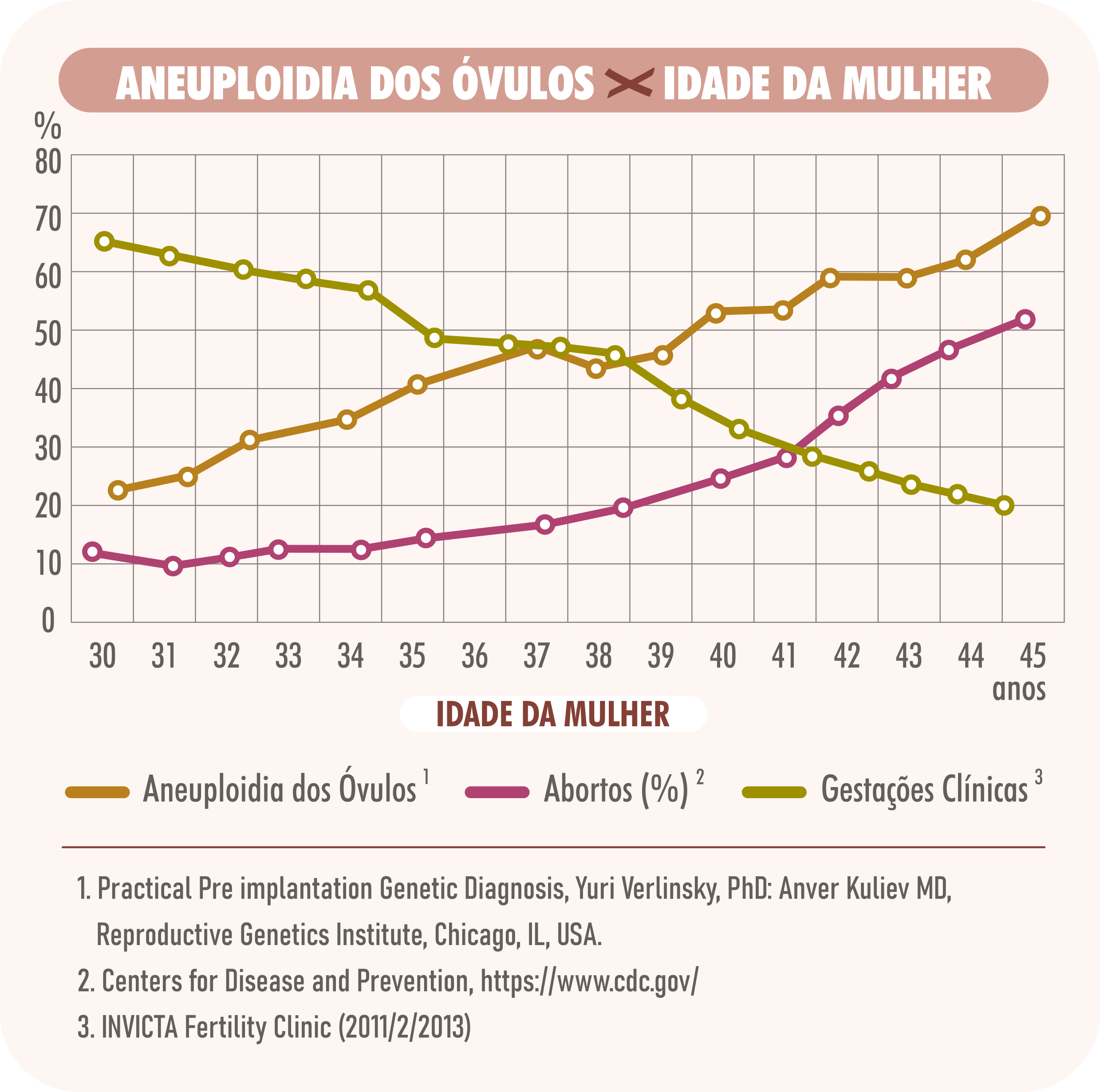
Quanto à idade materna, temos que lembrar que a mulher nasce com todo o seu estoque de óvulos, que não se renova. À medida que a mulher envelhece, os óvulos dela também envelhecem, e isso aumenta as chances de possuírem algum erro cromossômico. Assim, ao serem fertilizados, irão gerar embriões cromossomicamente alterados, que não se desenvolvem, evoluem para aborto ou geram crianças com alterações cromossômicas.
Índice
ToggleAlterações no cariótipo
Em relação a alteração no cariótipo, temos que lembrar que este é um exame que analisa a quantidade e composição dos cromossomos de um indivíduo. Em uma pessoa normal, o cariótipo mostrará que ela tem 46 cromossomos (23 pares), sendo 22 chamados autossômicos e 2 sexuais (XX se mulher ou XY se homem). Entretanto, pessoas normais podem ter alterações no cariótipo que não causam repercussão, mas aumenta o risco de filhos de gerarem embriões com alteração cromossômica. Estas alterações são chamadas rearranjos cromossômicos e podem ser dos seguintes tipos:
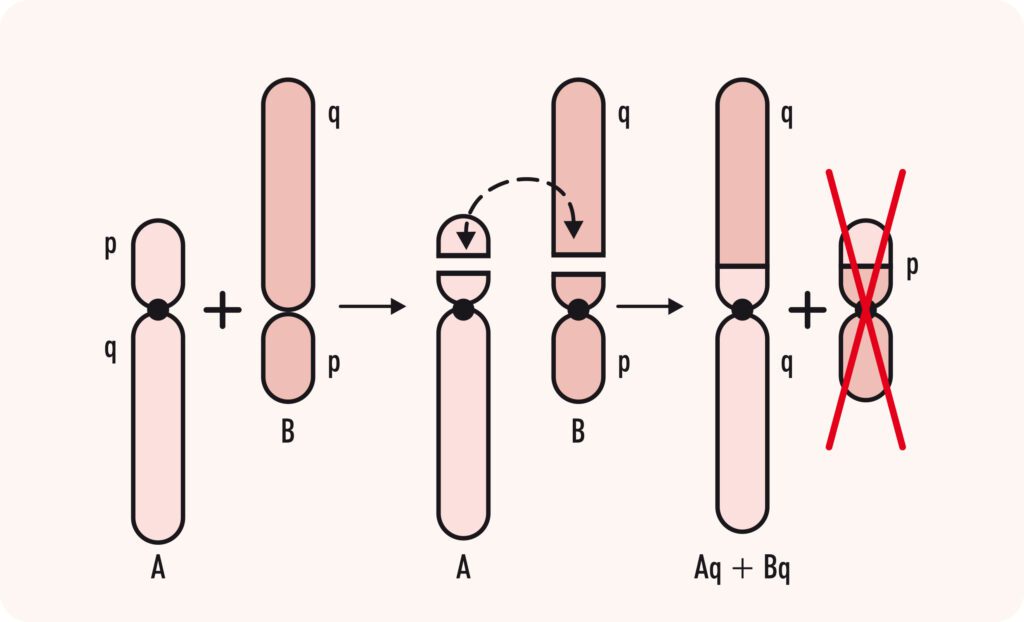
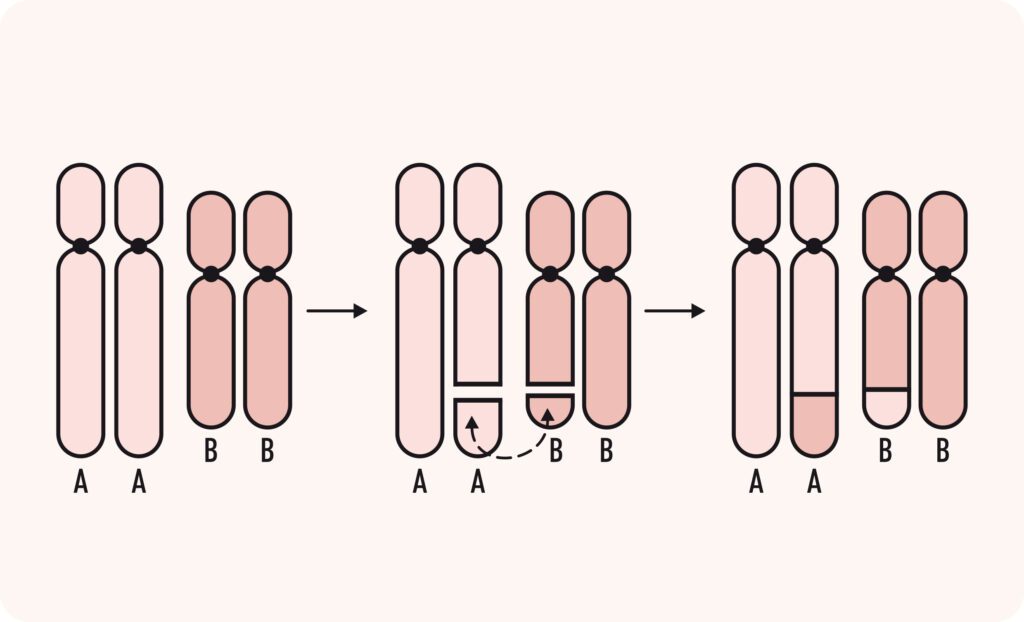
- Translocação cromossômica: uma anomalia cromossômica causada pelo rearranjo de partes entre cromossomos que não são pares, ou seja, parte de um cromossomo está trocada de lugar com um pedaço de outro cromossomo. É o mais comum dos rearranjos cromossômicos e pode ser de dois tipos principais: a Translocação Robertsoniana e a Translocação Recíproca, também conhecida como não-Robertsoniana. Para entendermos a diferença, temos que lembrar que cada cromossomo tem dois braços: um curto (p) e um longo (q), unidos por uma estrutura chamada centrômero. Em alguns cromossomos, o centrômero está na extremidade, tendo, assim, um braço longo e um braço muito curto. Esses cromossomos são chamados acrocêntricos e são os cromossomos 13, 14, 15, 21 e 22. Chama-se translocação Robertsoniana quando dois cromossomos acrocêntricos fundem seus braços longos, perdendo os curtos. Com isso, o indivíduo fica com um cromossomo a menos, mas com um cromossomo com 2 braços longos diferentes unidos pelo centrômero (Figura 2). Já nas translocações não Robertsonianas, somente alguns segmentos de cromossomos são trocados, podendo envolver qualquer cromossomo (Figura 3). Além disso, as translocações recíprocas podem ser balanceadas (sem perda ou acréscimo de material genético) ou não-balanceadas (quando a troca de material cromossômico é desigual resultando em genes extras ou ausentes).
Translocação Robertsoniana entre cromossomo A e B (acrocêntricos): ambos perderam o braço curto e os dois braços longos se fundem formando um cromossomo com dois braços longos enquanto que os braços curtos são perdidos.
Translocação Recíproca (Não-Robertsoniana) entre cromossomos A e B, onde um segmento do braço longo do cromossomo A trocou de lugar com um segmento do braço longo do cromossomo B, sem perda de material (translocação balanceada).
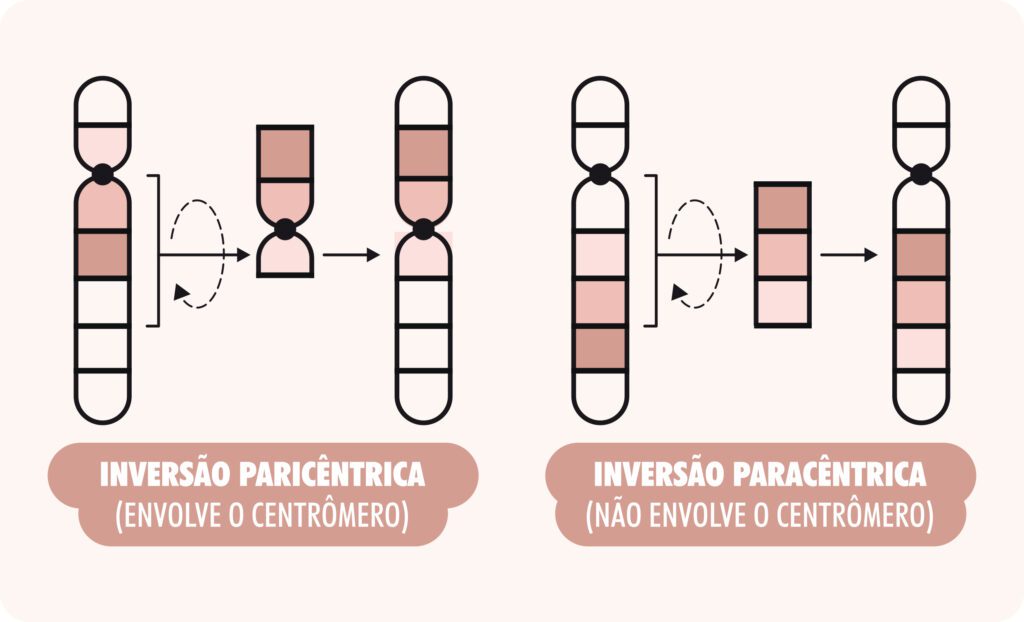
- Inversão cromossômica: que ocorre quando um segmento de um cromossomo se separa, gira 180o e se reintegra ao mesmo cromossomo, mas com a orientação invertida. A inversão é dita paracêntrica se as quebras ocorrerem em um mesmo braço cromossômico, e é denominada pericêntrica se o fragmento cromossômico invertido incluir o centrômero (Figura 4). Essa alteração pode ser equilibrada (quando não se perde material genético) ou pode ser desequilibrada (quando há perda ou ganho de material genético).
- Duplicações: um segmento do cromossomo é duplicado.
- Deleções: quando há perda de um segmento cromossômico.
- Polimorfismos cromossômicos: sãoalterações da estrutura cromossômica que não costumam ter impacto clínico, pois ocorrem em regiões com genes naturalmente inativos, sendo consideradas variação da normalidade. As mais importantes são as alterações da heterocromatina, uma parte do cromossomo formada por DNA compactado, com baixa ou nenhuma atividade genética. Existem alguns estudos que mostram associação destes polimorfismos com infertilidade e aborto de repetição, embora seja questionável sua repercussão na chance de a pessoa gerar embriões aneuploides, não havendo uma comprovação definitiva.
- Abortos de repetição e falhas repetidas em tratamentos de FIV: a principal causa de aborto e uma das principais causas de falhas de implantação em transferências embrionárias são devido a aneuploidias nos embriões. Selecionar embriões euploides pode ser útil para evitar um novo aborto ou falha.
- História familiar ou antecedente pessoal de doença genética (cromossômica ou de gene específico): quando se sabe que o/a paciente tem uma doença genética na família, é interessante avaliar os pais para saber se há risco aumentado dos filhos terem a mesma doença. Além disso, casais que já tiveram um filho com alguma alteração cromossômica costumam optar pelo exame para evitar passar por esse processo de novo.
A BIÓPSIA EMBRIONÁRIA
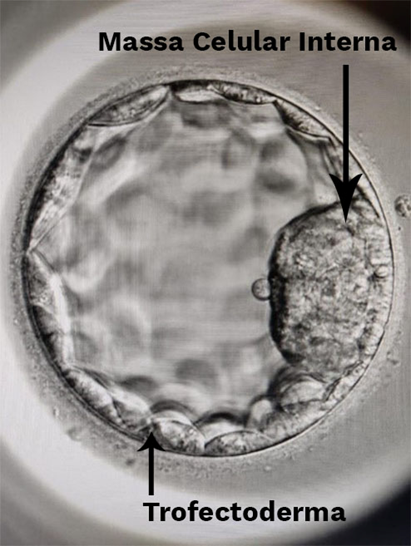
Para se realizar o PGT, é necessário inicialmente fazer uma biópsia do embrião. A biópsia embrionária é realizada na fase de blastocisto, ou seja, do quinto ao sétimo dia após a fecundação (em geral, cerca de 120 horas). Nesta fase as células do embrião já se dividiram em uma porção interna (massa celular interna), que dará origem ao feto propriamente dito; em uma camada de células mais externa, chamada trofectoderma, que vai originar as estruturas da placenta e membranas (Figura 5). Fazer a biópsia nesta fase permite avaliar um número maior de células (de 6 a 10), podendo obter um resultado mais preciso, extraindo células somente do trofectoderma. A retirada das células embrionárias ocorre após a realização de uma pequena abertura na região externa do blastocisto. Algumas células que se exteriorizam por essa abertura são delicadamente aspiradas e encaminhadas ao laboratório de genética. É muito importante que a biópsia seja realizada de maneira correta para que não comprometa o desenvolvimento do embrião no futuro. Ressaltamos que a biópsia não afeta massa celular interna, ou seja, porção do blastocisto que originará o feto propriamente dito, não prejudicando o futuro bebê.
PGT-A, PGT-M, PGT-SR e pgt-p: SIGLAS PARA cada tipo de DIAGNÓSTICO GENÉTICO PRÉ-IMPLANTACIONAL
Após a realização da biópsia embrionária, as células extraídas são encaminhadas para o teste genético pré-implantacional (PGT), que pode ser de quatro tipos, de acordo com a anomalia genética investigada.
Todos esses testes podem ser realizados por meio da tecnologia de sequenciamento de nova geração (NGS – Next Generation Sequencing), que se tornou a principal ferramenta utilizada atualmente devido à sua alta sensibilidade, precisão e capacidade de detecção de múltiplas alterações genéticas, incluindo ganhos e perdas cromossômicas, mutações específicas e desequilíbrios estruturais. A escolha do tipo de PGT a ser realizado depende do histórico genético do casal, das características dos embriões e dos objetivos do tratamento, sendo eles:
- PGT-A: lembre-se A de ANEUPLOIDIA, que significa alterações cromossômicas, ou seja, o diagnóstico que identifica a saúde cromossômica do embrião. Embriões aneuploides têm cromossomos a mais ou a menos e, dependendo do cromossomo envolvido, pode levar a falha de implantação, abortos e gestações que evoluem com alterações, como Síndrome de Down entre outras síndromes. Assim, este estudo é realizado para ajudar a oferecer um tratamento de FIV mais efetivo, pois permite identificar o embrião saudável com possibilidade ampliada de implantação e risco reduzido de abortamento e doenças cromossômicas, que estão principalmente relacionadas com a idade materna avançada e alterações no cariótipo do casal. Também é indicado em casos de abortos de repetição sem outra causa.
- PGT-M: lembre-se M de MONOGÊNICA (gene único), no qual o diagnóstico do embrião tem o objetivo de identificar aqueles que foram afetados por uma alteração genética específica herdada dos pais e que dá origem a uma doença hereditária. É um estudo indicado para famílias onde existem casos de doenças causadas por um gene específico, tais como anemia falciforme e fibrose cística, entre outras. O objetivo do PGT-M é estabelecer uma gravidez que não será afetada por doenças genéticas causadas por uma mutação genética conhecida, presente em um ou ambos os pais. Também é usado para selecionar embriões para transferência que possuam características imunológicas específicas compatíveis com um irmão afetado pela doença, cujo tratamento efetivo seja o transplante de células-tronco.
- PGT-SR (teste Genético Pré-Implantacional para Reorganizações Estruturais ou, em inglês, Strutural Rearrangements, por isso SR): é um teste semelhante ao PGT-A, mas específico para casais com rearranjos cromossômicos estruturais como, por exemplo, as translocações. Os três principais tipos de rearranjos são: translocações recíprocas, translocações robertsonianas e inversões, já explicadas anteriormente. A translocação mais comum em humanos envolve os cromossomos 13 e 14 e é observada em cerca de 0,97/1000 recém-nascidos, mas existem outras consideradas importantes e que devem ser avaliadas caso a caso. O objetivo do PGT-SR é estabelecer uma gravidez que não seja afetada por essas anormalidades em um casal com uma translocação equilibrada ou deleção/duplicação. Rearranjos cromossômicos podem ser herdados ou podem ocorrer espontaneamente. Muitos portadores de rearranjos cromossômicos balanceados são saudáveis e desconhecem o status de portador até que tentem ter filhos. Os portadores de rearranjos equilibrados correm o risco de produzir embriões com a quantidade incorreta de material cromossômico, o que normalmente não leva a uma gravidez bem-sucedida. O PGT-SR pode ajudar a identificar embriões com a quantidade correta de material cromossômico com maior probabilidade de levar a uma gravidez bem-sucedida e a um nascimento saudável. A abreviação t(A;B)(p1;q2) é usada para denotar a translocação entre um cromossomo A e um cromossomo B. A informação no segundo conjunto de parênteses, quando fornecida, indica a localização precisa no cromossomo para os cromossomos A e B respectivamente – com p indicando o braço curto do cromossomo, q indicando o braço longo e os números após p e q se referindo às regiões, bandas e sub bandas quando os cromossomos são corados e observados em um microscópio.
- PGT-P: lembre-se P de Poligênica, ou seja, múltiplos genes. O exame PGT-P é um teste para avaliar o risco do embrião ter doenças poligênicas complexas, ou seja, determinadas por múltiplos genes. O exame PGT-P é uma ferramenta de triagem usada para ajudar a selecionar qual(is) embrião(ões) tem/têm menor risco de desenvolver determinadas doenças no futuro. Este teste é projetado para rastrear várias condições ao mesmo tempo. O objetivo do PGT-P é encontrar embriões com menor risco para o desenvolvimento de doenças poligênicas, determinando um risco e não um diagnóstico, tornando o exame alvo de muitas críticas. Lembramos que as doenças em questão têm causas multifatoriais, não sendo determinadas somente pela condição genética, mas também influenciadas por fatores ambientais, e ainda não totalmente conhecidas. Assim, este tipo de seleção embrionária levanta diversas questões éticas.
As principais doenças poligênicas pesquisadas são:
Risco de Ataque Cardíaco
Câncer de Próstata
Melanoma Maligno
Carcinoma Basocelular
Esquizofrenia
Doença Arterial Coronariana
Hipercolesterolemia
Hipertensão
Risco de Ataque Cardíaco
PGT-a plus
O teste genético PGT-A tradicional é utilizado para verificar se o embrião tem algum(uns) cromossomo(s) (ou parte deles) a mais ou a menos, entretanto, não consegue perceber o erro se o conjunto inteiro de cromossomos estiver a mais ou a menos (erro de ploidia). As células humanas são diploides, ou seja, tem dois cromossomos de cada, com exceção dos óvulos e espermatozoides que são haploides, ou seja, tem somente um cromossomo de cada. Com a união dos dois gametas, a célula embrionária formada volta a ser diploide, entretanto, se houver algum erro na formação dos gametas ou na fertilização, o embrião pode ter erro na ploidia, sendo haploide (23 cromossomos), triploide (3 cromossomos de cada, ou seja, 69 cromossomos), ou até tetraploide (92 cromossomos). Alterações incompatíveis com o desenvolvimento embrionário saudável. Esses erros não conseguiam ser detectados pelo PGT-A tradicional, porém hoje, há um exame mais completo chamado PGT-A plus, ou PGT-A com teste de ploidia,capaz de detectar estas alterações, tornando o exame mais preciso.
Este teste é especialmente importante quando, logo após a fertilização, observamos alterações no número de pronúcleos (estruturas que contém o material genético do óvulo e do espermatozoide). O normal é a presença de dois pronúcleos (um do óvulo e um do espermatozoide). Porém, às vezes, encontramos apenas um pronúcleo (1PN) ou três (3PN). Essas alterações sugerem ter havido um erro na divisão do gameta ou na fertilização, aumentando o risco desse embrião ser haploide ou triploide, ou seja, ser inviável. Estes embriões costumavam ser descartados devido a esse risco, mas com esse teste é possível avaliar se eles são diploides, o que pode ocorrer, e, se normais, podem ser transferidos.
AS PRINCIPAIS INDICAÇÕES do pgt-a
O PGT-A é o teste genético mais utilizado e está indicado nas seguintes situações:
- Idade materna avançada.
- Cariótipo alterado de pelo menos de um dos membros do casal, que apresentam risco elevado de alteração cromossômica na prole, como translocação, inversão ou polimorfismo (OBS: dependendo das translocações e inversões, o mais recomendado seria o PGT-SR).
- História familiar de doenças cromossômicas.
- Antecedente de filho com alteração cromossômica.
- Aborto de repetição.
- Falhas de tratamentos prévios de FIV.
Apesar do PGT-A ser indicado nos casos acima, alguns casais que fazem a FIV optam por fazer o teste, independente da indicação. Isso é possível, mas não recomendado pelas controvérsias do exame descritas a frente nesse e-book.
INTERPRETAÇÃO DOS RESULTADOS
- Embrião normal: Um resultado normal indica a presença de 46 cromossomos completos, incluindo 22 pares de cromossomos autossômicos (não sexuais) e um par de cromossomos sexuais. Um resultado normal será reportado se foram encontrados 2 cromossomos para cada autossomo (1 até 22) e 2 cromossomos sexuais forem encontrados. O resultado será: 46 XX (mulher) e 46 XY (homem).
- Monossomia: Estado no qual um dos cromossomos de um dos pares está ausente. A maioria das monossomias não é compatível com a vida. Será relatada se houver qualquer cromossomo ausente. O relatório vai mostrar um “-” antes do autossomo afetado (cromossomos 1-22) e “anormal” no campo de resultado. Por exemplo, sem houver um cromossomo 2 a menos, o resultado será: 45, XX, -2 (mulher) ou 45, XY, -2 (homem).
- Trissomia: Estado no qual um dos cromossomos de um par está duplicado, ficando três cromossomos de um determinado tipo, ao invés de dois, como é esperado. A maioria das trissomias não é compatível com a vida, mas a gestação pode se desenvolver com alterações no feto, como na Síndrome de Down (Trissomia do cromossomo 21). Trissomia será relatada se existirem cromossomos extras detectados. O relatório vai mostrar um “+” antes do cromossomo autossomo extra (cromossomos 1-22) e “anormal” no campo de resultado. Por exemplo, se houver um cromossomo 21 a mais, o resultado será: 47, XX, +21 (mulher) ou 47, XY, +21 (homem).
- Deleção/Duplicação Parcial (del/dup): Indica que uma parte de um cromossomo está ausente ou adquirida. Deleções e duplicações diagnosticadas em um feto ou em nascidos vivos são geralmente associadas com anomalias físicas ou cognitivas. O relatório vai mostrar um “- / + p ou q” com a região do cromossomo que é deletada ou duplicada, respectivamente. Ex.: 46,XY, del(5)(p15.2). Neste caso, é um embrião feminino que tem perda de um pedaço do braço curto do cromossomo 5.
- Anormal Complexo: Uma amostra embrionária será classificada como anormal complexa se houver uma combinação de cinco ou mais achados anormais, incluindo monossomias, trissomias e/ou duplicações/deleções.
- Mosaico (mos): Um embrião é classificado como mosaico quando parte de suas células tem uma composição cromossômica e a outra parte, outra composição. Se parte das células forem normais e parte aneuploide, o embrião é descrito como mosaico (mos), com descrição do tipo de aneuploidia e porcentagem de células alteradas. Ex.: um embrião que tenha 70% de células normais 46 XX e 30% de células com trissomia do cromossomo 2 é relatado como embrião mosaico baixo grau (XY, +2 mos 30%). Mais detalhes sobre embriões mosaicos serão dados à frente nesse e-book.
- Ausência de resultado: Algumas vezes, apesar das tentativas de análise, alguns cromossomos podem não produzir sinais confiáveis. Quando não é possível a obtenção de um resultado com confiança elevada, aparecerá “ausência de resultado”, não sendo possível a informação cromossômica dessa amostra.
nics – aNÁLISE NÃO INVASIVA DO EMBRIÃO
Entre os avanços tecnológicos que estarão em pauta, destacamos a possibilidade do teste genético pré-implantacional não invasivo (nicsPGT). É um método não invasivo de Screening Cromossômico (NICS) baseado no sequenciamento do DNA genômico secretado no meio de cultura a partir dos blastocistos. Esta nova avaliação genética do embrião ainda está em estudos e não está validada. O DNA livre de células identificado no meio de cultura pode ter contaminação de DNA materno, o que aumenta a complexidade do diagnóstico. A vantagem quando se compara ao PGT clássico e já conhecido, é não ser necessária a retirada de células do embrião e, por isso, é uma técnica não invasiva. Entretanto, ainda é considerada experimental e, no momento, não substitui a biópsia embrionária (PGT-A).
O uso de inteligência artificial para análise de embrião também vem avançando muito e talvez, no futuro, possa predizer a chance de embriões euploides de forma não invasiva, mas isso ainda não é possível. Vamos aguardar o futuro.
COMO O PGT-A MELHORA AS TAXAS DE SUCESSO NOS TRATAMENTOS DE FIV?
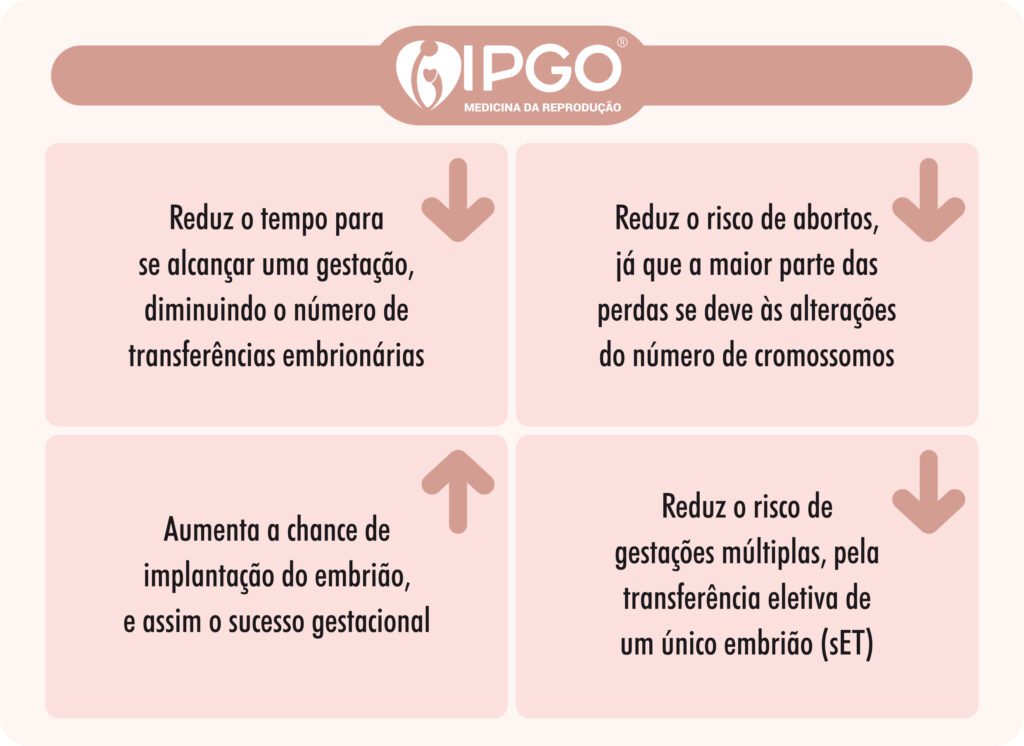
O PGT-A, nas indicações listadas anteriormente, demonstrou inúmeros benefícios, entre eles:
- Reduz o tempo para se alcançar uma gestação, diminuindo número de transferências embrionárias necessárias, uma vez que exclui embriões que não implantariam por alteração cromossômica.
- Reduz o risco de abortos, já que a maior parte das perdas se deve às alterações do número de cromossomos.
- Pode aumentar a chance de implantação do embrião por transferência e o sucesso de dos tratamentos.
- Reduz o risco de gestações múltiplas pela transferência eletiva de um único embrião (single embryo transfer – SET)
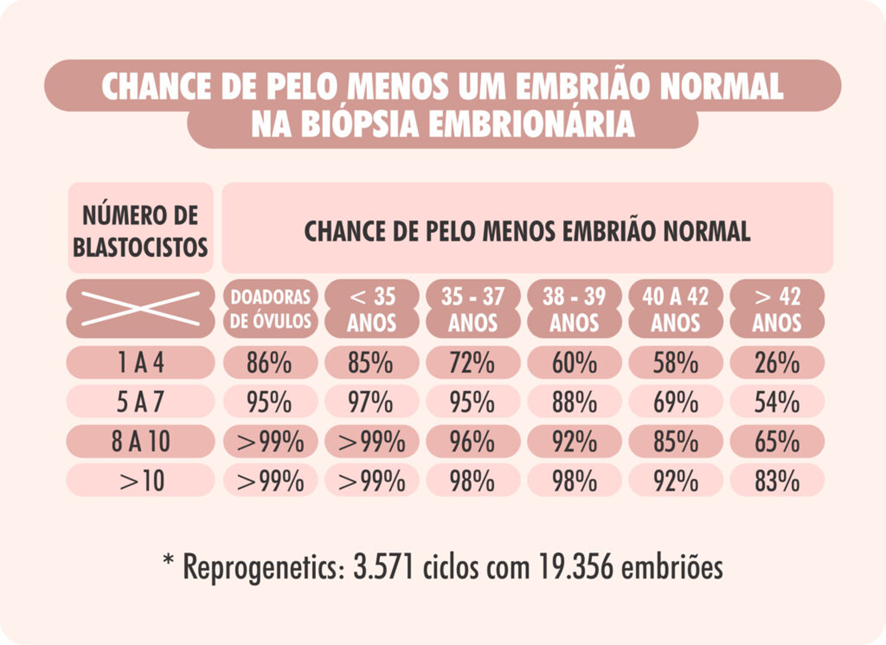
Veja as estatísticas apresentadas abaixo:
CUIDADOS E REFLEXÕES NAS INDICAÇÕES DO EXAME (O “FALSO POSITIVO”)
Apesar de seus benefícios, este exame também tem alguns problemas. O primeiro é o fato de poder apresentar resultado “falso positivo”, ou seja, indicar que o embrião é alterado, quando na verdade é normal, o que levaria ao descarte de um embrião saudável. Esta possibilidade de “falso positivo” ou “falso negativo” é possível e esperada neste tipo de exame. Em outras palavras, o exame PGT pode levar a um tratamento mais eficiente por minimizar as possibilidades de anomalias no bebê e aumentar a probabilidade de resultados positivos em cada transferência embrionária, pois a maioria dos embriões com anomalias não chega a implantar ou termina em aborto no início da gestação e é esperado que parte dos embriões formados na FIV sejam anormais (não saudáveis), sendo uma importante causa de falha de implantação na FIV. Por outro lado, um ensaio clínico realizado por Scott et al demonstrou que a possibilidade de “falsos positivos” podem ocorrer em até 4% dos casos e tornar o tratamento menos eficaz. Se houver falso positivo e nenhum embrião com resultado normal, podemos descartar a única chance de a paciente engravidar. Alguns estudos demonstram que este número pode chegar até a 20% (Paulson), embora haja dúvidas sobre a real frequência de falsos positivos.
QUAL A DIFERENÇA ENTRE EFICIÊNCIA E EFICÁCIA?
A diferença entre eficácia e eficiência é que enquanto a eficácia refere-se a fazer a tarefa certa, completar atividades e alcançar metas, a eficiência é sobre fazer as coisas de forma otimizada, de maneira mais rápida ou com menos gastos. Em termos gerais:
- Eficaz: é algo adequado para atingir um propósito, de modo a alcançar o resultado pretendido ou esperado.
- Eficiente: quando a tarefa é executada da melhor maneira possível, com o menor desperdício de tempo, esforço e recursos.
Para alguns autores, o PGT-A torna o tratamento mais eficiente, pois selecionamos o embrião com mais chances e poupamos a paciente de transferir embriões que não implantariam por serem alterados. Entretanto, em algumas situações, pode tornar o tratamento menos eficaz, ou seja, com um pior resultado final, se levar a descarte de algum embrião normal.
Um dos motivos disso é o fato da biópsia ser realizada na porção do embrião que originará a placenta, onde pode ocorrer mosaicismo, ou seja, haver células alteradas entre as normais, e esta alteração nem sempre se reflete no embrião. Mosaicismo é a presença de duas ou mais linhagens de células com diferentes constituições cromossômicas.
Além disso, alguns estudos levantam ressalvas sobre uso do PGT-A. Orvieto et al, no congresso ESHRE de 2014, demostraram que 20% dos casos de PGT-A foram inconclusivos na biópsia e que mais 16% apresentavam mosaicismo. Esfandiari et al demonstraram algumas discrepâncias no resultado de PGT-A do mesmo embrião, enviado para diferentes centros. O mesmo embrião teve resultado normal ou alterado quando o exame era realizado em clínicas diferentes. Há, ainda, alguns relatos publicados de mais de 100 transferências de embriões considerados aneuploides pelo PGT-A que levaram a uma gravidez saudável. Com o avanço das técnicas de avaliação das biópsias embrionárias com novos protocolos de NGS, os resultados estão mais precisos atualmente, mas ainda há chance de erros. Estima-se que mosaicismo pode estar presente em 4 a 5% dos embriões biopsiados.
Frente a tudo isso, alguns autores vêm ponderando a realização indiscriminada do exame, principalmente em pacientes com baixa resposta na estimulação ovariana, pois produzem menos óvulos e menos embriões, às vezes, um único embrião.
Outra preocupação é se realmente a biópsia embrionária é inócua para o embrião. Apesar de ser considerada segura, alguns autores questionam se pode afetar as chances do embrião. Um estudo randomizado (Munné et al, 2019) comparou transferências únicas de embriões congelados: um grupo tendo realizada PGT-A e outro sem o exame. Para pacientes abaixo de 35 anos, a taxa de gravidez em curso foi semelhante (49,5% para PGT-A e 53% para grupo controle). Considerando que, neste grupo de pacientes, somente 48% dos embriões eram normais na biópsia, esperava-se uma maior taxa de gravidez no grupo que realizou a biópsia, o que não foi observado, questionando-se se a vantagem de selecionar embriões euploides não foi balanceada por prejuízo causado pela biópsia. Concluiu-se, assim, que nesse grupo de pacientes, o PGT-A não mostrou benefício. Nesse mesmo estudo, também foram avaliadas pacientes entre 35 e 40 anos. Nesse grupo, houve uma taxa de embriões euploides de 35,5% e houve um aumento na taxa de gravidez em curso com a biópsia (51%), em relação aos controles (37%), mostrando benefício da biópsia em pacientes com mais risco de aneuploidia. Nesse estudo, não houve alteração na taxa de abortos com a biópsia.
Por tudo isso, PGT-A não deve se tornar um procedimento de rotina para todas as mulheres que desejam engravidar. Antes de mais nada, existem alguns princípios éticos do casal que devem ser respeitados, como a aceitação de uma seleção natural e a não concordância do descarte dos embriões que apresentarem problemas. Além disso, há o custo envolvido e o fato de não ser isento de riscos, como por exemplo resultados falso positivos, o que poderia levar a descarte de embriões com chance de uma gravidez saudável.
TIPOS DE MOSAICISMO
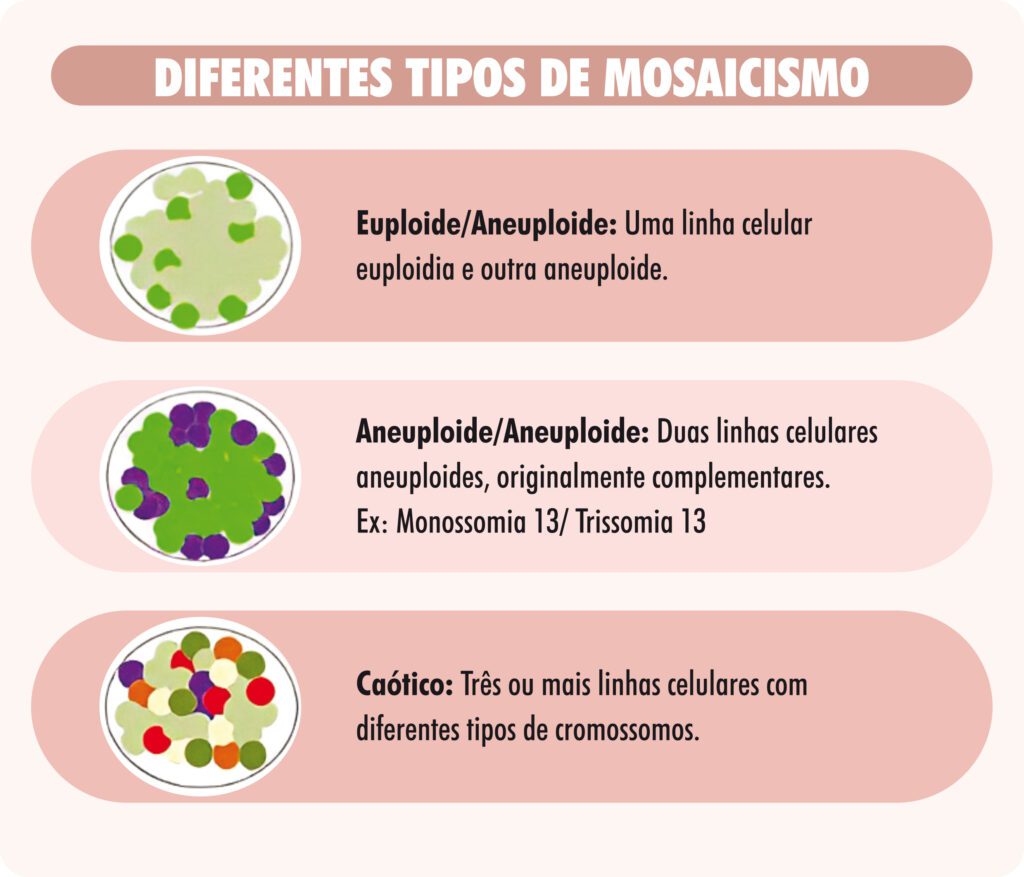
Um embrião é considerado “mosaico aneuploide” quando há mais que um tipo celular, podendo ser parte normal e parte alterado (mosaico euploide/aneuploide) ou todo alterado, mas com mais de uma linhagem de células diferentes (mosaico aneuploide/aneuploide). No último caso, as alterações costumam ser complementares, ou seja, um grupo de células tem um cromossomo a mais, e o outro grupo, um cromossomo do mesmo tipo a menos (Figura 8). Quando há mais de 2 tipos de linhagens celulares aneuploides, chamamos de mosaicismo caótipo. Nessas duas situações, o embrião é classificado como aneuploide, não tendo tanta relevância clínica seu resultado. Entretanto, em situações onde há células euploides e aneuploides, o nível do mosaicismo é importante pois, quanto menor a porcentagem de células aneuploides, maior a chance do mosaicismo estar somente no trofectoderma, onde é feita a biópsia, sendo, muitas vezes, o embrião, propriamente dito, normal. Por outro lado, se há um grau maior de mosaicismo, a chance de ser um mosaico verdadeiro é maior. Assim, o teste do PGT-A classifica mosaicos euploides/aneuploides em dois tipos:
- Mosaico aneuploide de baixo grau: quando há mais de 30% e menos de 50% de células aneuploides na biópsia.
- Mosaico aneuploide de alto grau: quando há mais de 50% e menos de 70% de células aneuploides na biópsia.
No caso de menos de 30% de aneuploidias, o embrião é classificado como euploide, enquanto que quando há mais de 70% de aneuploidia, ele é classificado como aneuploide.
MOSAICISMO: A GRANDE QUESTÃO
Mosaicismo, como dito, é a presença de dois ou mais tipos de linhagens celulares com diferentes cromossomos no mesmo embrião. Pode ser dividido em baixo grau (mais de 30% e menos de 50% de células aneuploides na biópsia) ou alto grau (mais de 50% e menos de 70% de células aneuploides na biópsia).
O mosaicismo sempre existiu e vai continuar existindo, mas o avanço das tecnologias, novos protocolos de NGS e a bioinformática, estão possibilitando uma melhor compreensão desse tema. Veja no próximo capítulo alguns exemplos de como o mosaicismo pode se manifestar.
A GRANDE QUESTÃO: E AGORA? TRANSFERIR OU NÃO UM EMBRIÃO MOSAICO?
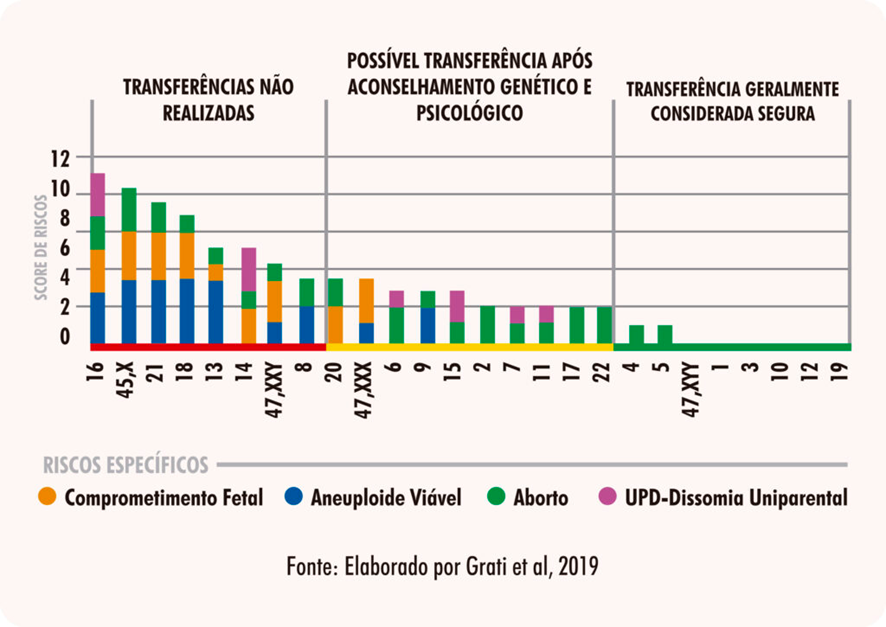
Dependendo do cromossomo envolvido nos casos de mosaicismo, a transferência pode ou não ser indicada. Diante desses casos, é importante seguir as recomendações da Sociedade Internacional de Diagnóstico Genético (PGDIS). Para simplificar o entendimento sobre os riscos envolvidos e recomendações sobre a transferência compartilhamos abaixo:
- Não existe uma resposta simples para a questão da transferência do embrião mosaico ao útero materno, porém existem alguns recursos que podem ajudar na decisão conjunta entre médicos e pacientes.
- Há novas discussões sobre as taxas e porcentagens de mosaicismo. As publicações mais recentes têm demonstrado que, com a evolução do diagnóstico, as taxas encontradas nos embriões estão em torno dos mesmos 5% encontrados em material de aborto estudado, revelando o real diagnóstico com a nova tecnologia.
- Recentemente, após inúmeras validações e quase dois anos de estudos, novos protocolos de diagnóstico para aneuploidias embrionárias foram aprovados para a utilização clínica. Com isso, os resultados do teste genético pré-implantacional para aneuploidias (PGT-A) consegue detectar e quantificar o grau de mosaicismo.
EMBRIÕES COM MOSAICISMO PODEM SER CONSIDERADOS NORMAIS?
Apesar que certos níveis de mosaicismo talvez não apresentem riscos para o desenvolvimento seguro do embrião, quando se trata de saúde, é preciso ter cuidado e envolver os pacientes em uma decisão dessa dimensão e importância. Não existe resposta padrão para o dilema de transferir um embrião com mosaicismo e arriscar a saúde de um futuro bebê, mas, sim, protocolos e referências baseados em evidências científicas para orientar a família e os especialistas nessa escolha. Especialistas de todo o mundo estão debatendo esta questão e, recentemente, a PGDIS, Sociedade Internacional que reúne especialistas e estudos sobre o diagnóstico genético pré-implantação, publicou posição sobre o mosaicismo cromossômico identificado em embriões em estágio de blastocisto.
O objetivo de obter o sucesso dos tratamentos de reprodução humana é comum para os pacientes, clínicas de reprodução assistida e laboratórios de genética. Quando a análise de embriões de casais que normalmente não estão em seu primeiro ciclo de FIV obtém como resultados somente embriões alterados por mosaicismo, o que muitos se perguntam é se interromper o tratamento é a única solução ou se, pelo contrário, a autocorreção celular de mosaicismo é uma realidade e os casais deveriam ter a chance de optar pela transferência embrionária.
RECOMENDAÇÕES E POSICIONAMENTO DA PGDIS (PREIMPLANTATION GENETICS DIAGNOSIS INTERNATIONAL SOCIETY) SOBRE O MOSAICISMO DE EMBRIÕES EM ESTÁGIO DE BLASTOCISTO
- Transferir embriões onde são identificadas aneuploidias de mosaicismo, ou seja, algumas células possuem aneuploidias e outras não, deve ser cogitado apenas quando não existem embriões euploides, ou seja, cromossomicamente normais.
- Para detectar com segurança o nível de mosaicismo é preciso que a biópsia embrionária extraia, de preferência 5 células, e que seja feita com o mínimo dano possível.
- É preciso que o laboratório de genética conte com uma plataforma de NGS validada que possa avaliar o nível de mosaicismo das células.
- Níveis de mosaicismos inferiores a 20% podem ser considerados normais e níveis maiores de 80% devem levar a um diagnóstico de embrião aneuploide, que não deveria ser transferido.
- Níveis de mosaicismos entre 20%-80% devem ser analisados individualmente, envolvendo especialistas da clínica de reprodução assistida, laboratório de genética e também os pacientes.
- Entre os embriões mosaicos para euploide/monossomia ou mosaico para euploide/trissomia, priorizar embriões euploide/trissomia, pois a maioria das monossomias, com exceção de 45,X não evoluem. Além disso, é importante considerar, entre opções de embriões com trissomia, qual é o cromossomo alterado para tomar a decisão (eliminar trissomias com 13,18,21).
Pacientes devem sempre estar envolvidos e conscientes dos riscos da transferência de embriões com mosaicismo e contarem com um aconselhamento genético para tomar uma decisão. É importante sempre considerar o cromossomo envolvido, priorizando aqueles em que, caso a alteração se confirme, não resulte no nascimento de uma criança com anomalias (vide Figura 10). Além disso, o acompanhamento de um pré-natal rigoroso, podendo incluir, dependendo do caso, testes como NIPT (Non-Invasive Prenatal Test ou, em português, Teste Pré-natal Não Invasivo), realizado através de coleta do sangue materno a partir da 10 ª semana de gestação; ou até amniocentese, um teste invasivo onde se extrai uma amostra de líquido amniótico para análise genética do embrião e que pode ser realizado a partir da 16ª semana de gestação.
Resultados com transferência de embriões mosaicos
Apesar de preocupação com a transferência de embriões mosaicos, os resultados são animadores. Um estudo de Viotti et al comparou transferências de 5.561 embriões euploides com 1.000 transferências de embriões mosaicos. Neste estudo, com a transferência de embriões euploides, foi encontrada uma taxa de implantação de 57,2% e de nascidos vivos de 52,3%, enquanto a transferência de embriões mosaicos teve taxas menores (41,8% e 31,3%, respectivamente). Em relação à taxa de aborto, embriões mosaicos tiveram maiores taxas (25% vs 8%). Entretanto, apesar da menor taxa de implantação, maior taxa de aborto e menor taxa de nascidos vivos, mais de 30% de nascidos vivos é uma taxa expressiva, incentivando a transferência de embriões mosaicos, na ausência de embriões euploides. Foi observado que o grau de mosaicismo (porcentagem de células anormais) e se aneuploidia envolve somente parte de um cromossomo ou um cromossomo inteiro também
Em relação a chance do embrião se desenvolver e levar ao nascimento de uma criança com alteração, uma revisão da literatura avaliou 2.759 transferências de embriões mosaicos, demonstrando uma taxa de gravidez de 38%, sendo que somente em uma delas o cariótipo confirmou o mosaico diagnosticado no PGT-A, o que representa menos que 1% dos casos.
Uma possível explicação para os estes resultados é a origem do erro genético. Diferente das aneuploidias completas, que geralmente ocorrem durante a formação dos óvulos ou espermatozoides (fase da meiose), o mosaico costuma surgir após a fertilização, durante as primeiras divisões celulares do embrião – um processo chamado mitose. No primeiro caso, o embrião já se inicia a partir de uma célula alterada, logo, todo embrião é alterado. Já no mosaico, como o erro acontece depois, quando as células do embrião estão se dividindo, formam-se células normais e outras com alterações. Além disso, estudos mostram que esses erros na mitose tendem a acontecer com mais frequência nas células do trofectoderma (a parte que formará a placenta biopsiada no PGT-A) do que na massa celular interna (que formará o embrião). Como biopsiamos o trofectoderma, isso explica porque muitos embriões com PGT-A com resultado de mosaico têm massa celular interna normal e, portanto, podem implantar e se desenvolver normalmente.
Assim, diante das evidências atuais, observa-se uma tendência crescente à transferência de embriões mosaicos quando não há embriões euploides disponíveis. Embora as taxas de sucesso sejam inferiores às dos euploides e exista um risco aumentado de aborto, os resultados ainda são consideráveis, com taxas de nascidos vivos superiores a 30% e um risco muito baixo de nascimento com anomalias cromossômicas confirmadas. Assim, a transferência de embriões mosaicos pode ser uma alternativa viável, desde que precedida por aconselhamento genético adequado e que não envolva mosaicos de cromossomos associados a síndromes viáveis ao nascimento caso se confirmasse a alteração no embrião, como os pares de cromossomos 13, 18, 21 e os cromossomos sexuais.

PGT-A– UM CASTELO DE AREIA?
O dilema dos embriões aneuploides e mosaicos. A angústia de cada paciente – TRANSFERIR OU NÃO estes embriões?
A análise genética dos embriões (PGT-A) nos tratamentos de FIV representa um avanço tecnológico que pode trazer benefícios a estas pacientes que se submetem a este procedimento. Os benefícios são a redução do tempo para alcançar a gestação, diminuição da necessidade de várias transferências embrionárias para atingir o sucesso do tratamento, o risco de abortos (questionável) e a possibilidade de gestações múltiplas pela transferência de um único embrião. Mas, por outro lado, muitas vezes os resultados negativos, mesmo quando possíveis e esperados, geram muita angústia aos pacientes, por frustrarem as suas expectativas.
Ter embriões com cromossomos alterados, o que chamo de uma condição genética inadequada para uma gestação saudável, pode significar para muitas mulheres e casais o fim da linha de um grande sonho. A dor atinge a alma. Um verdadeiro “castelo de areia” que desmoronou. Principalmente quando já passaram por vários tratamentos sem sucesso e já gastaram uma boa quantidade de dinheiro. E esta tem sido a angústia de médicos e pacientes do mundo.
O teste genético pré-implantacional para aneuploidia (que tem a sigla PGT-A) tem sido muito frequente nos tratamentos de fertilização, mas também tem se tornando cada vez mais controverso, desde que nascimentos de bebês “normais” (euploides) foram relatados com transferência de embriões considerados, antes da transferência para o útero, como “anormais” pelo teste genético realizado no laboratório especializado no exame. Ultimamente, tem sido crescente a transferência de embriões “anormais (aneuploides)” e o nascimento de bebês saudáveis, mas ainda não se sabe quantos centros de FIV transferem embriões “anormais” e quais as taxas de sucesso. Explico sempre nas consultas que a análise genética embrionária (PGT-A) não é infalível e existem erros. O resultado pode ser tanto falso-negativo quanto falso-positivo. Isto é, no laudo pode constar que o embrião é saudável (indicação genética ideal) mas, na verdade não é, mas também o resultado pode ser que embrião está alterado, não saudável (condição genética inadequada) e na verdade é 100% normal. E esta é a grande preocupação que leva à grande angústia das pacientes e minha também. DESCARTAR UM EMBRIÃO SAUDÁVEL.
Questiona-se ainda a possibilidade de o ato da biópsia causar danos ao embrião, conforme está escrito no “CONSENTIMENTO INFORMADO” do laboratório de genética que realiza a pesquisa das aneuploidias. Neste “CONSENTIMENTO”, que deve ser assinado pela paciente (ou pelo casal), está escrito: “É possível que a capacidade de implantação de um embrião biopsiado e com o resultado do PGT-A normal seja ligeiramente reduzida em comparação com um embrião normal que não tenha sido biopsiado”. É importante ler este “CONSENTIMENTO” sempre com atenção.
A grande discussão
Esta preocupação não é só minha, mas também de vários médicos do mundo. Na minha peregrinação por vários congressos internacionais, sempre estou atento quando surge esta discussão, converso com especialistas que, como eu, questionam as indicações exageradas e indiscriminadas deste exame. Em conversa com Prof. Norbert Gleicher da Universidade de New York, em um determinado congresso (na verdade, eu sempre estou presente nas suas palestras), ele comentou, preocupado como eu, que o número de bebês nascidos saudáveis nos Estados Unidos por tratamentos de FIV diminuiu nos últimos dez anos, o que coincide com o aumento de número de embriões que realizaram biópsia para estudo genético. A conclusão é que muitos embriões saudáveis estão sendo “jogados fora” (descartados). E outros podem estar sendo prejudicados pela biópsia. Este dado é bem interessante.
Outro profissional, Professor Pasquale Patrizio, Diretor da Universidade de Yale, apresentou em outro Congresso uma estatística de transferência de embriões aneuploides (alterados) que levaram a uma taxa de nascimento de bebês saudáveis ao redor de 35%.
Estes dois artigos que mostro a seguir demostram bem a realidade.
Um deles tem o título: “Nascidos vivos em todo o mundo após a transferência de embriões cromossomicamente “anormais” após PGT/A: resultados de uma pesquisa mundial baseada na web” (Título original em inglês: Worldwide live births following the transfer of chromosomally “Abnormal” embryos after PGT/A: results of a worldwide web-based survey).
Neste artigo é descrita uma pesquisa feita pela web, com critérios científicos, sobre os bebês nascidos vivos em todo o mundo em que foi realizada a transferência de embriões cromossomicamente “anormais” após PGT-A. Esta pesquisa foi realizada nos centros de FIV para elucidar os padrões relacionados ao PGT-A, incluindo a transferência de embriões diagnosticados como “anormais” pelo PGT-A (condição genética inadequada). Os centros participantes foram dos Estados Unidos, Canadá, Europa, Ásia, América do Sul e África. Quarenta e nove virgula três (49,3%) transferências embrionárias resultaram em gestações em andamento ou nascidos vivos, e os abortos foram raros (9,3%). PASMEM!
Portanto, nesta publicação, as transferências de embriões “anormais” por PGT-A ofereceram chances robustas de gravidez e nascidos vivos com baixas taxas de aborto.
Temos que considerar que muitos laboratórios, principalmente antigamente, classificavam embriões mosaicos como aneuploides, sem citar o mosaicismo. Como vimos anteriormente, embriões mosaicos têm chances concretas de sucesso e, portanto, acreditamos que as taxas de sucesso com embriões aneuploides devem ser menores do que apontado no estudo. Mas, ainda assim, esses dados reforçam o argumento de que este exame não pode determinar com total segurança quais embriões devem ou não ser transferidos e pode levar ao descarte de embriões normais com excelente potencial de gravidez.
O próximo artigo é “Preimplantation genetic testing for aneuploidy versus morphology as selection criteria for single frozen-thawed embryo transfer in good-prognosis patients: a multicenter randomized clinical trial” – Teste genético pré-implantação para aneuploidia versus morfologia como critério de seleção para transferência única de embriões congelados e descongelados em pacientes de bom prognóstico: um ensaio clínico randomizado multicêntrico.
Este artigo mostra que a biópsia embrionária não causa uma diferença significativa nas taxas de sucesso de gravidez quando comparamos embriões submetidas à análise genética com embriões que não fizeram este exame.
Isso é confirmado em outros estudos que mostram que, em pacientes de bom prognóstico (pacientes com menos de 37 anos e receptoras de óvulos), a transferência de embriões biopsiados com resultado euploide costumam ter resultados iguais ou até piores que embriões sem biópsia. Isso tudo é considerado por muitos profissionais da saúde como UM DESASTRE!
Qual a minha opinião?
Quando a paciente ou o casal deseja realizar este exame genético, ou foi feita a análise em outro serviço e foi alterado, eu explico à paciente, verbalmente, estas questões e dou referências deste E-Book de minha autoria em conjunto com Dr. Rogerio Leão.
Temos como indicação para este exame:
- Paciente acima de 40 anos (acho razoável acima de 37 anos).
- Pacientes, homens e mulheres, que tenham alterações cromossômicas no seu cariótipo.
- Abortos repetidos.
- História familiar de doenças cromossômicas.
- Antecedente de filho com alteração cromossômica.
- Falhas de tratamentos prévios de FIV.
PGT-M: DETECÇÃO DE GENES ESPECÍFICOS
Apesar das principais alterações genéticas serem as anomalias cromossômicas, muitas doenças genéticas são causadas por um único par de gene. O PGT-A detecta as alterações cromossômicas mas não avalia alterações em genes. Para pesquisar um gene específico existe um outro exame: PGT-M (Teste Genético Pré-implantacional para doenças monogênicas. Neste caso, é necessária a biópsia embrionária, como no PGT-A mas o material coletado será submetido a outro tipo de análise onde se pesquisará se há mutação em um determinado gene.
Existem milhares de doenças monogênicas (causadas por um determinado gene) e estas são, felizmente, raras. Portanto, o PGT-M não é feito de rotina mas somente quando um casal tem história familiar de alguma doença relacionada a algum gene específico ou quando sabem que têm mutação em um gene que pode causar alguma doença hereditária nos filhos. Isso geralmente é descoberto por meio de um teste de compatibilidade genética feito antes do tratamento, o que será explicado à frente neste ebook.
Para realizar o PGT-M, previamente, é necessária uma análise genética do casal e familiares para que se possa criar uma “sonda genética” específica para aquela família. Realiza-se então a biópsia embrionária e é feita a pesquisa dos embriões que não tenham a doença genética. É possível, ainda, realizar o PGT-A simultaneamente. São inúmeras as doenças possíveis de serem diagnosticadas como fenilcetonúria, distrofia muscular, fibrose cística, entre outras que estão listadas mais à frente nesse ebook.
Hoje, o Conselho Federal de Medicina permite que esta técnica seja também utilizada para selecionar embriões compatíveis com outro filho do casal que tenha alguma doença que necessite de transplante ou células-tronco como tratamento.
O TESTE DE COMPATIBILIDADE GENÉTICA
O que é o TESTE DE COMPATIBILIDADE GENÉTICA?
O teste de compatibilidade genética, também conhecido como teste de portadores, é um exame que avalia se um casal é portador de mutações genéticas que, combinadas, podem ser transmitidas aos filhos, resultando em doenças genéticas. Embora os portadores geralmente não apresentem sintomas, a presença de mutações em genes específicos em ambos os parceiros pode aumentar o risco de condições graves nos descendentes.
Para entender melhor
Os seres humanos possuem aproximadamente 20.000 a 25.000 genes codificadores de proteínas, e compartilhamos essencialmente os mesmos tipos de genes. O que nos diferencia como indivíduos são as variações genéticas de cada gene (genes alelos) e a forma como esses genes se expressam. Cada gene está presente em pares, sendo um herdado da mãe e o outro do pai. Alguns desses genes podem ter uma mutação (alteração) que pode levar a perda da capacidade desse gene gerar uma proteína específica que, muitas vezes, pode levar a uma doença genética.
As doenças genéticas podem ser classificadas com base no tipo de herança:
- Herança dominante: Basta que um dos genes do par esteja alterado para que a doença se manifeste.
- Herança recessiva: É necessário que ambos os genes do par estejam alterados para que a doença ocorra. Indivíduos que possuem apenas uma cópia alterada (chamados de heterozigotos) geralmente são saudáveis, mas podem transmitir a mutação para os filhos.
Em média, cada pessoa carrega de 5 a 10 mutações em genes associados a doenças genéticas recessivas. Esses indivíduos não apresentam sintomas porque o gene funcional compensa a mutação. Entretanto, se ambos os parceiros forem portadores da mesma mutação, há um risco de 25% de que o filho herde as duas cópias alteradas (uma de cada genitor), manifestando a doença.
Como portadores heterozigotos são assintomáticos, não tem como sabermos se somos portadores de alguma mutação com potencial de causar doença a não ser que seja pesquisado com um exame genético chamado: pesquisa de portador de doenças recessivas e ligadas ao X, o que costumamos chamar, de modo abreviado, PAINEL GENÉTICO.
Essa pesquisa é especialmente importante em casos de pessoas que sabem ser portadores de alguma mutação ou tem histórico familiar de doença genética. Outra boa indicação é em casais consanguíneos, ou seja, que têm parentesco entre os membros, uma vez que ser da mesma família aumenta o risco dos dois serem portador de um mesmo gene com mutação.
Apesar de serem genes raros, algumas pessoas que serão submetidas a tratamentos de reprodução assistida têm optado por fazer este teste nos membros do casal, para saber se ambos são portadores de uma mesma mutação, o que levaria a um risco de doença genética no filho.
Indicações para o Teste
A clínica IPGO realiza o teste de compatibilidade genética em situações específicas, como:
- Planejamento Familiar: Qualquer casal planejando ter filhos pode se beneficiar do teste para avaliar riscos genéticos.
- Histórico Familiar: Casais com histórico de doenças genéticas na família.
- Consanguinidade: Casais com grau de parentesco.
- Reprodução Assistida: Antes de tratamentos como a fertilização in vitro (FIV), especialmente ao utilizar doadores de gametas.
Procedimento do Exame
1. Coleta de Amostras: São obtidas amostras de sangue ou saliva de ambos os parceiros.
COMO COLETAR ESTE EXAME?
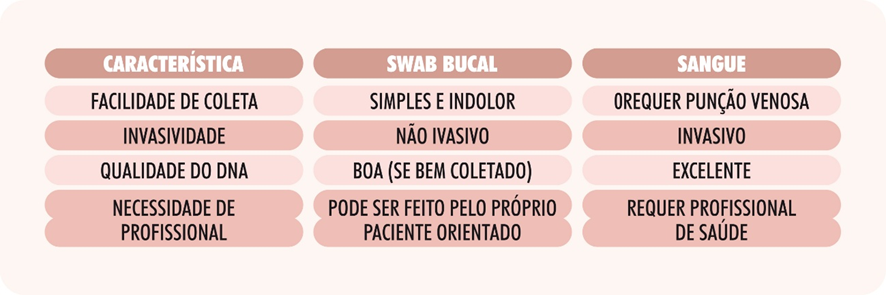
| É POSSIVEL COLETAR A AMOSTRA NA CASA DO PACIENTE EM QUALQUER CIDADE DO BRASIL A coleta de material para pesquisa genética pode ser feita de duas formas principais: swab bucal e amostra de sangue. As amostras de SWAB BUCAL poderão ser coletadas pelos próprios pacientes em suas casas em qualquer cidade do Brasil, mas vai depender do laboratório escolhido pelo médico do paciente. Para o teste de COMPATIBILIDADE GENÉTICA, a amostra swab bucal é uma ótima indicação, não sendo necessário a coleta de sangue. |
Aqui está um resumo de cada método:
1. Coleta por Swab Bucal
É um método simples, não invasivo e indolor, amplamente utilizado para exames genéticos. Em caso de feridas, machucados ou aftas na boca não é recomendado a coleta por mucosa bucal devido à contaminação. A amostra colhida possui a estabilidade de um mês em temperatura ambiente.
Procedimento:
- Preparação: O paciente deve realizar higiene bucal e evitar comer, beber (exceto água), mascar chiclete ou escovar os dentes por pelo menos 30 minutos antes da coleta para evitar contaminação.
- Coleta: Um cotonete estéril (swab) é esfregado contra a parte interna da bochecha por 30 a 60 segundos ou 10 vezes, com movimentos para cima e para baixo para coletar células epiteliais. Depois, sem retirar o tubo da boca, deve-se repetir o procedimento do outro lado da boca.
- Armazenamento e Envio: O swab é colocado em um tubo estéril e enviado para análise genética em laboratório.
Para visualizar o procedimento na prática, assista ao seguinte vídeo:
Vantagens da COLETA SWAB BUCAL comparada com a amostra de sangue:
- Não requer equipamentos médicos especializados.
- Mais simples e por isso pode ser coletado pelo o próprio paciente.
- Boa qualidade de DNA, desde que seja coletado corretamente
- Facilidade para pacientes que moram em cidades distantes, pois KIT para realizar o exame poderá ser enviado pelo correio e a coleta realizada pelos próprios pacientes.
Comparação da coleta por swab bucal e pelo sangue
2. Análise Laboratorial: O DNA extraído é sequenciado para identificar mutações em genes associados a doenças genéticas recessivas ou ligadas ao cromossomo X. Este exame é chamado de PAINEL GENÉTICO e analisa o DNA de cada um dos membros do casal (no caso das receptoras de óvulos, é avaliado o homem e a doadora de óvulos) para identificar mutações ou variantes genéticas associadas a doenças hereditárias ou predisposições genéticas. Há vários painéis genéticos diferentes podem incluir 200 genes ou até mais de 2.000 genes.
3. Interpretação dos Resultados: o teste mostrará se cada um dos genitores tem alguma mutação em algum dos genes analisados que podem causar doença nos descendentes, podendo ocorrer as seguintes situações:
- Nenhum Portador: O risco de transmitir as doenças testadas é significativamente reduzido, embora não eliminado risco para todas as condições genéticas possíveis.
- Apenas um Portador: O risco de a criança ser afetada é muito baixo, mas existe a possibilidade de ser portadora assintomática.
- Ambos Portadores da Mesma Mutação: Há um risco de 25% de o filho ser afetado pela doença associada a essa mutação.
Neste último caso, deve-se considerar a FIV com diagnóstico genético pré-implantacional (PGT-M) para selecionar embriões não afetados, geralmente realizando o PGT-A em conjunto. Já em casos de utilização de gametas doados, pode-se optar por um doador não portador da mutação.
Entre as doenças genéticas monogênicas que podem ser pesquisadas pelo PGT-M estão:
A
- Acidemia Glutárica
- Acidúria Metilmalônica
- Acondroplasia
- Adrenoleucodistrofia
- Agamaglobulinemia
- Albinismo Ocular
- Albinismo Oculocutâneo
- Amaurose Congênita de Leber ligada ao X
- Amiloidose
- Anemia de Fanconi
- Anemia Falciforme
- Angioedema hereditário
- Aniridia
- Antígeno KELL
- Antitripsina Alfa
- Ataxia Espinocerebelar do Tipo 1
- Ataxia Espinocerebelar do Tipo 2
- Ataxia Espinocerebelar do Tipo 3
- Ataxia Espinocerebelar do Tipo 7
- Atrofia Muscular Espinal
- Atrofia Óptica
B
- Braquidactilia
- Braquidactilia – Síndrome de Hipertensão
C
- Cadasil
- Canavan
- Câncer Hereditário de Mama e Ovário
- Cardiomiopatia Hipertrófica
- Cefalopolisindactilia de Greig ou Sídrome de Greig
- Charcot-Marie-Tooth
- Coroideremia
D
- Deficiência da proteína B do surfactante pulmonar
- Deficiência de CarnitinaTranslocaseAcilcarnitina
- Deficiência de MCAD
- Deficiência de OrnitinaTranscarbamilase
- Deficiência de Receptor de LeucotrienosCisteínicos
- Disautonomia Familiar ou Síndrome de Riley-Day
- Disceratose congênita
- Discinesia ciliar
- Displasia Cleidocraniana
- Displasia Ectodérmica
- Displasia Espondiloepifisaria
- Distonia
- Distonia de Torção
- Distrofia de Sorsby
- Distrofia Facioscapulohumeral
- Distrofia macular
- Distrofia Miotônica
- Distrofia Muscula de Emery-Dreifuss
- Distrofia Muscular Congênita de Ulrich
- Distrofia Muscular de Duchenne e Becker
- Distrofia Muscular do Tipo Cinturas
- Distrofia Muscular Miotônica
- Distúrbios Congênitos da Glicosilação
- Doença da Urina em Xarope de Ácer
- Doença de Darier
- Doença de Fabry
- Doença de Gaucher
- Doença de Huntington
- Doença de Huntington – Nondisclosing
- Doença de Kennedy ou Atrofia Muscular Bulbar e Espinhal
- Doença de Krabbe
- Doença de Niemann-Pick
- Doença de Pompe
- Doença de Tay Sachs
- Doença de Wolman
- Doença Granulomatosa Crônica
- Doença Renal Policística
- Doença Renal Policística Autossômica Recessiva
E
- EpidermóliseBolhosa
- Esclerose Tuberosa ou Síndrome de Bourneville-Pringle ou Epilóia
- Espondilite anquilosante
- Exostose Múltipla
F
- Fator V Leiden
- Fenilcetonúria
- Feocromocitoma
- Fibrose Cística
G
- Galactosemia
- Gangliosidose GM1
- Glicogenose
H
- Hemofilia B
- Hemofilia A
- Hidrocefalia ligada ao X
- Hiperglicinemia não cetótica
- Hiperplasia Adrenal Congênita
- Hipofosfatasia
- HLA
- Homocistinúria
I
- Ictiose congênita – Harlequin
- Imunodeficiência (NEMO)
- Incontinência Pigmentar ou Síndrome de Bloch-Sulzberger
L
- Leiomiomatose hereditária
- Leucodistrofia
- Metacromática
- Linfedema hereditário
- Linfohistiocitose
- Hemofagocítica
- Lipofuscionones
- Ceróides neuronais – Doença de Batten
M
- Miastenia Gravis
- Miocardiopatia dilatada
- Miopatia com corpos de inclusão associada a Doença de Paget de início precoce e
- Demência Frontotemporal
- MiopatiaMiotubular
- MiopatiasDesmina-associadas
- Mucolipidose II
- Muscular Congênita com Deficiência da Merosina
N
- Neoplasia Endocrina Múltipla
- Neurofibromatose tipo 1
- Neurofibromatose tipo 2
O
- Osteogênese Imperfecta
- Osteoporose
P
- Pancreatite Hereditária
- Paquioníquia congênita
- Paralisia Periódica Hipocalêmica
- Polipose Adenomatosa Familiar
- Pseudo-hipoparatireoidismo
Q
- Querubismo
R
- Retinite pigmentar
- Retinoblastoma
- Retinosquise
- RhD
S
- Sexagem
- Síndrome de Aarskog
- Síndrome de Alagille
- Síndrome de Alport
- Síndrome de Denys-Drash
- Síndrome de EhlersDanlos
- Síndrome de Shwachman-Diamond
- Síndrome Nefrótica Congênita do tipo Filandês
- Síndrome Cornélia de Lange
- Síndrome da Deficiência de Adesão Leucocitária
- Síndrome da Fenda Palatina– Ectrodactilia
- Síndrome de Bardet-Biedl
- Síndrome de Birt-Hogg-Dubé
- Síndrome de Cockayne
- Síndrome de Displasia Oculodentodigital
- Síndrome de Gerstmann-Straussle
- Síndrome de Holt-Oram
- Síndrome de Hunter
- Síndrome de Hurler
- Síndrome de Imunodeficiência Grave Combinada (SCID)
- Síndrome de Joubert
- Síndrome de Kallmann
- Síndrome de Leigh
- Síndrome de Li-Fraumeni
- Síndrome de Marfan
- Síndrome de MeckelGruber
- Síndrome de Menkes
- Síndrome de Noonan
- Síndrome de Peutz-Jeghers
- Síndrome de Rett
- Síndrome de Rothmund-Thomson
- Síndrome de Sanfilippo
- Síndrome de Sathre-Chozen (Craniossinostose)
- Síndrome de Sjögren-Larson
- Síndrome de Smith-Lemli-Opitz
- Síndrome de Treacher Collins
- Síndrome de Usher
- Síndrome de von Hippel-Lindau
- Síndrome de Waardenburg
- Síndrome de Wiskott-Aldrich
- Síndrome de Zellweger
- Síndrome do nevo-basocelular
- Síndrome do QT longo
- Síndrome do X-Frágil
- Síndrome IPEX (imunodesregulação, poliendocrinopatia, enteropatia ligadas ao X)
- Síndrome Simpson-Golabi-Behmel
- Síndrome Walker-Warburg
- Síndromes de Crouzon, Apert e Pfeiffer
- Surdez Autossômica Recessiva
- Surdez relacionado ao gene OTOF
T
- Talassemia Alfa
- Talassemia Beta
- Telangiectasia Hemorrágica Hereditária
- Trombocitopenia com Talassemia Beta
V
- Vitreoretinopatia Exsudativa familiar