Introdução
As malformações uterinas são anomalias congênitas do útero e resultam do desenvolvimento anormal dos ductos paramesonéfricos (ou ductos de Müller). Trata-se de estruturas tubulares do embrião que darão origem às trompas, útero e porção mais interna da vagina. Malformações uterinas (também chamadas de malformações müllerianas) são frequentemente assintomáticas, mas podem estar relacionadas a complicações reprodutivas. Por isso, muitas delas são detectadas apenas quando esses eventos ocorrem. Entre elas, destacam-se a infertilidade e as complicações obstétricas, como abortamentos de repetição e partos prematuros. As taxas de abortamento podem alcançar quase 50%, e as taxas de nascimentos são cerca de 55% (quase metade em relação à população geral), considerando todos os tipos de malformações uterinas. Assim, consegue-se perceber a grande importância que essas malformações uterinas representam na prática clínica. Elas são organizadas por sistemas de classificação que facilitam a compreensão entre os profissionais da saúde.
ESSE É UM CONTEÚDO EXTENSO PARA QUE VOCÊ TENHA TODOS OS DETALHES QUE FAZEM A DIFERENÇA!
Classificação
Os principais objetivos de um sistema de classificação são: a organização dos conhecimentos sobre o tema, para uma melhor compreensão dos problemas que envolvem a doença; uma avaliação mais eficaz para o processo do diagnóstico e do tratamento, o que possibilita melhor correção da anomalia anatômica; e possibilidade de ser utilizado internacionalmente de forma homogênea. Com uniformização da linguagem, facilita-se a comunicação entre médicos e investigadores que lidam com essa patologia e a consequente melhora no prognóstico, após tratamento indicado.
Um sistema de classificação ideal deve incluir uma descrição que permita, de forma objetiva e fácil, o reconhecimento das variações anatômicas de determinado caso. Deve também permitir que sejam incorporadas novas classes se, com a melhoria dos métodos de diagnóstico, for possível detectar novas variações anatómicas. É, ainda, fundamental que possibilite correlacionar as diversas classes e subclasses de anomalias congênitas com as respectivas apresentações clínicas, opções de tratamento e prognóstico. Assim, deve permitir a avaliação dos possíveis impactos obstétricos inerentes a cada anomalia e as estratégicas terapêuticas que permitiriam melhorá-los. Desta forma, a abordagem daria mais segurança, eficácia e efetividade ao procedimento para restaurar anatomia e função normais. Entretanto, mesmo com o rigor referido, é importante que possa ser usado na prática clínica diária e, por isto, o sistema de classificação deve ser o mais simples possível.
Índice
ToggleA primeira classificação das anomalias congênitas uterinas foi apresentada em 1907 por Strassman. Seguiram-se outras classificações baseadas em múltiplos aspectos das anomalias congênitas uterinas, nomeadamente:
- No grau de ausência/parada do desenvolvimento e fusão dos canais de Müller;
- Nos defeitos na fusão vertical e lateral que originam anomalias simétricas ou assimétricas, e obstrutivas ou não obstrutivas;
- Na presença de comunicação, ou não, em casos de septo uterino ou útero bicorno;
- Na origem embriológica dos diversos elementos do trato genito-urinário;
- Nas estruturas anatômicas dos órgãos genitais femininos.
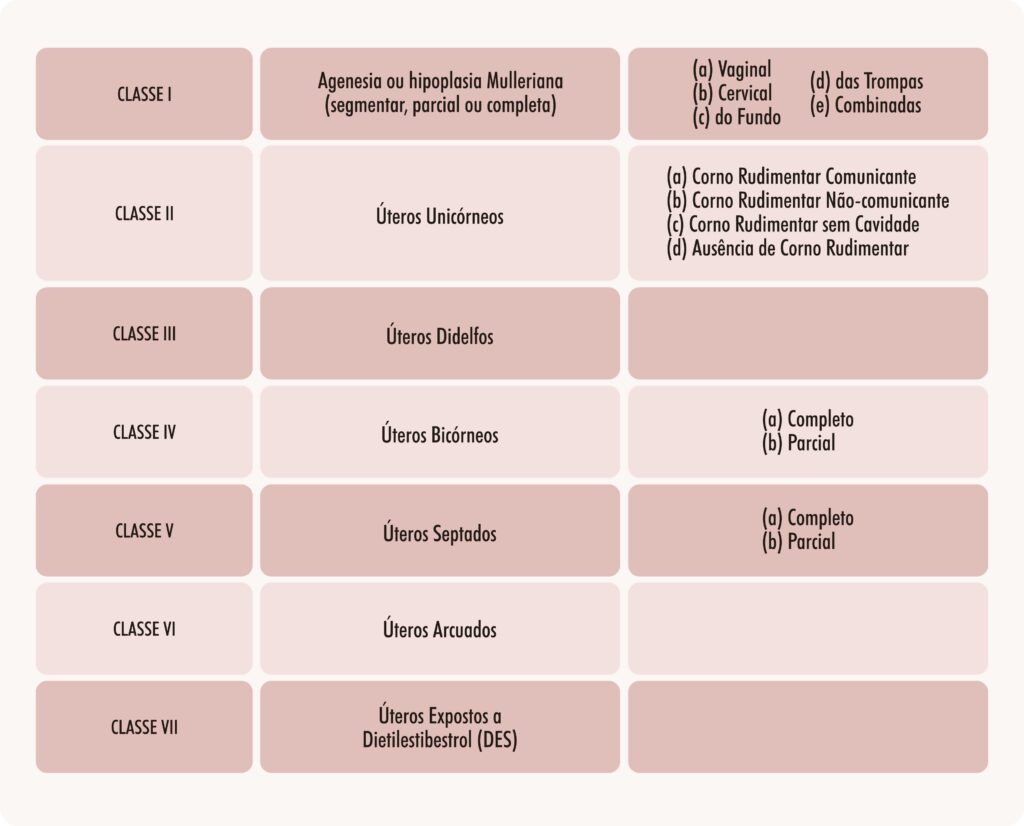
Apesar de ainda não existir uma classificação perfeita de malformações congênitas do aparelho genital feminino, a que obteve maior aceitação, sendo a mais utilizada globalmente, foi a elaborada pela Sociedade Americana de Medicina de Reprodução (American Society of Reproductive Medicine, ASRM), anteriormente nomeada Sociedade de Fertilidade Americana (American Fertility Society, AFS), em 1988. Foi baseada na classificação elaborada por Buttram e Gibbons, em 1979, e se baseia no grau de defeito no desenvolvimento e fusão dos canais de Müller, dividindo as anomalias em grupos com manifestações clínicas, requisitos de atuação e prognóstico semelhantes (Tabela 1, Figura 1).
Tabela 1. Classificação da Sociedade de Fertilidade Americana (American Fertility Society, AFS) – 1988
Figura 1. Classificação de anomalias congênitas uterinas pela Sociedade de Fertilidade Americana (American Fertility Society, AFS) – 1988
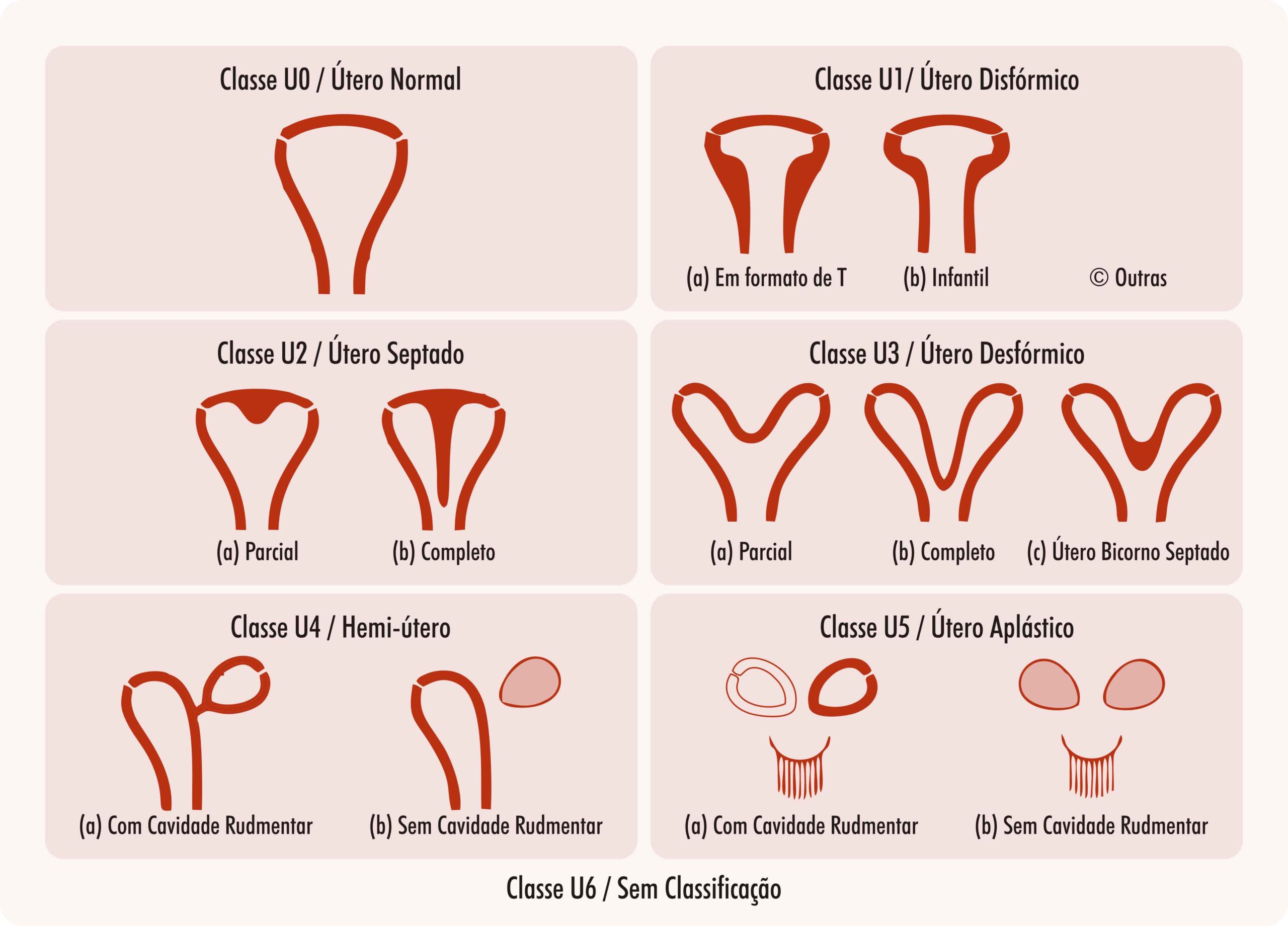
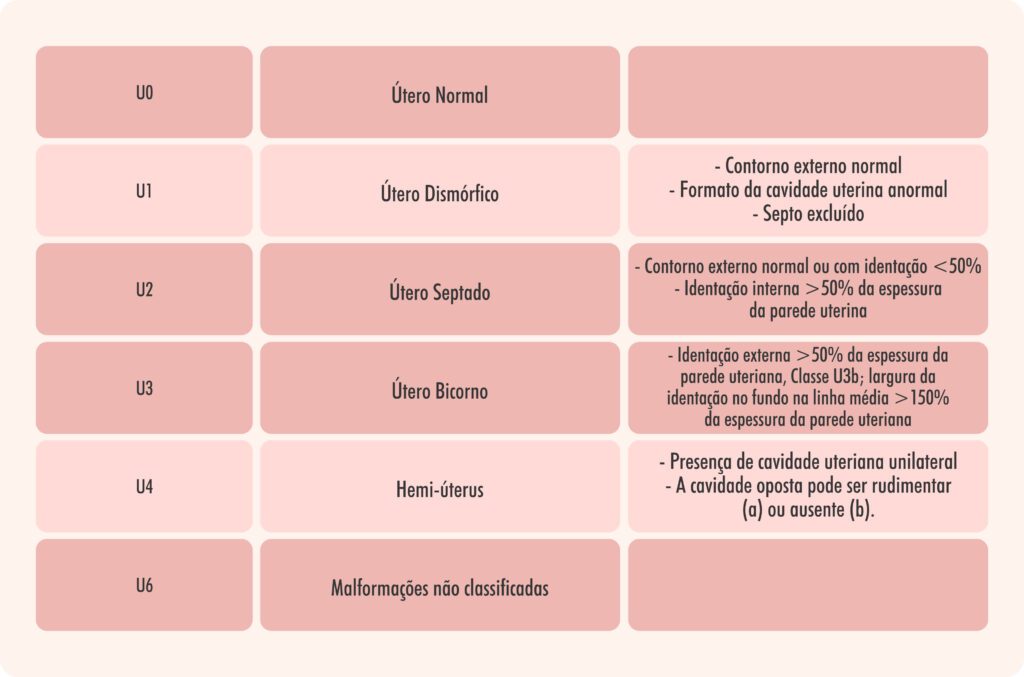
Entretanto, embora esta ainda seja a classificação mais utilizada, ela não especifica quais critérios e métodos de diagnóstico devem ser utilizados para rotular as anomalias uterinas. Em 2013, a Sociedade Europeia de Reprodução Humana e Embriologia (ESHRE) e a Sociedade Europeia de Endoscopia Ginecológica (ESGE) desenvolveram um novo sistema de classificação preciso e simples pelo ultrassom 3D, que se correlaciona com o tratamento clínico das anomalias müllerianas (Figura 2 e Tabela 2). Segundo esta classificação, as alterações são distribuídas em seis classes principais, de acordo com a gravidade e a origem embriológica da alteração anatômica. No entanto, vários autores têm levantado grande preocupação com suas implicações clínicas, devido à falta de uma definição precisa dos critérios diagnósticos das anomalias müllerianas no ultrassom 3D, pois os critérios ESHRE/ESGE são baseados apenas no consenso de especialistas, e não são validados na prática clínica.
Figura 2. Classificação da Sociedade Europeia de Reprodução Humana e Embriologia e Sociedade Europeia de Endoscopia Ginecológica (ESHRE/ESGE)
Consequências na saúde da mulher
As manifestações das anomalias congênitas uterinas podem estar associadas a condições de saúde severas ou ter consequências graves que colocam em risco a vida da mulher. São exemplos disso as anomalias obstrutivas, em que o útero tem um endométrio funcionante que não tem comunicação, ou está associado à aplasia (ausência) ou à displasia (alteração) do colo do útero e/ou da vagina. Esses casos apresentam geralmente dor cíclica – devido à retenção da menstruação, com hematometra (acúmulo de sangue no útero) e hematocolpos (acúmulo de sangue na vagina), endometriose, endometriomas, incapacidade em estabelecer uma vida sexual, além de dificuldades reprodutivas (mesmo sob tratamento de reprodução assistida). Em casos extremos, pode levar à rotura e hemorragia de um corno uterino rudimentar não-comunicante em que se desenvolveu a gravidez. A gestação pode ocorrer em cornos uterinos rudimentares não-comunicantes por migração dos espermatozoides. O tratamento nesses casos é urgente.
Já as malformações uterinas não obstrutivas costumam ser assintomáticas, a não ser que associadas a septos vaginais, que podem levar à dispareunia (dor para ter relação).
É importante compreender o impacto psicológico negativo na qualidade de vida que esse tipo de anomalia pode causar, sendo necessária persistência para chegar a um diagnóstico e objetivar a abordagem terapêutica adequada aos planos reprodutivos.
Como estas anomalias podem interferir na fertilidade feminina?
As anomalias anatômicas, de um modo geral, não impedem uma gestação. Contudo, podem prejudicar a fertilidade da mulher ou dificultar a permanência do bebê no útero durante a gestação.
Os fatores que influenciam negativamente a fertilidade, em relação às malformações, podem ser: alterações da morfologia (formato), volume, espessura, organização e função do endométrio (tecido de revestimento interno do útero) e miométrio (camada muscular do útero); incompetência cervical, ou seja, quando o colo do útero abre espontaneamente com o avançar da gestação; e/ou por alterações da vascularização uterina, dependendo do tipo de malformação.
As taxas de abortamento resultantes de todas as causas de malformações situam-se entre 21%–50%, levando a uma diminuição das taxas de nascimentos, que chegam à cerca de metade das taxas observadas na população em geral. Esses resultados se devem a abortamentos de repetição do primeiro e segundo trimestres. Em idades gestacionais mais avançadas, devem-se a outras intercorrências obstétricas, como anomalias placentárias, restrição de crescimento intrauterino (RCIU), apresentação fetal anômala no parto, rotura prematura de membranas, trabalho de parto prematuro e parto prematuro efetivo.
A insuficiência cervical parece ser uma importante causa de maus resultados reprodutivos nos casos de anomalias müllerianas, não pela existência de malformações do próprio colo mas, de acordo com vários investigadores, pelo desequilíbrio entre a quantidade de fibras musculares e de tecido conjuntivo, que existe em menor quantidade. Além dessa diferente composição, também as forças exercidas pelo conteúdo uterino durante a gravidez são distintas, sendo assimétricas e estando aumentadas na presença de malformações uterinas, o que causa um relaxamento prematuro do colo hipermuscular. Assim, uma forma de melhorar os resultados reprodutivos em casos de anomalias congênitas uterinas pode ser a realização de cerclagem cervical profilática, como foi testado com sucesso por diversos investigadores, em estudos não-randomizados. A cerclagem é uma cirurgia na qual se dá alguns pontos no colo uterino.
Quanto à vascularização, considera-se que esta poderá ser deficitária em algumas malformações uterinas, pela ausência ou pela presença de vasos uterinos ou ováricos anormais. Este mecanismo poderá explicar a presença de RCIU ou mesmo dos abortamentos espontâneos. Há também evidências de diminuição de fatores de crescimento, nomeadamente de fatores de crescimento endotelial vascular, essenciais ao crescimento da rede vascular de suporte adequado à nutrição e ao crescimento do embrião/feto.
Por exemplo, enquanto nos úteros unicórneos a presença de uma única artéria uterina condiciona importantes déficits na vascularização do útero, também nos bicórneos/didelfos se verifica uma pobre vascularização do endométrio medial, que é partilhada entre as duas semicavidades, uma vez que é realizada simplesmente por artérias radiais pequenas, e não comunicantes.
Calcula-se que exista um importante número de casos sem diagnóstico, por serem assintomáticos e apresentarem sucesso reprodutivo.
O útero septado, por exemplo, pode representar um alto risco de perda gestacional, devido à presença do tecido fibroso (septo), que pode estender-se até o colo do útero da mulher e, em alguns casos, até a vagina. Já um útero unicorno, devido a apresentar apenas uma tuba uterina, pode representar baixos níveis de fertilidade feminina. Apesar de não significar que seja impossível conceber nessas condições. Os demais tipos de malformações uterinas estão mais associados a complicações que podem ocorrer durante a gestação do que ao baixo índice de fertilidade. O útero bicorno, por exemplo, devido a apresentar uma fenda na cavidade uterina, pode comprometer a capacidade de distensão uterina durante a gestação.
Para os casos em que a mulher apresenta anomalia anatômica no útero e dificuldade em engravidar, é possível realizar tratamentos de reprodução assistida e cirurgias por meio de histeroscopia.
Diagnóstico
Os exames por imagem, geralmente com ressonância magnética, são essenciais para identificar as estruturas presentes e, assim, definir prognóstico reprodutivo e via de abordagem cirúrgica, quando preciso.
Os exames de imagem mais utilizados na pesquisa e avaliação deste tipo de patologias malformativas incluem ecografia bidimensional e tridimensional, histerossonografia, histerossalpingografia, ressonância magnética e histeroscopia. Além do uso de forma individual, pode estar aconselhada a associação de alguns deles, ou também a associação a outras abordagens, como, por exemplo, a videlaparoscopia.
Após a ponderação, para cada um desses métodos, do grau de precisão e adequação à investigação, diagnóstico e/ou classificação das anomalias congênitas uterinas, resta refletir sobre os critérios de inclusão ou exclusão diagnósticos a ter em consideração. No entanto, esses continuam a ser controversos e as opiniões tendem a variar um pouco entre os investigadores da área, sendo evidente a necessidade de mais estudos para obtenção de consenso da população médica.
ULTRASSOM
A ecografia é o método de imagem não-invasivo mais acessível, simples e rápido, que, podendo ser feito por via transabdominal, transvaginal ou transperineal, permite a obtenção de imagens relativas tanto ao contorno externo quanto interno. Pode, ainda, tendo em conta a elevada associação das anomalias uterinas com outro tipo de anomalias, permitir a avaliação dos anexos e/ou confirmação da presença dos rins. Apresenta-se muito sensível e específica no diagnóstico de cornos uterinos rudimentares, na detecção de uma cavidade e/ou de endométrio funcionante, quando existente nos mesmos. Por esse motivo, tende a ser considerado como o método diagnóstico de primeira linha. O seu agendamento deve coincidir com a fase secretora (período entre ovulação e a próxima menstruação), para melhor visualização do endométrio e da interface endométrio/miométrio.
Ultrassom 2D Bidimensional: tem-se verificado que a ecografia bidimensional é uma técnica que, quando usada no estudo das malformações uterinas, apresenta baixa sensibilidade. Adicionalmente, verificou-se que a associação à histerossalpingografia consegue aumentar a precisão diagnóstica da ecografia bidimensional, sendo uma combinação potencialmente útil.
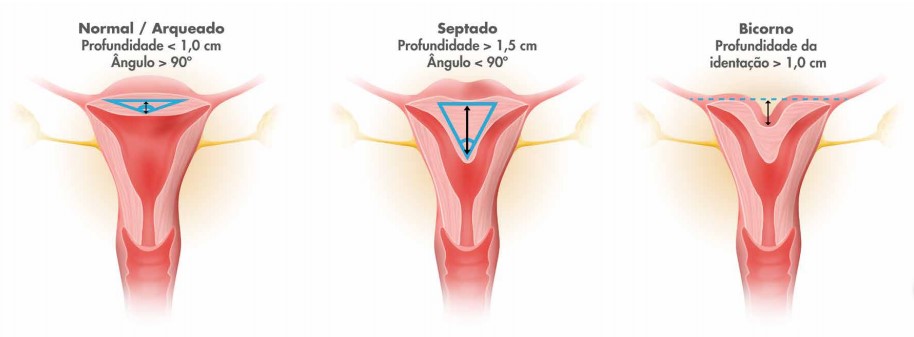
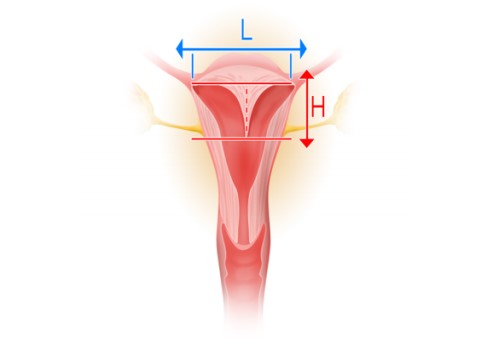
Diagrama da ASRM (American Society of Reproductive Medicine) que define as diferentes características entre útero normal/arqueado, septado e bicormo levando em conta a profundidade entre a linha média da musculatura uterina e o ápice da indentação e o ângulo desta indentação. No útero normal/arqueado a profundidade da endentação é menor de 1 cm e o ângulo da indentação é maior do que 90 graus. O útero septado profundidade da indentação é maior de 1,5 cm e o ângulo da indentação é menor de 90 graus. O útero bicorno septado profundidade externa da indentação é maior de 1 cm e a cavidade interna do útero é similar ao útero septado.
ULTRASSOM 3D TRIDIMENSIONAL
A ecografia tridimensional é obtida por meio da integração, em computador, da imagem bidimensional com secções transversais, obtidas por via transvaginal. Sendo, então, possível a visualização simultânea das imagens correspondentes aos três planos obtidos, criando a imagem tridimensional. Apresenta elevado rigor no diagnóstico das anomalias congênitas uterinas, com valores de 100% para sensibilidade, especificidade, valor preditivo positivo e valor preditivo negativo. Também permite a correta classificação dessas anomalias, com identificação e diferenciação das diversas características anatômicas, ao nível do útero e de estruturas adjacentes, que possibilitam distinguir uma anomalia de todas as outras. Esta última caraterística é especialmente importante para a diferenciação entre úteros septados e bicórneos, visto que, no nível do contorno interno, podem-se apresentar relativamente semelhantes, mas a análise do contorno externo permite diferenciar esses dois tipos de malformações.
Além disso, a ecografia tridimensional tem a vantagem de permitir uma grande reprodutibilidade, ou seja, capacidade de repetição do exame, por operadores diferentes, com obtenção das mesmas conclusões, sem variações significativas inerentes à mudança de operador: verificou-se variabilidade interobservador de apenas 1%.
Julga-se que poderá ser útil, além de diferenciação entre útero septado e útero bicórneo, na apreciação da constituição do septo, isto é, da proporção entre tecido fibroso e miometrial, importante na decisão da abordagem cirúrgica apropriada. Caso esteja presente um corno uterino rudimentar, esse método de avaliação é especialmente útil na investigação de presença ou ausência de endométrio na sua constituição. Assim, com a contínua evolução tecnológica e a tendência para a diminuição dos custos poderá vir a constituir o método de diagnóstico de eleição.
HISTEROSCOPIA
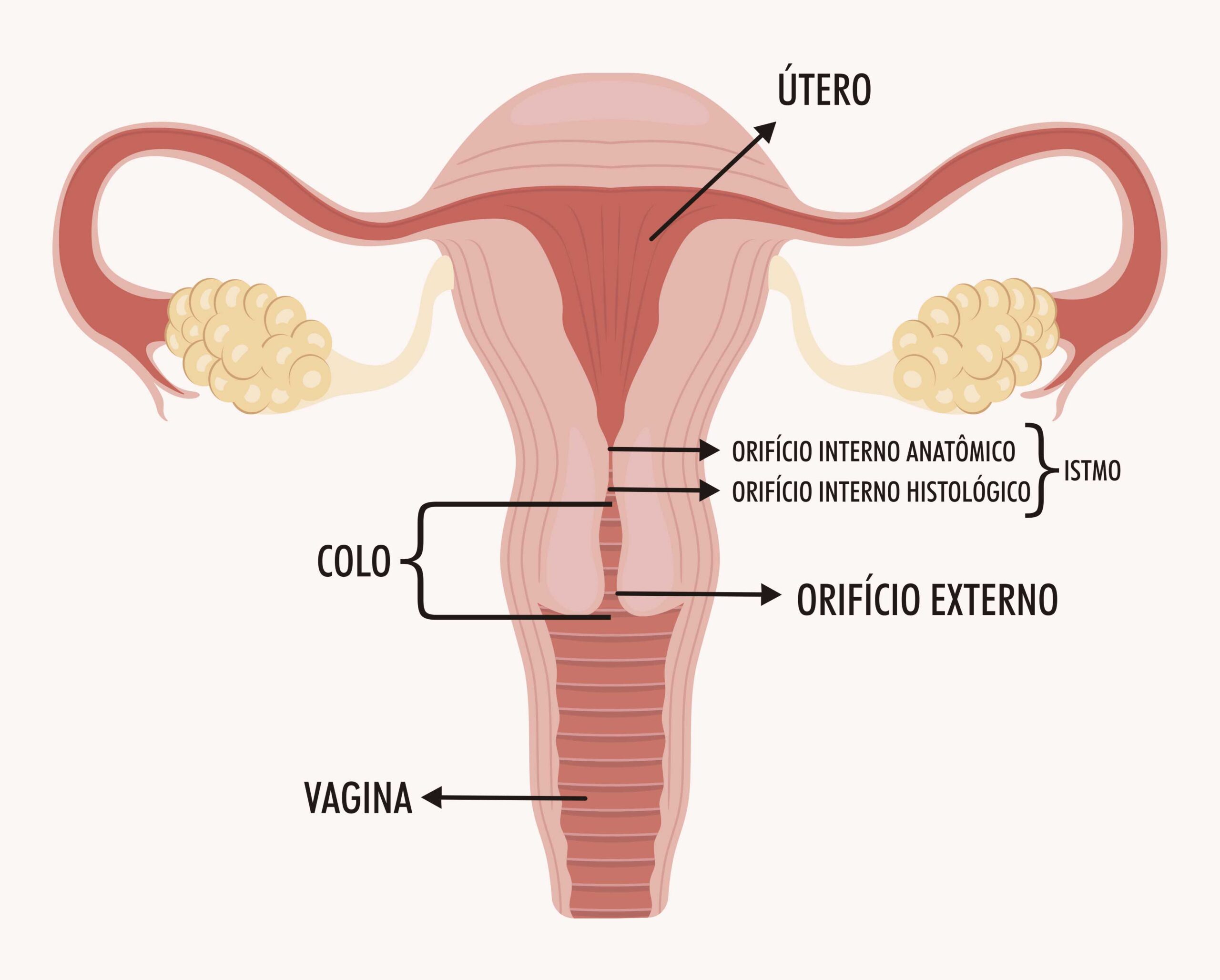
A histeroscopia consiste na introdução de uma câmera pelo colo uterino com uma visualização direta da cavidade uterina e dos óstios. Este se revelou um método com elevada precisão, tanto na identificação quanto no diagnóstico de malformações uterinas, sendo utilizado para obtenção de um diagnóstico definitivo após detecção de alterações à histerossalpingografia, por exemplo. Contudo, apesar dessas vantagens, apresenta o inconveniente de não permitir a avaliação do contorno uterino externo. Também nos casos em que um septo tem extensão cervical, se for introduzido o histeroscópio por apenas um dos lados, poderá resultar em um diagnóstico incorreto de útero unicórneo.
Isso implica, portanto, que se associem outros métodos de avaliação externa do útero, como a laparoscopia diagnóstica. Esta permite a avaliação da cavidade pélvica e das estruturas adjacentes, com possível detecção de aderências pélvicas, distorções anexiais e endometriose, assim como o tratamento dessas anomalias, quando passíveis de correção cirúrgica, e a monitorização da ressecção do septo uterino por histeroscopia (após a confirmação de normalidade do contorno externo uterino). Assim, a associação de histeroscopia com laparoscopia tem sido considerada gold standard no diagnóstico definitivo das anomalias uterinas congênitas, tendo sido descrito um rigor de cerca de 100%. Porém, começa a ser ultrapassada por outros métodos menos invasivos, como a ressonância magnética.
RESSONÂNCIA MAGNÉTICA
Quanto à ressonância magnética, apesar dos seus custos elevados e de ainda não ser plenamente conhecido o seu rigor diagnóstico, apresenta grande potencial para avaliação das anomalias müllerianas. É superior à ecografia bidimensional e à histerossonografia individualmente e, portanto, de importante consideração na prática clínica.
HISTEROSSONOGRAFIA
Na histerossonografia uma sonda especial é colocada no útero por via vaginal e, por meio dela, injeta-se um fluido que distende a cavidade uterina, atinge as tubas e a cavidade pélvica. Tudo é acompanhado pelo ultrassom, que permite avaliar a anatomia da cavidade uterina e, indiretamente, dá a ideia da permeabilidade tubária pelo acúmulo de líquido intra-abdominal atrás do útero. Entretanto, este exame não substitui a histerossalpingografia para avaliação das tubas.
HISTEROSSALPINGOGRAFIA (HSG)
A HSG é um raio-x da pelve após injeção de contraste no útero. Consegue-se ver, assim, a cavidade uterina e as trompas, identificando alterações no formato, além de outras alterações uterinas como miomas, pólipos e sinéquias, e de avaliar se as trompas estão pérvias.
Na HSG, um critério utilizado é considerar o ângulo presente entre os cornos uterinos. Se este for menor que 75º, associa-se a um diagnóstico de útero septado, enquanto se for maior que 105º, associa-se a um diagnóstico de útero bicórneo. Contudo, apesar
da adoção arbitrária desses limites por alguns clínicos, verifica-se que existem muitos casos cujas medidas dos ângulos se localizam nesse intervalo, invalidando essa distinção. Adicionalmente, alguns especialistas também se referem à ponderação com base nesse exame imagiológico, da relação entre a altura da identação no fundo uterino (H) e a distância entre os ápices laterais dos cornos uterinos (L). Se esta for inferior a 10%, não é de suspeitar que daí possam vir a decorrer resultados reprodutivos adversos.
Figura: Cálculo da relação entre a altura da endentação no fundo uterino (H) e a distância entre os ápices laterais dos cornos uterinos (L).* Adaptado de Troiano e McCarthy, 2004
As Malformações
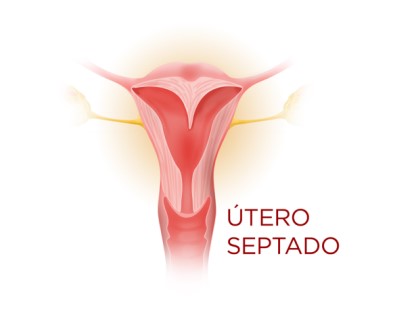
ÚTERO SEPTADO
Útero septado é definido quando a cavidade uterina na paciente apresenta uma parede, chamada de septo, que pode ir apenas até uma determinada extensão ou chegar até o colo do útero. Esta é a malformação mais comum e a que produz maior incidência de complicações obstétricas. Ocorre em aproximadamente 1% da população fértil e está associada aos desfechos reprodutivos mais pobres. Uma compilação de estudos de septo uterino parcial e completo identificou uma taxa de perda de gravidez de 44,3%, uma taxa de parto prematuro de 22,4%, uma taxa de parto de termo de 33,1% e uma taxa de nascido vivo de 50,1%. As manifestações mais comuns incluem abortamentos de repetição, entre a 8ª e a 16ª semanas de gestação. Também são frequentes o parto pré-termo, apresentação fetal anômala, RCIU e infertilidade. As taxas de abortamentos espontâneos correspondem a 60%, ou mais, dos casos diagnosticados de útero septados, sendo as taxas de sobrevivência fetais correspondentes a cerca de 30%, de acordo com vários estudos. Além disso, causa perturbações na implantação do embrião e no endométrio que recobre o septo. Entretanto, é facilmente tratável com um simples procedimento cirúrgico.
O procedimento cirúrgico é chamado de metroplastia e é realizado por videohisteroscopia. É simples, seguro e muitos estudos têm comprovado a melhora do resultado obstétrico após a intervenção, diminuindo a taxa de aborto e aumentando a taxa de nascidos vivos. Estudo com mulheres com história de abortos (Saygili-Yilmaz et al, 2003) demonstrou que a ressecção do septo reduziu a taxa de aborto de 91,8% para 10,4%. Paralelamente, a taxa de nascido vivo subiu de 4,3% para 81,3%.
Metroplastia histeroscópica para remoção de septo uterino é recomendada quando o septo uterino está associado à infertilidade, abortos, perda fetal no segundo trimestre ou parto prematuro. A abordagem histeroscópica é preferida devido à sua segurança, simplicidade e excelentes resultados pós-tratamento. A laparoscopia concomitante permite a avaliação da pelve e do contorno uterino externo e orienta a extensão da ressecção do septo, podendo ser útil.
A cirurgia: a incisão do septo pode ser feita em um ponto equidistante de parede anterior e posterior iniciando-se pela região próxima ao colo em direção ao fundo (sem atingir o miométrio fúndico). A ressecção estará completa quando o histeroscópico puder se movimentar livremente de um corpo ao outro e ainda serem observados, simultaneamente, os dois óstios tubários. Se permanecer um septo residual inferior a um centímetro, o que muitas vezes acontece pelo receio do cirurgião experiente de causar uma eventual perfuração uterina na intervenção, não representa obstáculo às novas gestações.
A videolaparoscopia pode ser indicada em casos que se pretende:
- Distinguir úteros septados de bicornos;
- Monitorizar a cirurgia histeroscópica;
- Completar o estudo diagnóstico de infertilidade;
- Tratamento concomitante de patologias pélvicas;
A monitorização do procedimento pela videolaparoscopia é de grande importância, porque permite desviar as estruturas adjacentes, determinar quando interromper o procedimento (verifica-se por fora do útero que ele todo brilha uniformemente perante a luz do histeroscópico), e reduzir o risco de perfuração uterina (com a melhor percepção da proximidade a que o ressectoscópio se encontra da parede uterina). Ainda, caso a perfuração ocorra, facilita a rápida identificação e correção. Contudo, como também pode estar associado aos próprios riscos, há quem sugira que a monitorização da histeroscopia deva ser reservada para casos mais complexos.
Preparação pré-operatória: pode se considerar a preparação do endométrio com anticoncepcional ou progestágenos para que se torne mais fino. Pode ser útil nos casos em que se tenha um septo largo, para se reduzir a hemorragia e melhorar a visualização, e também nos casos de septos completos, com envolvimento do terço inferior da cavidade e/ou do canal cervical.
Cuidados pós-cirúrgicos: em termos de cuidados pós-cirúrgicos, alguns aspectos ainda não são consenso. Alguns autores sugerem introdução de dispositivo intrauterino (DIU), stents, balões, agentes antiadesivos ou uma dose alta de estradiol. Pensa-se que poderiam contribuir para reduzir a formação de aderências e promover uma rápida epitelização, no entanto, isso é controverso e não parece trazer benefício, apesar de alguns autores os indicarem.
Apesar da facilidade aparente de tratamento, este geralmente só está indicado, principalmente, nos casos em que exista uma condição reprodutiva desfavorável, como abortamentos de repetição ou parto pré-termo.
Nos casos de infertilidade, na presença de septo uterino, quando se planeja iniciar tratamentos de reprodução assistida, é recomentado o tratamento. É também aconselhável que seja realizado pelo menos de 2 a 3 meses antes, tendo em conta o tempo de
cicatrização que geralmente é necessário.
Também existem dúvidas se, quando da resseção completa do septo uterino, incluindo a porção cervical, poderá haver implicações na incompetência cervical em caso de gravidez. Assim, nesses casos, seria aconselhada a realização da cerclagem, como prevenção de abortos e partos prematuros.
Complicações: durante o procedimento histeroscópico podem ocorrer diversas complicações traumáticas, como lacerações cervicais causadas pelos instrumentos cirúrgicos, perfuração uterina e, eventualmente, hemorragia. Esta, no entanto, raramente é significativa quando da incisão do septo, ocorrendo mais frequentemente quando o miométrio normal é lesado, ou nos casos em que o septo é muito largo. Felizmente, contudo, pela pressão exercida pelos meios de distensão uterina consegue-se superar a hemorragia. Podem, também, considerar-se complicações inerentes ao meio de distensão utilizado (como sobrecarga de fluidos injetados no útero durante o procedimento, que podem ser absorvidos em excesso pelos vasos, causando expansão de volume intravascular e distúrbios hidroletrolíticos). No entanto, são bastante raras, graças ao tempo limitado em que é realizado o procedimento e ao controle cuidadoso do balanço hídrico.
A formação pós-operatória de sinéquias intrauterinas é rara, e o uso rotineiro de cateter de balão intrauterino, de suplementação de estradiol ou de antibióticos, não tem se demonstrado necessário. Um exame de acompanhamento deve ser realizado 1-2 meses após o procedimento; ultrassonografia, HSG e histeroscopia são abordagens razoáveis. A retirada do septo em mulheres inférteis ou sem história de desfechos reprodutivos adversos é um procedimento controverso, uma vez que muitas com útero septado podem ter resultados razoáveis de gravidez e não há relação causal estabelecida entre útero septado e infertilidade. Após a metroplastia histeroscópica em mulheres com infertilidade inexplicada, observa-se uma modesta melhora na gravidez e nas taxas de nascidos vivos demonstrada em estudos não randomizados. Essas taxas são significativamente maiores após a metroplastía em mulheres com aborto de repetição.
Entretanto, apesar de controvérsias, a retirada profilática do septo pode prevenir um aborto espontâneo ou outras complicações obstétricas, e é recomendada para otimizar os resultados da gravidez em mulheres com infertilidade prolongada, com mais de 35 anos e as que procuram tecnologias de reprodução assistida.
ÚTERO ARQUEADO
O termo útero arqueado refere-se aos casos em que existe mínima alteração da cavidade uterina, conferindo ao fundo uterino uma característica achatada ou curvatura levemente côncava. Apresenta manifestações clínicas mínimas e, normalmente, não necessita de intervenção cirúrgica. Por não haver benefícios evidentes da intervenção cirúrgica, considera-se que é desnecessária, sendo elevada a probabilidade de haver gestações sem qualquer intercorrência. Não deixa de ser possível considerar que, em casos de abortamentos de repetição e infertilidade não explicadas por outros fatores, com presença de proeminência mais importante no fundo uterino, seja realizada a retirada histeroscópica.
Em comparação com as mulheres com útero normal, as com útero arqueado têm uma proporção mais elevada de perdas no segundo trimestre e de trabalho de parto prematuro. Procedimentos reconstrutivos em um útero arqueado, no entanto, não parecem melhorar os resultados da gravidez.
ÚTERO BICORNO
O útero bicorno é um tipo comum de anomalia uterina. Nela, há a presença de uma fenda na área superior do útero que separa os dois lados do órgão, mas não chega a dividi-lo. Essa fissura pode variar, podendo resultar em um útero levemente bicorno ou totalmente bicorno. Ocorre devido à fusão incompleta dos dois dutos de Müller ao nível do fundo uterino, resultando em um único colo e duas cavidades endometriais. O grau de separação entre as duas cavidades endometriais pode ser variável, estendendo-se até o orifício cervical interno dependendo do comprimento da fusão incompleta do ducto de Müller. O contorno uterino externo tem um fundo fundido, definido arbitrariamente como mais de 1cm, e a vagina é geralmente normal. Essa anomalia está associada a complicações obstétricas, incluindo perda de gravidez, parto prematuro e má apresentação fetal. Grimbizis et ai. identificaram uma taxa geral de aborto espontâneo de 36%, uma taxa de parto prematuro de 23%, uma taxa de parto a termo de 40,6% e uma taxa de nascido vivo de 55,2%. Além disso, a incidência de parto prematuro varia com o grau de separação da cavidade em parcial (29%) e completo (66%). No contexto de aborto de repetição ou parto prematuro em pacientes com útero bicorno, todas as outras etiologias de perda de gravidez devem ser excluídas antes de considerar um procedimento cirúrgico (a metroplastia de Strassman).
Este deve ser reservado para mulheres selecionadas com base em desfechos reprodutivos ruins. Além disso, o útero bicorno está associado a uma alta incidência de incompetência cervical (38%). Embora estudos tenham identificado melhorias nas taxas de sobrevivência fetal e diminuição das taxas de parto prematuro com uma cerclagem cervical, o manejo expectante pode ser realizado, indicando cerclagem se houver algum indício de incompetência istmocervical, como colo encurtado ou entreaberto.
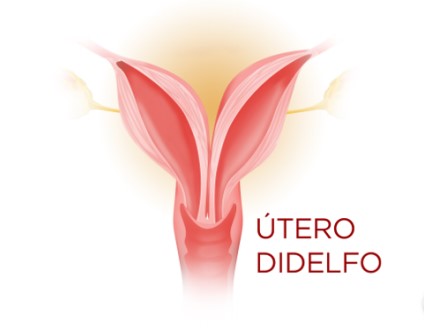
ÚTERO DIDELFO
Também é uma forma bastante rara de anatomia uterina e acomete aproximadamente 10 mulheres em cada 20 mil. Trata-se de uma malformação uterina, marcada pela ausência de fusão dos ductos de Müller, resultando na presença de dois hemiúteros, colo duplo, bem como uma vagina dupla, em grande parte dos casos.
O útero didelfo está associado a abortamentos em cerca de 33% dos casos, partos-pré-termo em 29%, infertilidade em 13% com 56,6% de nascidos vivos totais. Também pode apresentar as manifestações de um corno uterino obstruído.
Geralmente, mulheres com útero didelfo podem engravidar, porém apresentam maiores possibilidades de ter aborto espontâneo ou parto prematuro. Nessas situações a gestação é considerada de risco. Portanto, é necessário a realização de um diagnóstico precoce para que seja feito o acompanhamento adequado durante a gestação, sendo necessária a realização de cesariana na maioria das vezes.
ÚTERO BICORNO OU DIDELFO TRATAMENTO CIRÚRGICO
Para os úteros bicorno e didelfo não é recomendado o tratamento cirúrgico logo no início do diagnóstico de infertilidade primária, por não existirem evidências de diminuição significativa da fertilidade em relação à população geral, com existência de casos comuns de gestação sem intervenções. Entretanto, nos casos de útero bicorno com histórico de abortamentos de repetição ou partos pré-termo, com exclusão de outras causas, pode se realizar tratamento cirúrgico com metroplastia de reunificação de Strassman. Ele consiste em uma incisão transversal sobre o fundo uterino, de corno a corno, por meio da incisura mediana (evitando a junção útero-tubária), com abertura do útero (separando as paredes anterior e posterior), remoção do septo central e, finalmente, aproximação com conversão das duas cavidades uterinas em uma só, e a retirada do septo vaginal, quando ele existir. Segundo alguns autores, as taxas de sucesso com partos de termo após o procedimento podem alcançar de 70% a 80%.
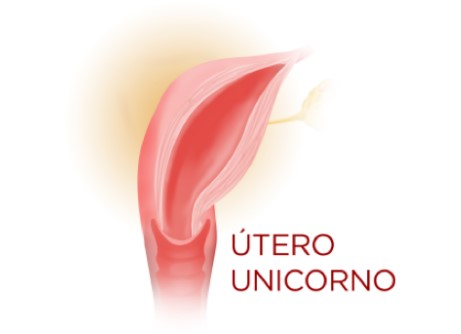
ÚTERO UNICORNO
É uma forma rara de malformação uterina. No caso de útero unicorno, o tecido que dá origem ao órgão não se desenvolve completamente na mulher, resultando em apenas metade de um útero de tamanho normal, com somente uma tuba uterina, apesar de apresentar dois ovários. A diminuição do volume e as alterações na morfologia do útero unicorno são fatores que podem causar redução da capacidade uterina e ser a causa de inúmeros desequilíbrios funcionais do útero que na gestação vão desde abortamentos de repetição, incompetência cervical, restrição de crescimento fetal intraútero até partos prematuros, aumento do número de partos por cesarianas e a possibilidade de rotura uterina intraparto.
O útero unicorno pode ser causa de infertilidade inexplicada e precisar da indicação de tratamento de reprodução assistida. Uma compilação de estudos revela uma taxa de aborto espontâneo de 36,5%, uma taxa de parto prematuro de 16,2%, uma taxa de parto a termo de 44,6% e uma taxa de natalidade viva de 54,2%.
Não existe intervenção efetiva para o útero unicorno que permita melhorar os resultados reprodutivos dessa anomalia uterina, entretanto deve haver um cuidado especial e o acompanhamento por uma equipe obstétrica experiente. Deve, ainda, ser feita uma monitorização cuidadosa e precoce da gestação, para que possam ser adequadamente detectados sinais sugestivos de parto prematuro. A indicação de se realizar a cerclagem ou a colocação de um pessário deve ser considerada.
Quando o houver corno uterino rudimentar não-comunicante, deve-se considerar a possibilidade de intervenção cirúrgica quando for detectado endométrio funcionante nos cornos rudimentares, mesmo se assintomático até ao momento. Nos casos em que não se verifica a presença de endométrio funcionante, geralmente não é necessário excisão cirúrgica. O principal objetivo dessas correções cirúrgicas é preservar a arquitetura do lado não afetado e evitar complicações como rotura do corno rudimentar não-comunicante.
AGENESIA OU HIPOPLASIA UTERINA / SÍNDROME DE MAYER-ROKITANSKY-KUSTER-HAUSER, AGÊNESE VAGINAL OU AGENESIA MÜLLERIANA / SÍNDROME MRKH
Síndrome de Mayer-Rokitansky-Kuster-Hauser, agênese vaginal ou agenesia Mülleriana são nomes dados a uma malformação caracterizada por agenesia (ausência) ou hipoplasia (desenvolvimento deficiente) grave das estruturas müllerianas. É caracterizada pela aplasia (ausência) congênita do útero e 2/3 superiores da vagina em mulheres que apresentam caracteres sexuais secundários, ovários e cariótipo normais (46,XX). A incidência estimada é de uma em cada 5.000 a 7.000 mulheres nascidas e as causas não são claramente conhecidas. A amenorreia primária (ausência da primeira menstruação) constitui o quadro clínico mais típico. Como os ovários estão presentes e funcionantes, essas meninas apresentam um desenvolvimento normal dos caracteres sexuais secundários, adequados para a idade, mas o exame ginecológico evidencia encurtamento ou mesmo ausência do canal vaginal. Na maioria das vezes, apresentam anomalias urológicas associadas (25% a 50%), tais como agenesia renal unilateral, rim pélvico ou em ferradura ou irregularidades do sistema coletor, além de outras muito menos frequentes.
As opções disponíveis para a constituição familiar não são simples: a maternidade com útero de substituição com transferência dos embriões para outra mulher e a possibilidade de transplante de útero. Porém, esta segunda possibilidade ainda é remota no Brasil devido às implicações do risco cirúrgico para a receptora, pela necessidade de terapêutica imunossupressora e riscos ao embrião que a exposição a essa terapêutica pode representar. Já o útero de substituição, em nosso país, é permitido desde que a receptora seja parente de até quarto grau.
Tratamento Cirúrgico
A necessidade de correção das malformações uterinas varia caso a caso. O útero septado é a anomalia uterina mais prevalente, com piores resultados reprodutivos e mais facilmente passível de tratamento. O útero arqueado geralmente é inocente, sem benefícios com intervenção cirúrgica. Os úteros bicórneo e didelfo, se associados a maus resultados reprodutivos, são passíveis de correção com a metroplastia de reunificação de Strassman. No útero unicorno, normalmente não se intervém, mas deve-se monitorizar cuidadosamente a gestação. Pode ser necessário remover cornos uterinos rudimentares, pelo risco de complicações graves. Nos casos de agenesia (ausência) ou hipoplasia (desenvolvimento deficiente) do útero, pode-se considerar a maternidade por meio de útero de substituição (“barriga-de-aluguel”) e, em situações extremas, o transplante uterino. A decisão do procedimento deve levar em conta o tipo de malformação, as suas manifestações e os planos reprodutivos. Se não houver interesse em gestação e também não houver repercussão clínica, não há necessidade de cirurgia.
Quando se trata de fertilidade, o objetivo do tratamento das malformações uterinas prende-se à restauração da arquitetura uterina para que a mulher consiga a gestação com desenvolvimento saudável. Por isso, deve-se ponderar sobre a decisão do melhor procedimento.
Tratamentos de fertilização em pacientes com malformação mulleriana
Os procedimentos nos tratamentos de fertilização dessas pacientes são exatamente os mesmos feitos pelas que se submetem ao mesmo tratamento e possuem anatomia normal. Entretanto, algumas dificuldades técnicas podem ser encontradas em decorrência das variações da anatomia, como os ovários em posição acima do esperado.
Em pacientes com útero bicorno ou didelfo, a transferência deve ser realizada escolhendo o lado (o corno) com melhor condição e um endométrio mais adequado. O número de embriões transferidos deve ser limitado de preferência a um, e no máximo dois, com objetivo de reduzir ao máximo o número de gestações múltiplas e o aumento da probabilidade de parto prematuro ou abortos.
Cuidados após a transferência embrionária
O controle após a transferência dos embriões deve ser rigoroso. É importante confirmar o local da implantação embrionária em uma fase inicial, uma vez que pode haver implantações ectópicas (fora da cavidade uterina). A gravidez ectópica é mais frequente em todas as malformações uterinas, e ainda muito mais nos úteros unicornos.
Os abortos de primeiro trimestre são frequentes nos úteros septados, mas têm incidência normal nos úteros que já foram submetidos à septoplástia (ou metroplastia).
Os partos prematuros ocorrem em 15% a 45% de pacientes com malformações uterinas, mesmo nos casos de um embrião único. A realização de cerclagem profilática deve ser considerada como medida preventiva desse evento. O uso de um pessário tem a mesma função preventiva e pode também ser muito útil. Durante o pré-natal, deve ser realizado mensalmente o ultrassom transvaginal para medir o comprimento do colo uterino e, no caso de um único corno, o repouso absoluto deverá ser recomendado, até o momento que o bebê seja viável.
A agenesia de um dos rins, tão comum nestas pacientes que têm malformação mülleriana, pode acarretar hipertensão arterial e hipertensão gestacional, e isso pode implicar avaliações mais frequentes durante o pré-natal. Quanto ao parto, a incidência de cesárias é maior, e isso é atribuído à prematuridade, mal posicionamento fetal (situação transversa) e ao próprio histórico de infertilidade.
Este texto foi extraído do e-book “Malformações Uterinas”.
Faça o download gratuitamente do e-book completo clicando no botão abaixo: