Para uma pessoa ou um casal engravidar (temos que considerar as famílias monoparentais) é necessário que tanto o homem como a mulher tenham um organismo saudável e funcionando adequadamente. A mulher deve ovular e o caminho a ser percorrido pelo óvulo e pelos espermatozoides deve estar completamente livre para que possam se encontrar e ocorrer a fertilização. A gravidez espontânea pressupõe relações sexuais adequadas que devem acontecer na época da ovulação, seguida da fecundação e da implantação dos embriões.
Na pesquisa da fertilidade, leva-se em consideração cada uma das etapas no processo de reprodução. Para cada uma delas, solicitam-se exames básicos que visam afastar ou confirmar hipóteses e diagnósticos. Deve-se deixar claro que o conceito de fertilidade é do casal e que a responsabilidade na dificuldade em ter filhos pertence aos dois. É claro que existem algumas situações que contradizem essa afirmação, como nos casos de homens submetidos à vasectomia ou mulheres com falência ovariana, casais homoafetivos ou produção independente.
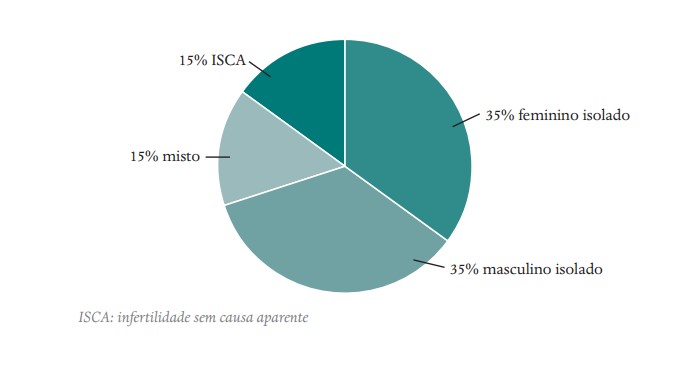
Em termos didáticos, são seis os fatores que devem ser pesquisados e que podem atrapalhar um casal a ter filhos. Do lado masculino, muitos maridos, para se esquivarem do exame do sêmen (espermograma), concluem, antecipadamente, que são férteis, relatando histórias “fantásticas” de um passado antigo que, muitas vezes, só eles conhecem. Independentemente do que digam, o espermograma inicial é obrigatório. Entretanto, é importante lembrar que cerca de 15% dos casais não conseguem a gestação durante um determinado período e não se encontram justificativas médicas para esta dificuldade. Consideraremos como o sétimo fator, portanto, a chamada Infertilidade Inexplicável ou Infertilidade Sem Causa Aparente (ISCA). De um modo didático classificamos as causas de infertilidade da seguinte forma:
- Fator masculino
- Fator hormonal e fator ovariano: problemas hormonais da mulher e da ovulação
- Fator anatômico: pesquisa da integridade anatômica do útero, tubas, colo uterino e aderências
- Fator endometriose
- Infertilidade de causas genéticas/cromossômicas
- Outros: fatores imunológicos e trombofilias
- Infertilidade Inexplicável ou Infertilidade Sem Causa Aparente (ISCA)
ESSE É UM CONTEÚDO EXTENSO PARA QUE VOCÊ TENHA TODOS OS DETALHES QUE FAZEM A DIFERENÇA!
Índice
ToggleConceito inicial: O que é Infertilidade?
Um indivíduo, homem ou mulher, é considerado infértil quando apresenta alterações no sistema reprodutor que diminuem ou impedem a sua capacidade de ter filhos. A princípio, um casal é considerado infértil quando, após de 12 a 18 meses de relações sexuais frequentes e regulares, sem nenhum tipo de contracepção, não consegue a gestação. Entretanto, esse período pode variar de acordo com a idade da mulher e a ansiedade do casal.
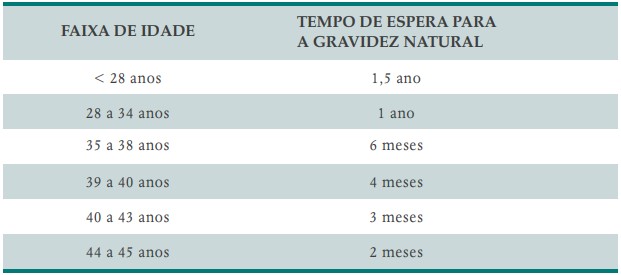
Para casais em que a mulher tenha mais de 35 anos, pode-se abreviar o período de espera para 6 a 12 meses, uma vez em que, a partir dessa idade, a fertilidade diminui gradativa e progressivamente e seis meses passam a valer muito. Após os 40 anos, 3 ou 4 meses já são suficientes.
Nem sempre os casais, mesmo os mais jovens e com menos de 30 anos, aguentam a ansiedade de esperar os 18 meses recomendados. Por isso, mesmo tendo conhecimento do período teórico de espera, muitas vezes antecipamos a pesquisa para ajustar a ciência ao bom senso e ao bem-estar do casal (Quadro 2-2).
QUADRO 1. SUGESTÃO DO IPGO DE QUANTO TEMPO ESPERAR PARA COMEÇAR A PESQUISA DA FERTILIDADE
A chance de um casal que não apresente problemas e mantenha relações sexuais nos dias férteis conceber por meios naturais é de 20% ao mês. Com o auxílio de técnicas de reprodução assistida, a taxa de gestação pode chegar a 50% ao mês em mulheres com menos de 35 anos.
Portanto, para se definir o momento ideal para o início da pesquisa, deve-se considerar o histórico do casal (por exemplo, se têm antecedentes como SOP) ou endometriose; o tempo de infertilidade (quanto mais tempo, maior a dificuldade); e a idade da mulher, pois, após os 35 anos, as chances de gravidez diminuem e as possibilidades de abortos e anomalias cromossômicas (aneuploidias) aumentam. A ansiedade do casal também deve ser considerada, pois, uma vez estabelecido o desejo de ter filhos, a ansiedade aumenta a cada mês em que o desejo é frustrado. (Quadro 2).
QUADRO 2. PONDERAÇÕES IMPORTANTES NA PESQUISA E CONTROLE DA FERTILIDADE

A infertilidade pode ser primária, quando o casal nunca engravidou, ou secundária, quando já houve gestação anterior. Antigamente, definia-se esterilidade como a impossibilidade de gestação e infertilidade como a diminuição da capacidade de conceber.
Atualmente, as duas palavras são geralmente empregadas como sinônimas. Estudos mostram que até 15% dos casais em idade fértil apresentam dificuldade para engravidar, e metade deles terá de recorrer a tratamentos de reprodução assistida. A investigação do casal infértil começa pela anamnese. Um questionário detalhado ajuda muito a verificar detalhes da saúde do casal.
Ameaças à fertilidade
Idade da mulher e do homem
O número de homens e mulheres que desejam ter filhos em idade mais avançada vem crescendo nos últimos anos e, com isso, o interesse pelo efeito do envelhecimento na capacidade de ter filhos aumenta cada vez mais. Segundo algumas publicações, o número de mulheres que tem seu primeiro filho ao redor dos 20 anos diminuiu em um terço desde 1970, ao passo que o daquelas na casa dos 30 ou 40 anos quadruplicou neste mesmo período.
Na maioria das vezes, isso se deve: (1) à incorporação intensa da mulher na vida profissional, visando o sucesso da sua carreira e a busca da estabilidade financeira, ou (2) pelo início tardio de uma vida afetiva que desperte o desejo de ter filhos, seja pela dificuldade de encontrar um parceiro, seja pelo ingresso em um novo casamento. Esta é uma realidade cada vez mais comum.
A mulher tem uma queda progressiva da fertilidade ao longo dos anos, principalmente após os 35 anos (Quadro 3). Paralelamente, há aumento do risco de aborto e de gerar filhos com anomalias cromossômicas (Quadros 4 e 5).
QUADRO 3. QUEDA DA TAXA DE FERTILIDADE DE ACORDO COM A IDADE DA MULHER

QUADRO 4. RISCO DE ABORTO CONFORME O AUMENTO DA IDADE
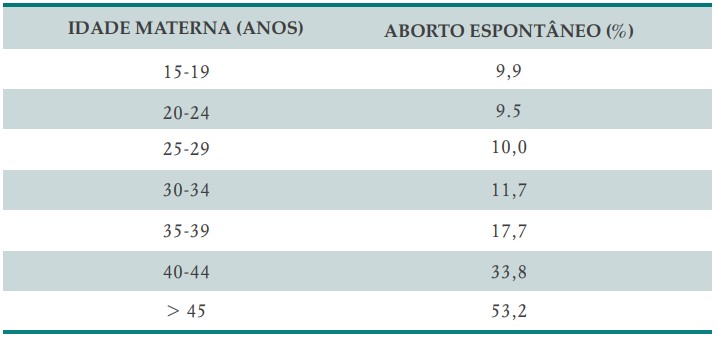
QUADRO 5. RISCO DE ANOMALIAS CROMOSSÔMICAS EM RECÉM-NASCIDOS DE ACORDO COM A IDADE MATERNA
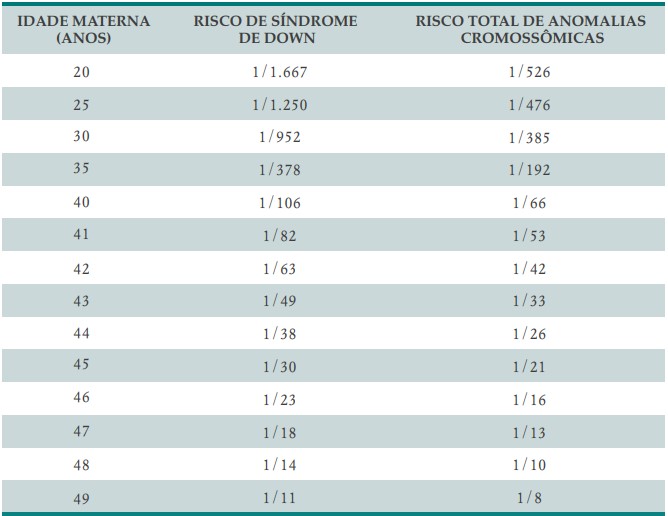
Também entre os homens notou-se, nas últimas décadas, um aumento de 20% no número de pais com idade superior a 35 anos. No Brasil e na Europa, neste mesmo período, mais homens entre 50 e 65 anos têm procurado atendimento em medicina reprodutiva com o desejo de serem pais.
Alguns estudos têm demonstrado declínio progressivo da fertilidade dos homens com o passar dos anos, embora de forma mais lenta e menos intensa. Comparou-se o tempo de demora em conseguir a gestação entre dois grupos de mulheres com menos de 35 anos casadas com homens de diferentes faixas etárias. Em um grupo, mulheres eram casadas com homens entre 25 e 30 anos e em outro, casadas com homens com mais de 50. As mulheres com maridos mais velhos demoraram mais para engravidar e suas taxas de aborto foram maiores.
Portanto, esses dados comprovam que a gravidez é mais fácil para casais com homens mais jovens. A relação da idade do homem com a fertilidade envolve muitos fatores, como os hormônios sexuais, disfunção erétil, função testicular, alterações genéticas do sêmen e a fragmentação do DNA espermático. Portanto, a perda da fertilidade é um fato inexorável para homens e mulheres, embora a idade da mulher conte muito mais.
Hábitos e estilo de vida do casal
Tabagismo (cigarro)
O cigarro é considerado o veneno reprodutivo mais potente do século. Vários estudos científicos comprovam seu efeito deletério sobre a saúde reprodutiva. A fumaça do cigarro contém centenas de substâncias tóxicas, incluindo a nicotina, monóxido de carbono, polônio radioativo, alcatrão, fenol, ácido fórmico, ácido acético, chumbo, cádmio, níquel, benzopireno e substâncias radioativas que afetam a função reprodutiva em vários níveis.
No homem, alteram a produção dos espermatozoides e a qualidade do sêmen, além de levar ao aumento na fragmentação do DNA do espermatozoide, o que está associado à maior taxa de aborto e de insucesso nos tratamentos de reprodução.
Na mulher, o cigarro altera a motilidade tubária, a divisão das células do embrião, formação do blastocisto (embrião com 5 dias de desenvolvimento), muco cervical, receptividade endometrial (mesmo com óvulos/embriões doados) e implantação. Mulheres fumantes também podem apresentar maior incidência de irregularidade menstrual e amenorreia, além de acelerar a menopausa.
A fertilidade é reduzida em 25% nas mulheres que fumam até 20 cigarros ao dia, e em 43% naquelas que fumam mais de 20 cigarros. Ou seja, o declínio da fertilidade tem relação direta com a dose de nicotina.
Durante a gestação, o fumo pode aumentar a incidência de restrição de crescimento fetal, placenta prévia, descolamento prematuro da placenta e parto prematuro.
Deve-se sempre estimular o abandono do hábito de fumar, especialmente nos casais que estão tentando engravidar. No caso do homem, isso é principalmente importante quando apresentam contagem de sêmen no limite inferior à normalidade. Entretanto, mesmo com contagem de sêmen normal, o fumo deve ser desencorajado.
Frente a seu grande efeito deletério sobre a saúde reprodutiva, a Sociedade Americana de Medicina Reprodutiva (ASRM) publicou nota alertando sobre todos os efeitos do cigarro quanto à fertilidade humana, conforme a seguir:
- Homens e mulheres fumantes têm chance três vezes maior de sofrer de infertilidade quando comparados àqueles que não fumam
- Estudos atuais mostram que 13% dos casos de infertilidade feminina podem ser atribuídos ao cigarro. Lembramos que dez cigarros por dia já são suficientes para prejudicar a fertilidade
- Mulheres tabagistas crônicas entrarão mais cedo na menopausa (um a quatro anos antes), o que pode ser atribuído à aceleração da diminuição da reserva ovariana
- O hábito de fumar aumenta o risco de abortamento (aumento de até 27%) e a gravidez ectópica
- O cigarro na gravidez prejudica a fertilidade do filho homem
- Filhos de mães fumantes têm, em geral, mais dificuldade no aprendizado escolar.
- Filhos de pais fumantes têm maior chance de câncer
- O cigarro pode afetar a fecundidade e a função reprodutiva por mutação genética
- Estudos científicos demonstraram que mulheres fumantes necessitam de duas vezes mais tentativas de FIV do que as não fumantes, além de precisarem, nesses tratamentos, de uma quantidade maior de medicamentos
- Homens que fumam têm muito mais espermatozoides anormais que os nãos fumantes, e a porcentagem de anormais estão direta- mente ligados ao número de cigarros fumados por dia
- Fumantes passivos (tanto homens como mulheres) com exposição excessiva ao cigarro também têm maior incidência de todas as alterações descritas acima. Mais ainda, estudos têm demonstrado que bebês nascidos de mães que fumam tendem a nascer prematuramente, têm menor peso ao nascer e são mais propensos a morrer de síndrome da morte súbita infantil (SMSI). Filhos de fumantes também podem ter pior desempenho em testes de QI e seu crescimento físico pode ser mais lento. Além disso, as mulheres que frequentam locais de fumantes, com exposição ao fumo passivo, são mais propensas a ter bebês de baixo peso. Também pode haver perigo do “fumo de terceira mão” – os produtos químicos, partículas e gases de tabaco que são deixados no cabelo, roupas e mobiliário
Drogas recreativas
A cada ano, novas drogas são introduzidas no “mercado do vício”. Embora nem todas estejam comprovadamente associadas à fertilidade, os prejuízos causados são fortes indícios quando comparados a outras drogas mais antigas.
Todas elas agem no sistema nervoso central estimulando, bloqueando e interferindo nos hormônios, principalmente do eixo hipo-tálamo-hipofisário, fundamentais para o bom funcionamento do sistema reprodutor. Por isso, podemos arriscar afirmar que perturbam a fertilida de tanto do homem como da mulher.
Álcool
Em doses diminutas, o álcool possui discreta ou nenhuma ação sobre as funções reprodutiva e sexual. O consumo crônico e prolongado, no
entanto, prejudica ambas as funções, podendo atingir mais de 80% de comprometi- mento nos dependentes.
Uma meta-análise indicou que as mulheres que bebem três ou mais drinques por dia têm risco 60% maior de apresentar infertilidade quando comparadas àquelas que não bebem. Não houve distinção, nesses estudos, entre o tipo de bebida, podendo ser vinho, cerveja e coquetéis.
Abaixo, listamos os possíveis efeitos do excesso de álcool na fertilidade e na sexualidade de homens e mulheres:
No homem
- Diminui o desempenho e o desejo sexual
- Atrofia as células de Leydig, produtoras de testosterona, causando infertilidade
- Provoca danos à irrigação sanguínea, causando impotência ligada à falta de ereção
- Diminui o número e a qualidade dos espermatozoides
- Está associado a comportamento sexual de risco, levando às DSTs
Na mulher
- Interfere no eixo hipotálamo-hipofisário (que controlam os hormônios sexuais), podendo levar a oligomenorreia (ciclos muito longos), amenorreia (ausência de menstruação) e anovulação
- Aumenta o risco de infertilidade
- Aumenta o risco de abortamento
- Interfere no desenvolvimento fetal
- Está associado a comportamento sexual de risco, levando às DSTs
- Leva a ganho de peso, pois bebidas alcoólicas são hipercalóricas
Cafeína
A queda da fertilidade feminina está associada à alta dose de cafeína (> 500 mg/dia, equivalente a 5 xícaras por dia). Durante a gravidez, consumir mais de 300 mg/dia de cafeína aumenta o risco de aborto. O consumo moderado (1 a 2 xícaras por dia) não demonstra efeitos adversos na fertilidade ou na gravidez.
Dieta apropriada
Manter uma dieta equilibrada antes e durante a gravidez não só é bom para a saúde geral da mãe, mas essencial para um feto bem nutrido. Além disso, a dieta interfere na fertilidade do homem e da mulher.
Peso corporal
O ideal é que a futura gestante tenha um peso adequado antes e durante a gravidez. As mulheres que estão acima do peso podem ter uma gravidez desconfortável, além de possíveis problemas médicos, como hipertensão, pré-eclâmpsia e diabetes. Mulheres que estão abaixo do peso podem ter bebês com baixo peso ao nascer. Quanto mais em forma ela estiver, mais fáceis a gravidez e o parto, mas os exageros deverão ser evitados. Em relação à fertilidade, tanto a obesidade quanto o baixo peso podem ser prejudiciais. Estatísticas demonstram que até 12% das causas de infertilidade são resultado do peso excessivo ou baixo. Mulheres obesas demoram até duas vezes mais tempo para engravidar em relação àquelas no peso adequado. Por outro lado, pacientes abaixo do peso normal podem levar até quatro vezes mais tempo. Ambos os quadros apresentam distúrbios ovulatórios. Pacientes com extremo baixo peso podem, inclusive, entrar em amenorreia. A obesidade, além de alterações ovulatórias, leva a menor taxa de implantação e maior taxa de aborto.
Antecedentes de doenças genéticas
Testes de sangue realizados antes da gravidez podem detectar possíveis distúrbios genéticos na família, como anemia falciforme, a doença de Tay-Sachs e a Fibrose Cística, além de outras desordens genéticas como inversões e translocações cromossômicas. Riscos de doenças hereditárias devem ser avaliados e, neste caso, testes de triagem serão necessários.
Histórico médico pessoal do casal
É necessário avaliar o histórico médico pessoal do casal, principalmente da mulher, para determinar se há alguma condição que exija cuidados especiais durante o tratamento e a gravidez. Entre essas condições, citamos epilepsia, diabetes, pressão alta, anemia, alergias, trombofilias, além de cirurgias e gestações anteriores complicadas. Essas doenças exigem cuidados extras e devem ser acompanhadas por especialistas antes que a gravidez ocorra. A investigação do histórico familiar, tanto materno como paterno (ou, na falta do pai, de algum membro familiar dele) é recomendada para identificar condições médicas ou doenças que possam interferir na gravidez ou no parto.
Além disso é muito importante avaliar a história obstétrica, ou seja, todas as gestações anteriores, uma vez que podem indicar um risco em uma gravidez subsequente.
Isso inclui: abortamentos anteriores e curetagens (que podem levar a sinéquias intrauterinas); infecções puerperais (que podem levar a danos endometriais e tubo-peritoneais); malformações fetais e antecedente de gestação ectópica.
Gravidez Ectópica: Gestação ectópica é uma gestação fora do útero. Ocorre nas trompas na maioria das vezes, mas pode ocorrer também nos ovários e cavidade peritoneal. Está fortemente ligado a uma alteração da tuba, em geral secundária a algum processo inflamatório ou infeccioso, que provoca perda de sua função normal. Assim, o embrião não consegue chegar ao útero, se implantando no meio do caminho. Gravidez ectópica deve sempre ser interrompida pelo risco de romper a trompa, levando a hemorragia importante. Pode ser tratada com cirurgia ou medicamentos que fazem a gestação parar de evoluir. Pacientes que já tiveram uma ectópica têm risco aumentado de uma nova ectópica, uma vez que a trompa pode estar prejudicada. Para uma maior avaliação da trompa, deve ser realizada uma histerossalpingografia.
Estado de vacinação
Mulheres que desejam engravidar devem estar em dia com o calendário de vacinação. É importante avaliar a imunidade da paciente, principalmente contra a rubéola, uma vez que contrair a doença durante a gravidez pode causar defeitos congênitos graves no bebê. Sarampo e Hepatite B também devem ser considerados.
Exposição a substâncias nocivas
Mulheres grávidas devem evitar a exposição a substâncias químicas e tóxicas, como o chumbo e pesticidas, e à radiação. Mudanças ambientais têm preocupado autoridades no mundo todo. Muitas delas, causadas pela evolução tecnológica gerada pelo próprio homem, agridem vários órgãos do corpo humano e causam problemas de saúde.
Experiências laboratoriais realizadas em animais demonstram que algumas alterações ambientais próximas do nosso dia a dia prejudicam a fertilidade dos casais. Embora muitos desses efeitos maléficos não sejam comprovados em seres humanos, há evidências que sugerem a interferência negativa dessas substâncias na fertilidade (Quadro 6) e recomenda-se, dentro do possível, evitar contato com essas toxinas. Nem sempre é simples incorporar essa tarefa preventiva à nossa rotina, mas a ciência e reflexão são úteis. São várias as substâncias nocivas, mas as mais conhecidas e discutidas são as dioxinas, furanos e PCBs.
QUADRO 6. PRODUTOS ENCONTRADOS NO MEIO AMBIENTE QUE INTERFEREM NA FERTILIDADE
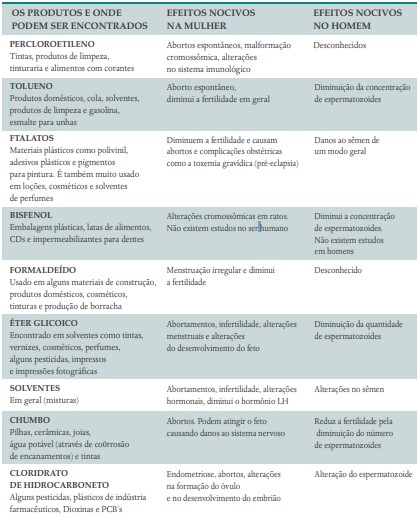
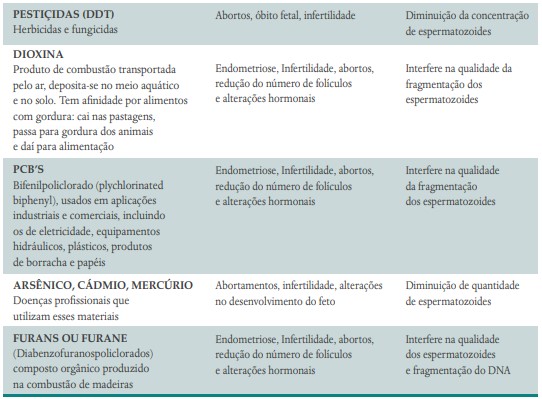
Dioxinas, furanos e PCBs: as dioxinas, que agrupam substâncias como o furano e PCBs, formam um grupo de compostos muito tóxicos ao ser humano. São produzidas na natureza principalmente pela queima de produtos orgânicos que contêm cloro, na presença de pouco oxigênio (combustão). Muitos países da Europa (e também o Japão) julgaram que a queima do lixo em incineradores era a solução perfeita para que se livras- sem do lixo doméstico, mas descobriram que o resfriamento dos gases provenientes dessa combustão liberava as dioxinas e furanos que, ao se propagarem pela atmosfera, depositavam-se no meio aquático e no solo.
Em contato com os pastos, elas passam para os animais e para a água. Por serem pouco solúveis, acumulam-se em sedimentos na natureza e em regiões do organismo dos seres vivos, como o tecido gorduroso. São transmitidas ao ser humano pelo alimento animal, como linguiça, queijos, leite, manteiga e carne, entre outros, e até no leite materno. Entretanto isso não significa que as mães não devam amamentar, pelo contrário, pois os efeitos benéficos desse ato são ainda muito superiores.
IMPORTANTE: é bem difícil, praticamente impossível, evitar o contato com diversas dessas substâncias. Mas o conhecimento desse prejuízo é importante, pois, muitas vezes, algumas medidas podem ser tomadas para evitar esse contato. Entretanto, os interessados não devem, de forma alguma, ter um comportamento obsessivo e diferente daqueles que levam uma vida normal.
Avaliação dos efeitos dos remédios que o casal já estiver tomando
É importante que o casal saiba que alguns medicamentos podem interferir negativamente na gestação e, por isso, precisam ser evitados. Na dúvida, devem conversar com o especialista que os receitou. Entre os medicamentos que pode interferir na fertilidade estão:
Antihipertensivos: alguns antihipertensivos podem atrapalhar a fertilidade masculina. É o caso dos bloqueadores de cálcio, como Amlodipina e Nifedipina (Adalat). Esses medicamentos não alteram os parâmetros do espermograma mas atrapalham a chance de fertilização do óvulo, mesmo em tratamentos de fertilização assistida uma vez que alteram a membrana celular. Outra classe de antihipertensivos que podem interferir na fertilidade do homem são os beta-bloqueadores (como o propanolol) que podem atrapalhar a motilidade dos espermatozoides.
Finasterida: é utilizada por muitos homens para a queda de cabelos e tratamento da calvície. Foi utilizada inicialmente para tratamento de hiperplasia benigna da próstata (HBP). Entretanto a finasterida pode interferir na fertilidade do homem, prejudicando a qualidade do sêmen, mesmo com o uso da dose de 1mg/dia e principalmente naqueles que já apresentam alguma causa de infertilidade, como a varicocele, obesidade ou oligospermia.
A finasterida ampliaria o efeito negativo destas situações sobre os testículos. A Finasterida inibe a ação da enzima que transforma a testosterona em diidrotestosterona, que é o hormônio masculino ativo. Com esse bloqueio, a testosterona age menos no organismo, inibindo o crescimento da próstata (daí ser usada no tratamento da hiperplasia da prostáta), e combatendo a perda de cabelos em homens com alopecia androgênica. Entretanto, por levar à diminuição da concentração de diidrotestosterona no organismo, altera a produção de espermatozoides nos testículos, principalmente se já estiverem sofrendo algum tipo de problema. Uma vez interrompido o uso da finasterida há reversão da infertilidade após cerca de três meses.
Anabolizantes
Anabolizantes: interferem na fertilidade do homem e da mulher e vem se tornando comum nas academias. Na busca por um corpo perfeito em pouco tempo muitos jovens se arriscam com seu uso, mesmo cientes da ilegalidade e dos efeitos negativos.
Os anabolizantes (esteroides androgênicos anabólicos) são hormônios sintetizados em laboratório com a ação semelhante à testosterona, um hormônio produzido pelos testículos e em menor quantidade pelos ovários. Essa substância acelera a síntese de proteínas que formam os músculos, aumentando-os de tamanho. Aumenta também a quantidade de fibras musculares, o que faz com que o usuário possa suportar cargas maiores, ganhando força, potência e maior tolerância ao exercício físico.
A testosterona é essencial para produção de espermatozoides e tem efeito direto sobre a fertilidade. Quando se consome a testosterona sintética (anabolizantes) o organismo suspende a produção de gonadotrofinas (substâncias produzidas na base do cérebro – hipófise – que estimulam os órgãos reprodutores) e, como consequência, bloqueia a produção dos espermatozoides.
Na maioria das vezes esse bloqueio é reversível após pelo menos 3 meses de interrupção do seu uso, mas em até 20% dos casos esse bloqueio é definitivo, levando à infertilidade permanente, principalmente se usada por longos períodos. Nas mulheres, a
testosterona em altas doses também bloqueia as gonadotrofinas e pode acarretar interrupção da menstruação.
Outros efeitos preocupantes são o risco de alteração da função hepática (coagulação do sangue) e tumores hepáticos, pois estes hormônios são metabolizados no fígado. Como efeitos secundários observam-se aumento da agressividade, aumento da oleosidade da pele e acnes, engrossamento da voz, calvície, excesso de pelos no corpo, impotência sexual, aumento da pressão, sobrecarga cardíaca e aumento dos níveis de colesterol.
Quimioterapia e radioterapia: dependendo do tipo de quimioterápico e local da radioterapia, podem prejudicar permanentemente a fertilidade tanto masculina como feminina e, por isso, homens e muleheres que não têm filhos devem ser alertados sobre as opções de preservação da fertilidade. No caso do homem, congelamento de sêmen ou biópsia testicular seguida de congelamento. No caso da mulher, congelamento de óvulos ou tecido ovariano. (leia mais sobre o assunto em “Preservação da fertilidade em pacientes com câncer”).
Outros Medicamentos: existem ainda vários outros medicamentos que podem influenciar negativamente a fertilidade masculina e devem ser avaliados individualmente).
Exercícios físicos
Os, exercícios em demasia afetam a ovulação e a concentração dos espermatozoides. Na mulher, impedem a ovulação e, no homem, abaixam o nível de testosterona. Homens que realizam exercícios extenuantes, como musculação ou corrida quatro vezes por semana, podem apresentar uma diminuição expressiva na sua quantidade de espermatozoides.
Estudos científicos compararam a influência dos exercícios físicos na qualidade do sêmen quando um grupo de homens passava a praticá-los quatro vezes por semana, ao invés de duas. Houve uma queda da concentração de 43%, diminuição da motilidade e aumento de formas imaturas. Além disso, o uso de bicicleta por cinco ou mais horas semanais causam aumento temperatura na região genital e está associado à redução na concentração e motilidade do sêmen.
Nas mulheres, o exercício em excesso pode levar a perturbações hormonais, ovulação inadequada e até amenorreia.
Observação: exercícios moderados são recomendáveis, desde que não haja contraindicação.

Relações sexuais
Casais que desejam engravidar têm que estar cientes de que a eficiência reprodutiva aumenta com o número das relações. A frequência ideal é a cada um ou dois dias, num total de, pelo menos, duas a três vezes por semana. É muito importante conversar com o casal sobre sua vida sexual, pois ela fornece informações importantes na investigação da fertilidade.
Deve-se saber se há ereção e ejaculação, se há penetração completa, se o parceiro ejacula dentro da vagina ou se usam algum lubrificante. É importante alertar o casal de que lubrificantes, mesmo à base de água, podem atrapalhar a motilidade dos espermatozoides. Outro ponto importante é saber se o casal tem relações durante o período fértil. Ao contrário de algumas crenças populares, as posições durante as relações isso não interferem na chance de gravidez.
Pesquisa de fertilidade
Fertilidade no homem
Infelizmente, muitas vezes, a investigação no homem só é iniciada quando as dificuldades para engravidar são percebidas pelo casal que acaba procurando o médico ginecologista para exames de rotina. Entretanto, recomenda-se que o homem faça uma investigação de sua fertilidade antes mesmo de decidir programar um filho. Em nenhuma hipótese, qualquer tratamento de infertilidade deve ser iniciado sem a investigação mínima do homem. Uma boa avaliação da fertilidade masculina inicia-se com o histórico do paciente, seus antecedentes e espermograma. Outros exames podem ser necessários quando houver um histórico suspeito ou um espermograma alterado. Na prática, a primeira avaliação é sempre feita por esse exame, incluindo a pesquisa de infecções e, às vezes, a capacitação espermática. Quando necessário, segue-se com outras etapas, que consistem na investigação hormonal para avaliação da atividade testicular (FSH –hormônio folículo estimulante, LH – hormônio luteotrófico, prolactina, androgênios e outros, se necessário), investigação da anatomia dos testículos (palpação pelo exame clínico e ultrassonografia), fragmentação do DNA do espermatozoide, estudo genético, além de outros específicos para cada caso. O exame clínico não é normalmente feito pelo ginecologista e, se necessário, a avaliação caberá ao andrologista.
Espermograma: avaliação mínima do homem
O espermograma é o exame inicial, o mais importante e o principal parâmetro para avaliar a fertilidade masculina, embora não seja o único, nem definitivo. Muitos homens o consideram constrangedor, principalmente quando num laboratório comum de análises clínicas são convocados em voz alta pelas enfermeiras, na frente de outras pessoas, para se dirigirem à sala de coleta do sêmen. Muitos ainda se sentem indignados por considerarem que este exame estará avaliando a sua sexualidade, masculinidade ou potência sexual. Deixe sempre claro que isso não tem nada a ver, pois este exame é tão habitual quanto outros, e isso é uma rotina no laboratório. Mesmo assim, para alguns, a coleta do material pode ser uma situação embaraçosa, que gera ansiedade e nervosismo e, por isso, muitas vezes, pode haver uma repercussão negativa nos resultados.
Mesmo porque, ainda que em condições ideais, os resultados podem ser variáveis, hora melhor, hora pior. Por isso, nem sempre um único exame garante a conclusão do resultado, sendo necessária em alguns casos a repetição por mais uma ou duas vezes, em intervalos de pelo menos 15 dias. É importante que o médico ginecologista oriente o casal na escolha de um laboratório de excelência, que siga todas as recomendações internacionais para a análise do sêmen. Caso contrário, o exame poderá ser incompleto e inconclusivo e repercutirá negativamente na avaliação do casal. O sêmen é obtido por masturbação e o homem precisa estar com no mínino 2 e no máximo 5 dias de abstinência sexual. Períodos inferiores a um dia ou superiores a cinco não são recomendados.
O espermograma normal
Os principais parâmetros do espermograma são a concentração, a motilidade, a vitalidade e a morfologia (formato do espermatozoide). São levados também em consideração o volume, a acidez e a existência de infecções. A concentração deve ser superior a 15 milhões por ml e uma concentração total acima de 39 milhões no ejaculado.
A motilidade analisa a movimentação dos espermatozoides, classificando como:
- Motilidade Progressiva: espermatozoides móveis que nadam com progressão para frente, sendo os com maiores chances de fertilizar o óvulo. É esperado que pelo menos 32% dos espermatozoides tenham motilidade progressiva
- Motilidade não progressiva: espermatozoides com movimentos de batimento ou circulares, porém sem progressão. Tem menores chances de fertilização mas, ainda assim, tem chance. É esperado que o total de espermatozoides móveis (progressivos + não progressivos) seja pelo menos 40%
- Imóveis: espermatozoides que não tem movimentação e portanto, com baixa chance de fertilização
A vitalidade avalia a porcentagem de espermatozoides vivos, que deve ser 58% ou mais. A morfologia é a avaliação do formato dos espermatozoides, utilizando atualmente os critérios de Kruger (morfologia estrita de Kruger). Os espermatozoides com a cabeça com formato oval e com a parte intermediária e cauda perfeitas, são os que têm maior chance de fertilização (Figura 3). É esperado que pelo menos 4% dos espermatozoides tenham formato pelos critérios de Kruger.
FIGURA 3. O ESPERMATOZOIDE NORMAL
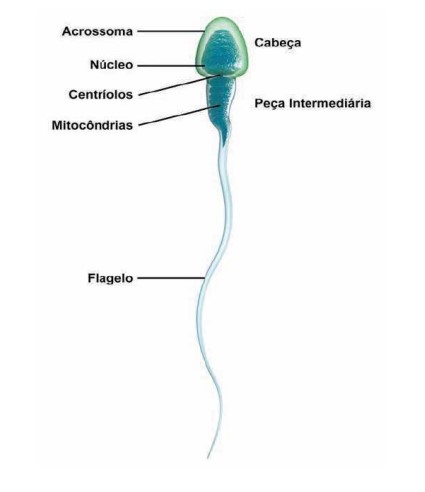
Fertilidade na mulher
A investigação da mulher é mais complexa pois são vários fatores que podem levar à infertilidade e, portando, devem ser pesquisados. São eles:
- Fator hormonal e fator ovariano: problemas hormonais da mulher e da ovulação
- Fator anatômico: pesquisa da integridade anatômica do útero, tubas, colo uterino e aderências
- Fator endometriose
- Infertilidade de causas genéticas/cromossômicas
- Outros: fatores imunológicos e trombofilias
- Infertilidade Inexplicável ou Infertilidade Sem Causa Aparente (ISCA)
Fator hormonal e fator ovariano:
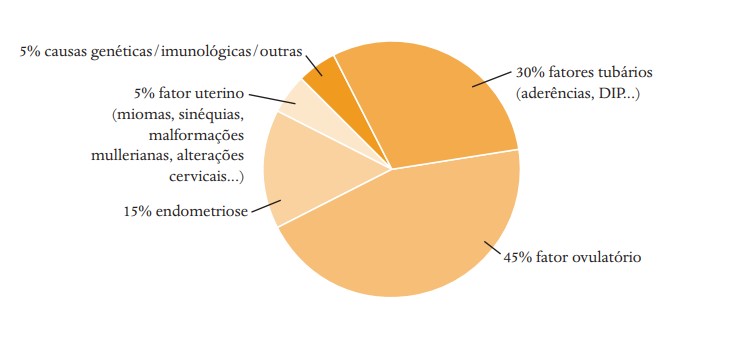
Esse fator responde por cerca de 50% dos casos de infertilidade por causa feminina, seja por anovulação ou por um defeito da mesma (disovulia). A pesquisa hormonal pode ser dividida em:
Pesquisa hormonal básica: deve-se descartar alterações tireoidianas e de prolactina nas pacientes inférteis Assim, sempre devem ser pedidos:
- Prolactina
- TSH (hormônio estimulador da tireoide)
- T4 livre
- Anticorpos antitireoidianos (antitireoglobulina e antiperoxidase)
Nestes exames de sangue, aproveita-se para avaliar as vitaminas e minerais dando maior ênfase ao ácido fólico, ácido ascórbico, e as vitaminas do complexo B, a vitaminas A, D, E, K; Aos minerais como cálcio, fósforo, ferro, zinco, cobre, sódio, magnésio, flúor e iodo.
PESQUISA DE RESERVA OVARIANA:
I- FSH, LH e Estradiol (entre o 3º e o 5º dia do ciclo menstrual): FSH maior que 10 mUI/ml e estradiol maior que 35 pg/ml geralmente sugerem baixa reserva ovariana. Assim, sabe-se que não se pode adiar muito o tratamento e a tendência será avançar mais rapidamente para técnicas de reprodução assistida de alta complexidade, além de alertar sobre o risco da paciente ser uma “má respondedora” aos estímulos hormonais. Por outro lado, apesar de FSH menor que 10 mUI/ml e estradiol menor que 35 pg/ml geralmente sugerirem uma “boa respondedora” aos estímulos hormonais, este exame é pouco sensível, e, portanto, a normalidade não descarta a baixa reserva ovariana
II- Hormônio antimulleriano (AMH): hormônio produzido pelas células da granulosa de folículos pré-antrais e antrais iniciais (menores de 8 mm). Reflete o número não só dos folículos em desenvolvimento como em todos os estágios anteriores. Dessa forma, quanto maior o número de folículos remanescentes, maior sua concentração sérica, sendo, juntamente com a contagem de folículos antrais, a medida mais fidedigna de reserva ovariana e o principal preditor de resposta ovariana ao estímulo hormonal. Esse exame tem ainda a vantagem de poder ser dosado em qualquer fase do ciclo menstrual, já que apresenta pouca variabilidade inter e intraciclo (Figura 4)
FIGURA 4. VARIAÇÃO INTRACICLO DO AMH
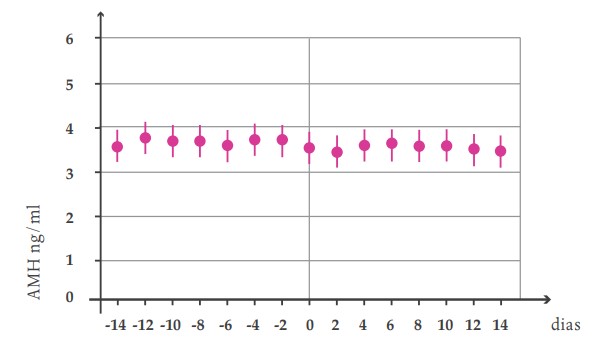
Considerando-se que a reserva ovariana diminui ao longo da vida da mulher, a curva de declínio fisiológica do AMH é esperada, tornando-se indetectável cerca de cinco anos antes da menopausa (Figura 5). Assim, espera-se que uma mulher mais velha tenha valores de AMH menores que as jovens. Entretanto, independentemente da idade, a dosagem do AMH prediz muito bem o risco de uma má resposta e ainda tem a vantagem de predizer as pacientes com risco de uma hiper-resposta, podendo auxiliar na escolha do melhor protocolo de estimulação e dosagem, evitando complicações como a síndrome da hiperestimulação ovariana. É importante ressaltar que este exame consegue prever a resposta ovariana em quantidade (número de óvulos e embriões conseguidos), mas não prediz a qualidade oocitária e, portanto, não prediz com segurança a chance de gravidez. A idade ainda é o melhor preditor de gravidez.
FIGURA 5. CURVA DO AMH AO LONGO DOS ANOS
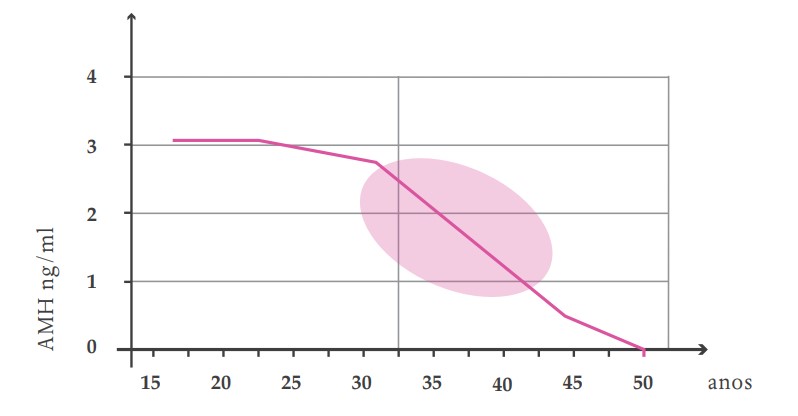
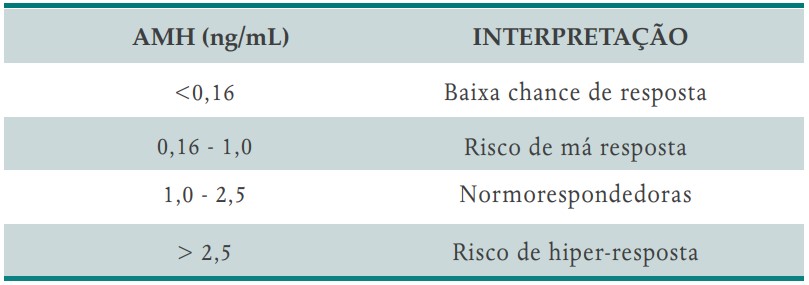
Quanto ao prognóstico de resposta, a interpretação dos resultados do AMH deve ser feita independentemente da idade. Não existe consenso sobre valores de corte. Além disso, o resultado também deve ser interpretado dentro do esperado ou não para a idade, pois mulheres com valores de AMH abaixo do esperado devem ser alertadas sobre o risco de uma falência ovariana precoce (Quadro 7).
QUADRO 7. AMH X RESPOSTA OVARIANA ESPERADA
III – Ultrassonografia: realizada entre o 3º e o 5º dia do ciclo menstrual, avalia o tamanho, o volume dos ovários e a presença de folículos antrais. A contagem de folículos antrais (antral follicle count – AFC) abrange todos os folículos de tamanho entre 2 e 10 mm. Tem a vantagem de ser mais barata que a dosagem do AMH, mas com acurácia semelhante em predizer tanto má resposta como hiper-resposta. A desvantagem é precisar ser realizada em um período específico do ciclo e com muita variação inter-observador.
QUADRO 8. CONTAGEM DE FOLÍCULOS ANTRAIS (AFC) X RESPOSTA OVARIANA ESPERADA
PESQUISA DA OVULAÇÃO: pelo histórico, já podermos inferir se os ciclos são ovulatórios ou não. Mulheres com ciclos regulares têm alta chance de estar ovulando normalmente, enquanto pacientes com irregularidade são, em geral, anovulatórias. Investigar a ovulação é essencial e o diagnóstico da sua existência ou ausência é fornecido pelo conjunto dos métodos indiretos listado a seguir:
I – Dosagens de progesterona sérica entre o 19º e 24º dia do ciclo menstrual. valores acima de 10 ng/ml indicam ovulação com boa função lútea:
- valores abaixo de 2 ng/ml são sugestivos de anovulação;
- valores intermediários entre 2 a 10 ng/ml sugerem a possibilidade de ovulação, com deficiência progesterônica.
II – Biópsia de endométrio: feita entre o 19º-26º dia do ciclo menstrual, através de anátomo-patológico mostrando endométrio secretor. Não indicamos como rotina, uma vez que dispomos de outros exames menos invasivos.
III – Ultrassonografia transvaginal seriada: por meio deste exame, acompanha-se o crescimento do folículo que, nos momentos que antecedem a ovulação, atinge seu tamanho máximo (mais ou menos 20 mm). Se houver ovulação, este folículo se transforma em corpo lúteo. O acompanhamento ultrassonográfico da ovulação prevê facilmente o dia mais fértil da mulher em determinado mês.
OUTRAS PESQUISAS HORMONAIS: quando a mulher apresenta ciclos irregulares e/ou quadro de hiperandrogenismo (aumento de pêlos, acnes, perda de cabelo…), acrescentamos dosagem de andrógenos (Testosterona total e livre, SDHEA, Androstenediona, 17-OH-Progesterona), além de glicemia de jejum, insulina e cálculo de HOMAIR, pensando na possibilidade de Síndrome dos Ovários Policísticos (SOP).
Fator anatômico:
Esse fator consiste na pesquisa de alterações do órgão reprodutor que possam impedir o encontro do espermatozoide com o óvulo dentro das tubas e a consequente fecundação ou que dificultem a implantação do embrião no endométrio e seu crescimento. O útero e as tubas devem exibir normalidade na sua morfologia e no seu funcionamento. As alterações ocorrem em 20% a 30% dos casos de infertilidade de causa feminina. As alterações podem ser a congênitas (malformações mullerianas), patologias adquiridas (miomas ou pólipos) ou sequelas de processos inflamatórios, infecciosos ou de procedimentos cirúrgicos.
Esta avaliação pode ser feita pelos seguintes exames de imagem:
Ultrassonografia transvaginal: é importante na avaliação inicial da paciente infértil. Pode-se usar o ultrassom vaginal para diagnosticar uma variedade de problemas
No útero, por exemplo, pode-se diagnosticar:
- miomas uterinos (tamanho e localização)
- anomalias estruturais, como alterações do formato do útero (útero bicorno ou didelfo)
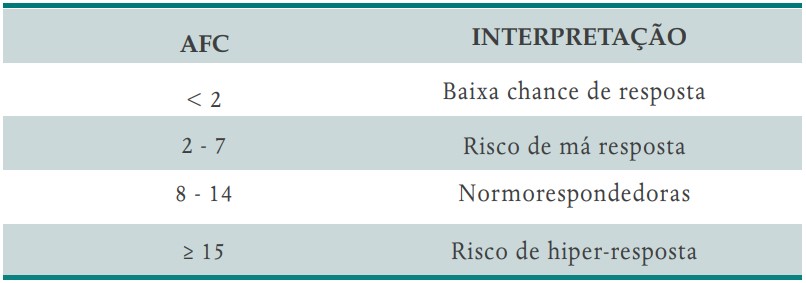
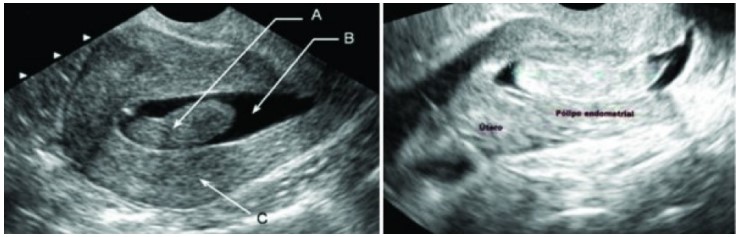
- pólipo endometrial (Figura 6)
- alterações anatômicas do endométrio
Ovários:
- cistos
- tumores
- aspecto policístico
- reserva ovariana (CFA)
O ultrassom transvaginal, precedido de preparo intestinal e realizado por um médico especialista, também pode avaliar os quadros clínicos sugestivos de endometriose profunda com comprometimento intestinal e outros órgãos.
FIGURA 6. PÓLIPO ENDOMETRIAL AO ULTRASSOM
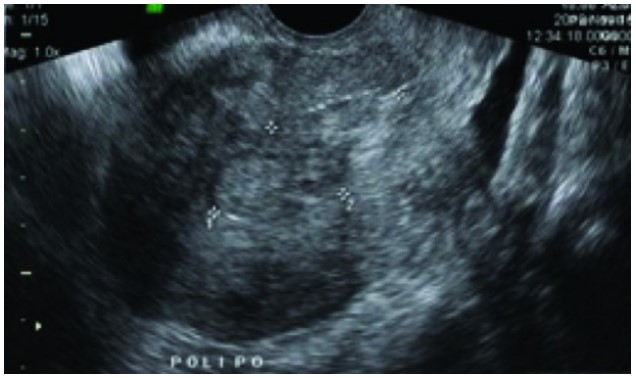
Histerossalpingografia: é um raio X contrastado e constitui um importante exame para que o ginecologista avalie a integridade morfológica e funcional das tubas e da cavidade uterina, essenciais na avaliação da fertilidade. O médico deve estar envolvido diretamente na interpretação e, sempre que possível, deve acompanhar a execução do procedimento. A avaliação das imagens do exame deve ser cuidadosa, verificando a presença de estenoses, sinéquias, septos, pólipos, malformações uterinas, obstruções tubárias e lesões mínimas tubárias. As anormalidade verificadas podem ser melhor avaliadas por videolaparoscopia e vídeo-histeroscopia. É interessante observar que até 20% das histerossalpingografias normais podem mostrar anormalidades na videolaparoscopia. Algumas anormalidades verificadas na histerossalpingografia podem ser vistas na Figura abaixo demonstrada.
FIGURA 7. ALTERAÇÕES VISTAS PELA HISTEROSSALPINGOGRAFIA (HSG)
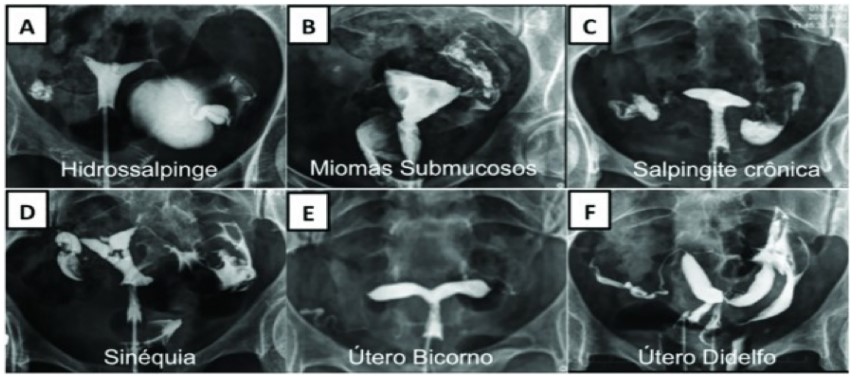
Histerossonografia: neste procedimento ambulatorial, uma sonda especial é colocada no útero por via vaginal, e, através dela, injeta-se um fluido que distende a cavidade uterina, atinge as tubas e a cavidade pélvica (Figura 8). Tudo é acompanhado pelo ultrassom, que permite avaliar a anatomia da cavidade uterina e, indiretamente, dá a ideia da permeabilidade tubária pelo acúmulo de líquido intra-abdominal atrás do útero. Entretanto, este exame não substitui a histerossalpingografia para avaliação das tubas.
FIGURA 8. PÓLIPO ENDOMETRIAL VISUALIZADO PELA HISTEROSSONOGRAFIA
Videolaparoscopia: o diagnóstico e o tratamento cirúrgico por videolaparoscopia devem ser feitos por profissionais com experiência em infertilidade e microcirurgia. Ao se detectar determinada alteração durante um exame, o cirurgião especializado em reprodução humana deve ter experiência e capacidade para discernir as reais vantagens de um tratamento cirúrgico. Caso contrário, os traumas dessa cirurgia poderão piorar ainda mais a saúde reprodutiva dessa paciente. As aderências constituem um obstáculo na captação dos óvulos pela(s) tuba(s), que deve(m) estar sem obstrução em toda a sua extensão. Muitas vezes, os órgãos aderem uns nos outros, impedindo que exerçam sua função adequadamente. Geralmente, isso provém de infecções pélvicas, endometriose ou cirurgias nessa região. O diagnóstico inicial é sugerido pela histerossalpingografia, mas a confirmação é feita por meio da videolaparoscopia, único exame que permite o diagnóstico definitivo e, concomitantemente, o tratamento cirúrgico. Quando a resolução não for possível pela via endoscópica, deve-se realizar a cirurgia pelas técnicas convencionais, levando-se em consideração os princípios da microcirurgia.
Vídeo-histeroscopia: pode ser realizada e consultório e permite diagnosticar, na cavidade uterina, a existência de alterações, como miomas, pólipos, processos inflamatórios (endometrites), malformações e aderências, que são corrigidos cirurgicamente, quando necessário, pela mesma via, mas em ambiente hospitalar. A biópsia do endométrio pode ser realizada durante este exame.
Colo do útero: o muco cervical é importante no processo de fertilização, pois é nele que o espermatozoide “nada” em direção ao óvulo a ser fecundado. A análise desse fator é de suma importância e pode ser feita por meio da história clínica, avaliação do muco cervical, da vídeo-histeroscopia (se suspeita de estenose de colo) e da colposcopia.
Fator endometriose
Os indícios da existência dessa doença podem ser verificados, além da história clínica, pelo exame ginecológico de toque e por imagem suspeita pelo ultrassom com preparo intestinal. É recomendável que esse exame seja realizado por profissionais especialistas nessa doença. Em casos mais avançados, ressonância magnética, ecocolonoscopia e urografia excretora devem ser solicitadas. Novos marcadores podem representar, no futuro, uma opção para pesquisa e tratamentos imunológicos dessa patologia. A videolaparoscopia é essencial para confirmar o diagnóstico e graduar o comprometimento dos órgãos afetados pela doença, podendo também atuar na cura através de cauterização e ressecção dos focos. Um especialista em endometriose deve avaliar o caso. O tratamento clínico medicamentoso complementar é uma alternativa que deve ser avaliada caso a caso. (ver e-book “Guia Endometriose”)
Infertilidade de causas genético-cromossômicas (para o homem e para a mulher)
As causas genéticas/cromossômicas são consideradas uma causa de infertilidade por levar à formação de embriões aneuploides, com as consequentes falhas de implantação e a abortos muito precoces e nem sempre fáceis de serem diagnosticados. Dentre as causas cromossômicas, temos as inversões e translocações balanceadas. Essas alterações não causam problema algum em seu portador porque, apesar do material genético estar “no local errado”, ele o tem em quantidade adequada. Porém, no momento da gametogênese, podem ser produzidos gametas com falta ou excesso de material genético, gerando embriões com uma translocação ou inversão desbalanceada, que são, em sua maioria, incompatíveis com a vida ou podem gerar crianças com algum déficit cognitivo. Esses indivíduos podem ter como único sinal a infertilidade ou abortos de repetição. Por isso, junto a este grupo de exames, recomendamos acrescentar a pesquisa da integridade cromossômica do casal pelo cariótipo com banda G (46XX e 46XY), mesmo sem histórico de abortos pregressos.
Outros fatores: fator imunológico e trombofilias
O fator imunológico tornou-se restrito e, atualmente, sua contribuição como causa de infertilidade é bastante limitada.. Normalmente, incluímos pesquisa de anticorpos anticardiolipina e anticoagulante lúpico, uma vez que a síndrome dos anticorpos antifosfolípedes pode ter relação com perdas gestacionais muito precoces e falha de implantação. Outros exames, incluindo outras trombofilias – antifosfatidilserina, Fator V de Leiden, mutação da metilenotetrahidrofolato redutase (MTHFR), mutação do gene da protrombina, beta-2-glicoproteína, antitrombina III, proteína C, proteína S e Polimorfismo 4G5G, além de dosagem de vitamina D e pesquisa de células Natural killers (NK) no endométrio podem ser indicados em situações específicas.
Infertilidade Inexplicável ou Infertilidade Sem Causa Aparente (ISCA)
É muito difícil para um casal, após realizar todos os exames solicitados ter como resposta que todos os resultados estão normais. Diante desse diagnóstico, alguns exames podem ser repetidos e outros novos, mais difíceis e invasivos, podem ser sugeridos.
Muitas vezes, ainda assim, a resposta final é: NORMALIDADE. Qual o motivo, então, da dificuldade para engravidar? Não há explicação? A resposta é: NÃO.
A Infertilidade Inexplicável, ou Infertilidade Sem Causa Aparente (ISCA), é a dificuldade, sem qualquer razão aparente, após um ano ou mais de relações sexuais frequentes e sem o uso de qualquer método anticoncepcional, para um casal engravidar. Aproximadamente 10% a 15% dos casais inférteis pertencem a esse grupo. Sem dúvida, a “falta de diagnóstico” definitivo gera frustração e angústia.
Entretanto, é sempre importante lembrar que a ciência progride numa velocidade tão grande que o desconhecido de hoje poderá, em curto prazo, ser esclarecido. O que hoje parece não ter explicação, amanhã poderá ser explicado e até tratável. Portanto,
Infertilidade Inexplicável significa inexplicável no presente, e não no futuro.
Mas o que realmente interessa ao casal que procura um especialista é um diagnóstico e um tratamento para o presente. O importante é que mesmo sem uma definição da causa da infertilidade, é possível realizar um tratamento.
QUADRO 9. PESQUISA FEMININA BÁSICA E AVANÇADA

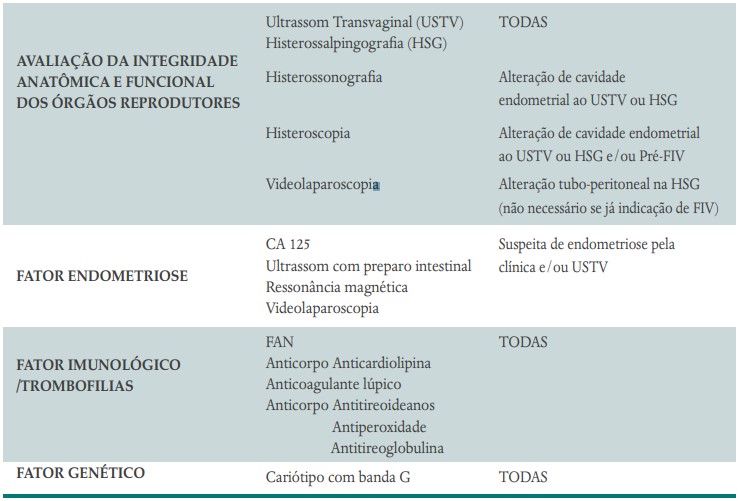
Microbiota endometrial
A microbiota endometrial são as bactérias que vivem naturalmente no útero e tem um papel fundamental na fertilidade e no sucesso da gravidez e podem estar envolvidas em outras doenças como adenomiose e endometriose. Manter um equilíbrio saudável dessas bactérias é essencial para que o embrião consiga implantar-se no útero para que a gravidez seja bem-sucedida. Quando essa microbiota está equilibrada, com predominância de bactérias benéficas como os Lactobacillus (“Bactérias do Bem”), o ambiente uterino se torna ideal para a implantação do embrião e o desenvolvimento da gestação.
Por que a microbiota é importante? O que acontece quando há um desequilíbrio (disbiose)?
A microbiota endometrial pode estar relacionada com endometrite crônica e vaginose bacteriana. Essas condições são caracterizadas pela presença de certas bactérias patogênicas (“Bactérias do Mal”) como Atopobium, Bifidobacterium, Chryseobacterium, Gardnerella, Haemophilus, Klebsiella, Neisseria, Staphylococcus e Streptococcus que estão associadas às doenças acima descritas. A presença dessas bactérias que invadem a cavidade endometrial, é o que chamamos de DISBIOSE ENDOMETRIAL e pode interferir na viabilidade da gravidez. Os Lactobacillus, “Bactérias do bem” protegem o útero e devem estar presentes no útero em grande quantidade para criar um endométrio adequado e receptivo e criar uma barreira contra bactérias nocivas, reduzindo inflamações e infecções que poderiam dificultar a gravidez. Um endométrio saudável aumenta as chances de sucesso em tratamentos como a fertilização in vitro (FIV) e na manutenção da gravidez.
Como evitar problemas?
A análise do microbiota endometrial é uma ferramenta importante para identificar desequilíbrios antes de tentar engravidar, principalmente nos tratamentos de fertilização assistida. Com um diagnóstico precoce, é possível tratar infecções e melhorar o ambiente uterino, aumentando as chances de sucesso na concepção e reduzindo o risco de abortos.
Quando deve ser indicado esta avaliação?
A avaliação da microbiota endometrial é indicada em casos de:
- Falhas recorrentes de implantação embrionária;
- Abortos de repetição.;
- Casos de infertilidade sem causa aparente;
- Inflamações ou infecções endometriais crônicas (endometrite crônica);
- Pesquisa complementar no tratamento da adenomiose e endometriose.
Coleta de Amostra e o momento ideal
É realizada por biópsia endometrial. A coleta da amostra de tecido endometrial pode ser feita por aspiração (utilizando uma cânula de Pipelle) ou durante um procedimento de histeroscopia.
Momento ideal: A coleta deve ser realizada na feita na fase lútea (pós-ovulação) do ciclo menstrual, o que corresponde à fase de receptividade endometrial. Este é o melhor momento para maximizar a precisão dos resultados.
Métodos de Análise
Existem várias maneiras de avaliar a microbiota endometrial:]
1. Sequenciamento de DNA: O método mais moderno e preciso para identificar as espécies bacterianas presentes no endométrio é o sequenciamento de nova geração (NGS – Next-Generation Sequencing). Esse teste permite identificar o perfil completo da microbiota, incluindo bactérias benéficas e patogênicas. É por esta técnica que nós do IPGO damos preferência. O laudo que fornecemos contém informações essenciais que nos auxilia a prescrever os suplementos e medicamentos específicos após a interpretação dos resultados de sequenciamento genético como:
Avaliação de vários níveis de taxonomização de bactérias (taxonomia é a ciência que classifica e nomeia os seres vivos, com base em suas diferenças e semelhanças morfológicas, genéticas e ecológica):
- filo, gênero, espécie, e achados atípicos;
- Perfil de comunidade;
- Lista completa das bactérias que compõem a microbiota endometrial;
- Percentual de bactérias benéficas, consideradas marcadores de saúde;
- Percentual de bactérias patogênicas, associados a condições de doenças e sintomas;
- Diversidade da microbiota endometrial
A caracterização da microbiota endometrial de cada paciente obedece ao seguinte processo: primeiro, a amostra é processada para obtenção do DNA de todas as bactérias que estão presentes na amostra fornecida. Após a quantificação e análise de qualidade, o DNA é submetido à amplificação e realizada a classificação taxonômica (classificação taxonômica é um sistema que organiza os seres vivos em categorias, de acordo com as suas características comuns e relações evolutivas).
2. Microbiologia convencional: Culturas bacterianas de amostras endometriais podem identificar algumas bactérias patogênicas, entretanto, o método de sequenciamento é mais sensível do que o método de cultura.
3. Testes moleculares: Algumas clínicas usam testes específicos, como o Endometrial Microbiome Metagenomic Analysis (EMMA), que identifica o equilíbrio da microbiota endometrial, destacando a presença de Lactobacillus (essencial para um ambiente saudável) e outras bactérias potencialmente prejudiciais. Entretanto oferece menos detalhes quando comparamos com o método de sequenciamento.
Interpretação dos Resultados
A presença predominante de bactérias do gênero Lactobacillus é um indicativo de uma microbiota endometrial saudável. (veja a figura abaixo)
A presença de bactérias patogênicas, como Gardnerella vaginalis, Escherichia coli, Enterococcus faecalis, entre outras, pode sugerir um desequilíbrio microbiano, conhecido como disbiose endometrial e deve ser tratada.
A disbiose pode estar associada à endometrite crônica, o que pode interferir na receptividade endometrial.
Adenomiose e a Microbiota endometrial
A adenomiose é uma doença uterina caracterizada pela invasão do endométrio (tecido que reveste internamente o útero) no miométrio (camada muscular do útero). Embora não exista sintomas específicos, os mais comuns incluem cólicas menstruais intensas, sangramentos irregulares ou abundantes, e desconforto pélvico. Entretanto a infertilidade e as falhas de implantação é o que mais tem chamado a atenção. A causa exata da adenomiose não é completamente compreendida, mas a teoria mais aceita sugere que rupturas na Zona Juncional (uma espécie de membrana entre endométrio e miométrio) permitem a penetração anômala das glândulas endometriais na musculatura uterina, Contrações uterinas naturais e cirurgias como as curetagens entre outras. podem gerar microtraumas que facilitam essa invasão.
Os tratamentos incluem opções hormonais, como agonistas de GnRH (Zoladex, Neodecapeptyl, Lectrum), inibidores de aromatase, gestrinona, o DIU com levonorgestrel (Mirena®, Kyleena®), progestagênios (como Dienogeste) e moduladores seletivos de progesterona, entre outros, são possibilidades de tratamentos.
Estudos recentes apontam que a microbiota endometrial, composta pelos microrganismos presentes no ambiente uterino, podem ter um papel significativo na origem e progressão da doença.
Pacientes com adenomiose podem apresentar um desequilíbrio na microbiota endometrial, marcado por uma maior abundância de bactérias potencialmente prejudiciais, como Actinomyces e Ruminococcaceae, em comparação com mulheres saudáveis. Em contraste, bactérias como Ligilactobacillus, Lacticaseibacillus e Lactobacilos, amplamente encontradas em mulheres saudáveis, promovem um ambiente uterino protetor por meio da produção de lactato, que regula o pH e inibe o crescimento de microrganismos patogênicos. A redução desses gêneros em pacientes com adenomiose pode comprometer a defesa natural do útero, exacerbando processos inflamatórios e favorecendo alterações imunológicas.
O gênero Actinomyces tem sido consistentemente identificado como super-representado em pacientes com adenomiose e pode estar associado a respostas inflamatórias crônicas, características da doença, além de contribuir para a desregulação imunológica endometrial. Da mesma forma, a presença elevada de Ruminococcaceae reforça o ambiente inflamatório e disfuncional que favorece a progressão da adenomiose.
Estudos também sugerem que os padrões de microbiota endometrial podem variar entre os diferentes graus de agressividade da adenomiose, incipiente, focal difusa e adenomiomas ( em forma de nódulos), destacando a complexidade da interação entre a microbiota e os tecidos uterinos.
Essas descobertas abrem caminhos para novas abordagens terapêuticas baseadas na modulação da microbiota. Intervenções destinadas a restaurar o equilíbrio bacteriano endometrial, como o uso de probióticos específicos ou estratégias antimicrobianas direcionadas, podem oferecer uma nova perspectiva no manejo clínico da adenomiose. No entanto, são necessários mais estudos para compreender plenamente essas relações e desenvolver tratamentos eficazes que abordem o papel da microbiota no desenvolvimento e progressão da adenomiose.
Endometriose e a Microbiota Endometrial
A endometriose é uma doença ginecológica inflamatória crônica que afeta milhões de mulheres em todo o mundo. As causas da endometriose ainda não são totalmente esclarecidas mas acredita-se que a origem é multifatorial. Existem várias teorias e entre elas, a teoria da menstruação retrógrada é a mais conhecida. Esta teoria explica que a endometriose pode ocorrer quando o sangue menstrual e o tecido endometrial são expelidos da cavidade uterina através das trompas em direção à pélvis e se implantam nos ovários, bexiga, intestino, peritônio e em outros órgãos. A endometriose pode trazer consequências graves à saúde da mulher, principalmente dores pélvicas e abdominais importantes e infertilidade. A endometriose é conhecida como a “Doença dos 6 D – Dismenorréia (cólica menstrual intensa, Dispareunia (dor na relação sexual), Disuria (dor ao urinar), Disquesia (dor ao evacuar), Dor pélvica crônica e DIFICULDADE DE ENGRAVIDAR.
Estudos recentes têm demonstrado a relação entre a microbiota endometrial e a origem da doença, destacando como o desequilíbrio microbiano (disbiose) pode influenciar o desenvolvimento e a progressão da doença. Evidências crescentes sugerem que a interação entre microrganismos do trato reprodutivo e fatores imunológicos e hormonais desempenha um papel fundamental nesse processo.
O artigo “Intricate Connections between the Microbiota and Endometriosis” explora como a disbiose, tanto no trato gastrointestinal como no trato reprodutivo feminino, incluindo o endométrio, podem levar a inflamações crônicas e disfunções imunológicas, criando um ambiente favorável a aderências, angiogênese e formação de lesões endometrióticas. Esse desequilíbrio é caracterizado pela redução de bactérias benéficas, como o gênero Lactobacillus, e pelo aumento de microrganismos potencialmente patogênicos, como a Escherichia coli (E. coli) e bactérias associadas à vaginose bacteriana.
Microrganismos e Seus Impactos na Endometriose
Entre as bactérias mais associadas à endometriose, destaca-se a E. coli, especialmente as cepas produtoras de toxinas como a toxina Shiga, que tem efeitos altamente inflamatórios. Essas toxinas estimulam a liberação de citocinas pró-inflamatórias, promovendo um estado de inflamação crônica no tecido endometrial. Outro microrganismo citado em estudos, como o artigo “Bacterial infection in endometriosis: a silver-lining for the development of new non-hormonal therapy?”, é o gênero Fusobacterium, cuja presença no tecido endometrial pode agravar a progressão da doença. Experimentos em modelos animais demonstraram que o uso de antibióticos de amplo espectro foi capaz de reduzir significativamente o tamanho de lesões endometrióticas, sugerindo novas abordagens terapêuticas.
Além disso, a redução de Lactobacillus, conhecido por produzir lactato que ajuda a manter o pH saudável do útero, compromete o equilíbrio microbiano e abre espaço para infecções e inflamações. A ausência dessas bactérias benéficas agrava o estado inflamatório, que é um dos pilares do desenvolvimento da endometriose.
Interação da microbiota e função hormonal e imunológica
O desequilíbrio microbiano na endometriose pode desencadear processos como:
- Inflamação Crônica: A liberação contínua de toxinas bacterianas e citocinas mantém um ambiente inflamatório que favorece a adesão celular e a angiogênese.
- Disfunção Imunológica: A disbiose prejudica a eliminação de células endometriais deslocadas, facilitando a formação de novas lesões.
- Alterações Hormonais: A microbiota pode influenciar o metabolismo do estrogênio, um hormônio-chave na progressão da endometriose.
Pesquisas também indicam que a própria endometriose pode induzir mudanças na microbiota uterina, criando um ciclo vicioso de exacerbação mútua entre a doença e o desequilíbrio microbiano.
Tratamentos Promissores
A manipulação da microbiota endometrial tem se mostrado uma estratégia promissora. O uso de antibióticos pode ser eficaz na redução de bactérias prejudiciais, como E. coli, Fusobacterium e Gardnerella vaginalis. Por outro lado, probióticos podem ajudar a restaurar as populações de bactérias benéficas, como Lactobacillus, promovendo um ambiente uterino mais equilibrado e menos inflamado.
Os avanços descritos nos artigos citados sugerem que intervenções baseadas na microbiota podem não apenas reduzir os sintomas da endometriose, mas também oferecer uma alternativa às terapias hormonais, que frequentemente apresentam efeitos colaterais significativos. Estudos futuros são essenciais para caracterizar a microbiota central do trato reprodutivo e desenvolver tratamentos personalizados baseados no microbioma.
Conclusão
A relação do desequilíbrio da microbiota endometrial e gastrointestinal com a endometriose abre novas perspectivas para o manejo da doença. Entender como o equilíbrio microbiano influencia o sistema imunológico e hormonal pode levar ao desenvolvimento de terapias mais eficazes e menos invasivas. Estes artigos, entre outros, destacam a importância de intervenções direcionadas à microbiota, que podem revolucionar o tratamento da endometriose e melhorar significativamente a qualidade de vida das pacientes
Tratamentos
Caso seja identificada uma disbiose ou infecção, o tratamento pode incluir:
- Antibióticos direcionados às bactérias patogênicas identificadas.
- Probióticos para restaurar os níveis saudáveis de Lactobacillus.
- Alimentação adequada
- Suplementação específica
- Outros ajustes
O acompanhamento da resposta ao tratamento pode ser feito com uma nova biópsia e análise da microbiota.
Monitoramento e Acompanhamento
Após o tratamento, pode ser importante monitorar a microbiota endometrial novamente, especialmente em pacientes que estão planejando iniciar tratamentos de fertilidade, como FIV (fertilização in vitro).
Suplementação de Vitaminas
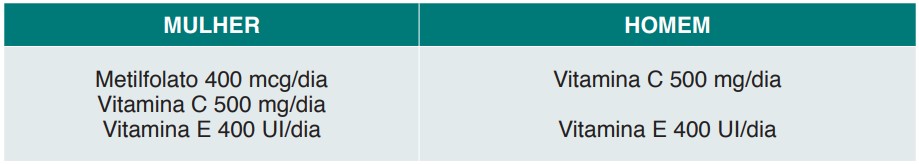
Três meses antes, a futura grávida deverá tomar ácido fólico. São necessários 400 microgramas (0,4 mg) de ácido fólico por dia e ele pode ser encontrado em alimentos como os vegetais de folhas verdes, nozes, feijão, cereais matinais fortificados, legumes, frutas como laranjas, melão e banana, grãos, leite e carnes de órgãos (como fígado de frango), além de alguns suplementos vitamínicos. O ácido fólico ajuda a reduzir o risco de defeitos congênitos do tubo neural. Mulheres que não recebem ácido fólico suficiente durante a gravidez têm mais probabilidade de ter um bebê com alterações encefálicas ou na medula espinhal. É importante tomar ácido fólico antes de engravidar, porque esses problemas se desenvolvem muito cedo na gravidez – apenas três a quatro semanas após a concepção. Cada vez mais tem se optado por substituir a suplementação de ácido fólico por metilfolato, a forma ativa do ácido fólico. Quando ingerimos o ácido fólico, este deve ser convertido em metilfolato para agir no organismo. Entretanto, algumas mulheres tem menor atividade da enzima MTHFR, que metaboliza o ácido fólico, podendo ter produção insuficiente de metilfolato. É o caso das mulheres com mutação da MTHFR, condição presente em até 60% da população. Portanto, preferimos suplementar diretamente o metilfolato (0,4 mg) por dia.

As vitaminas C e E, por suas ações antioxidantes, também contribuem para a diminuição do risco de anomalias cromossômicas, além de promover a melhora da fertilidade feminina e masculina. O IPGO recomenda para todo casal infértil o uso de vitamina C e E durante todo tratamento (Quadro 10).
QUADRO 10. RECOMENDAÇÃO DO IPGO PARA SUPLEMENTAÇÃO VITAMÍNICA DO CASAL INFÉRTIL
Dicas antes da escolha do tratamento
Para que o casal possa tomar uma decisão diante das opções de tratamento, é necessário que tenha a resposta para as seguintes perguntas:
- Em quanto esse tratamento vai aumentar as chances de gravidez?
- Quais são os potenciais riscos, complicações e efeitos colaterais?
- Qual a duração média do tratamento para que se possa obter bons resultados?
- Em caso de falha, haverá outras alternativas após o término desse tratamento?
- Qual o custo?
A indicação terapêutica baseia-se na história clínica do casal, juntamente com a avaliação da pesquisa básica laboratorial. Leva-se também em consideração a ansiedade dos dois e as alterações encontradas nos exames realizados. A idade da mulher tem força decisiva por ser um fator que desequilibra as tendências e norteia o melhor caminho para obtenção da gestação.
Quase sempre haverá mais do que um tratamento disponível e, na maioria das vezes, caberá ao casal a decisão final de qual escolher. O médico ginecologista ou especialista dará as opções, orientando e ponderando, mas quem decidirá o caminho será a mulher e o homem que desejam ter filho.
uncionando adequadamente.
